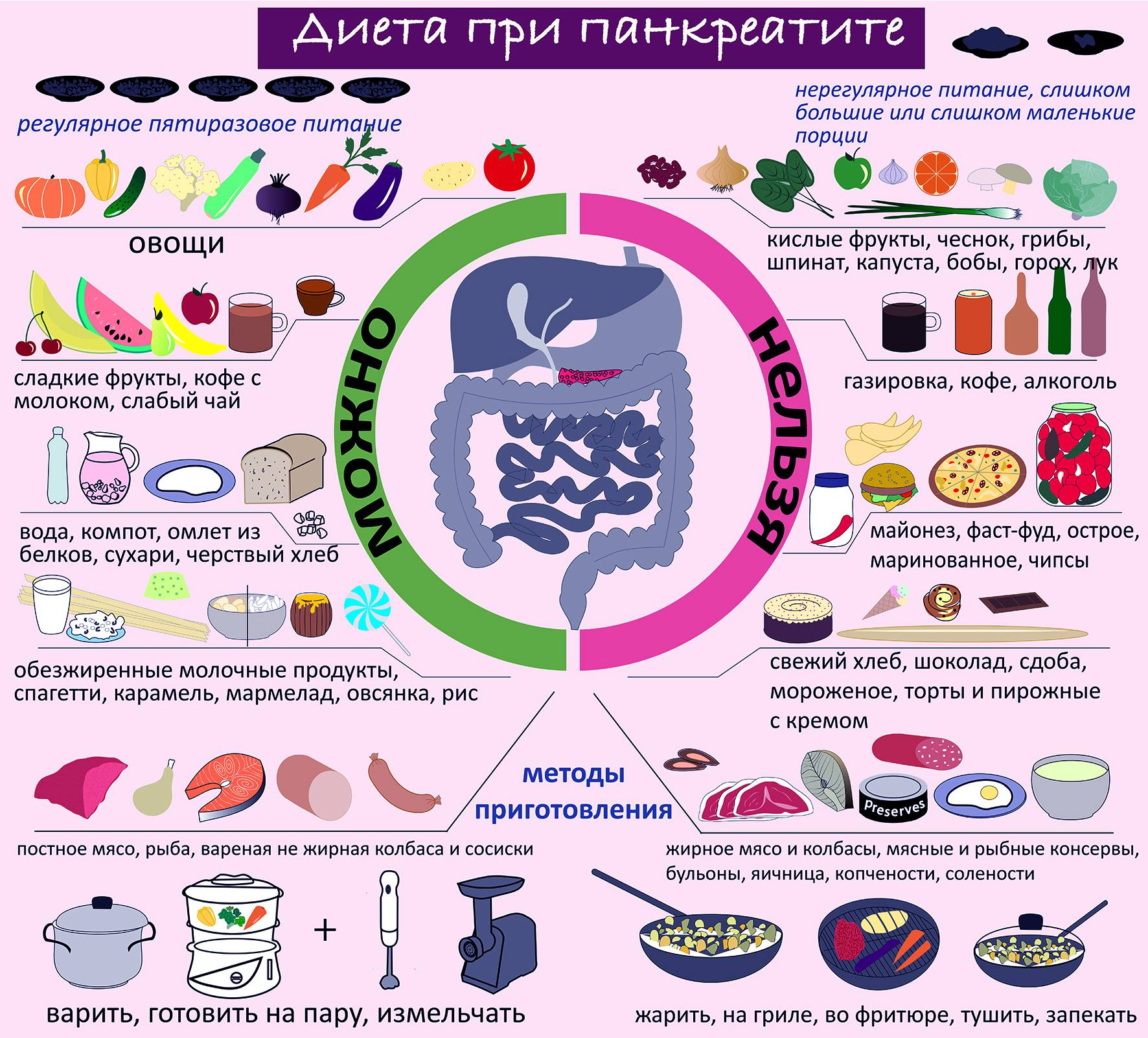
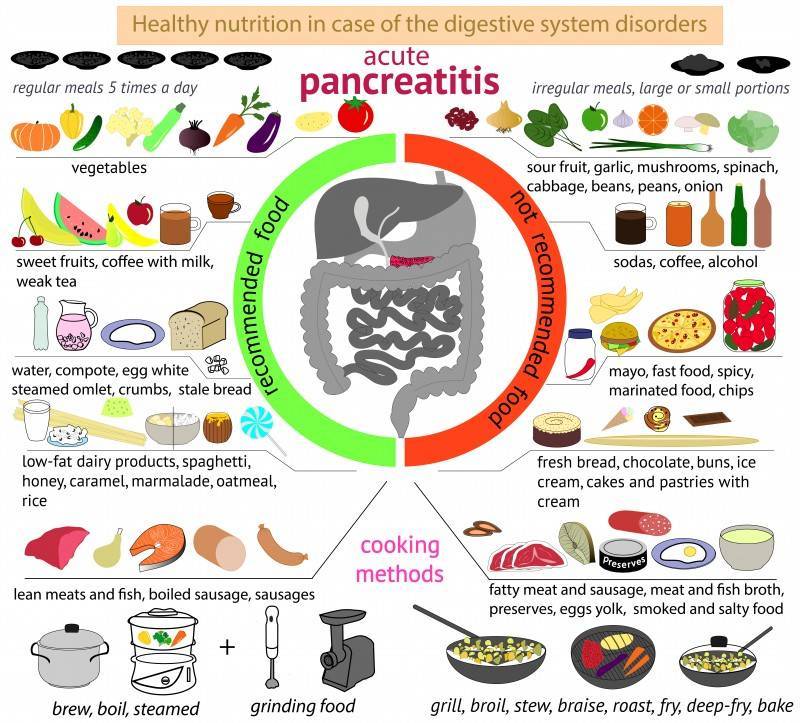
Основные симптомы
При обострении хронического панкреатит вначале появляется острая боль, которая ощущается в эпигастрии. Она может переходить на спину или в район сердца. Такие признаки встречаются у 80-90% пациентов.
Когда человек начинает есть, боли могут усилиться. Чтобы их снизить, необходимо присесть или немного наклониться вперед. В некоторых ситуациях болевые ощущения не проходят даже при приеме обезболивающих средств. Если они будут нарастать, то возможна потеря сознания.
Боли при обострении хронического панкреатита появляются примерно через 1-2 часа после того, как человек съел жирную пищу. Возможно и более позднее развитие приступа, от 6 до 12 часов. Если обострение вызвано приемом алкоголя, оно наступает через 2-3 дня.
Не всегда эта патология связана с едой. Приступы панкреатита отмечаются в течение нескольких минут после приема газированных напитков.
По мере развития болезни человек начинает ощущать горечь во рту, на языке появляется налет белого цвета. Также уменьшается аппетит, появляется рвотный рефлекс.
Ни в коем случае нельзя заниматься самолечением. У 20% пациентов начинаются различные осложнения. Нужно сразу обратиться к врачам.
Какие чаи можно пить при воспалении
Чтобы понять, можно ли вообще пить чай при панкреатите, стоит узнать о составе напитка, его фармакологических характеристиках и воздействии на поджелудочную железу.
Напиток из чайного листа содержит сложную комбинацию полезных веществ, в основном благоприятно воздействующих на разные системы организма. В ходе исследований специалисты обнаружили порядка 300 разнообразных химических соединений в составе чая, некоторые из которых до сих пор остаются не до конца изученными. Наиболее известны такие группы компонентов:
- дубильные вещества, особенно танин, который придает чаю терпкий привкус, а на организм действует как антиоксидант;
- витамины – больше всего в чае витамина P, который способен стабилизировать мембраны клеток и укреплять стенки сосудов, витамины С и группы B;
- биологические пигменты (красящие вещества), обеспечивающие цветовую гамму чая и участвующие во многих жизненно важных процессах организма;
- аминокислоты и белки, оказывающие благоприятное воздействие на углеводный, жировой и другие виды обмена веществ;
- алкалоиды, важнейший из которых чайный кофеин — теин, тонизирующе действующий на нервную систему;
- эфирные масла, которые влияют на вкусовые качества напитка, сообщают ему характерный аромат, а на организм действуют успокаивающе.
Из-за присутствия в чайном листе кислот (аскорбиновой, аминокислот), чай при панкреатите (воспалении поджелудочной железы) не следует заваривать слишком круто. Остальные ингредиенты чая не оказывают раздражающего действия на поджелудочную железу.
Все чаи приготовляются из листьев одного растения — чайного куста, но различаются по степени обработки и по виду готового напитка:
- черный – чай из заварочных листьев почти черного цвета, готовый напиток окрашен в темно-оранжевый или коричневатый цвет (китайцы называют его красным чаем), такой цвет получается благодаря продолжительной ферментации (окисления) листа;
- зеленый – оттенки этого напитка варьируют от светло-зеленого до зеленовато-желтого; заварочные листья не подвергаются длительной ферментации, поэтому сохраняют естественный цвет;
- желтый – традиционный китайский элитный чай, получаемый из листьев с минимальной обработкой;
- белый – светлое или чуть желтоватое сырье получают из нераспустившихся чайных почек (типсов) и молоденьких листочков, которые ферментируются дольше, чем для зеленого сорта, поэтому готовый напиток насыщенного желто-зеленого цвета.
Белый и желтый сорта относятся к редким и дорогостоящим видам чая. Есть и другие сорта, а есть напитки, называемые чаями лишь по способу приготовления – фруктовые и травяные.
Гастроэнтерологи не дают строгих рекомендаций, какой чай пить при панкреатите, главное требование – напиток не должен быть крепко заваренным и слишком горячим.
Стадия затухающего обострения панкреатита

Рекомендована диета с учетом механического и биохимического щадения слизистых оболочек кишечника.
Данное питание предусматривает:
- физиологический уровень основных компонентов пищи – белков, липидов, углеводов;
- повышенное количество жиро- и водорастворимых витаминов;
- низкое содержание веществ, раздражающих слизистые оболочки кишечника, в том числе пищевые приправы;
- запрещено использовать острое, соленое, пряное, копченое.
Способы приготовления: термическая обработка на пару. Пищу измельчают, протирают, допускаются мелкие куски готовой пищи. Температура подаваемой на стол пищи не должна превышать 65 0 С. Рекомендуемое количество приемов пищи – пять-шесть в день.
- Содержание в дневной порции общего белка 90 граммов, животного происхождения 40 граммов.
- Содержащие в дневной порции жиров, 80 граммов, растительных 30 граммов.
- Содержание углеводов в дневной порции 300 граммов, легкоусваеваемых 60 граммов.
- Энергетическая ценность 2480 килокалорий.
После стихания симптомов острого панкреатита лучше перейти на супы, употреблять нежирные сорта мяса и рыбы, свежий творог, крупы и овощи, а также пудинги. Такие продукты, как фруктовые соки, мёд, варенье, сахар — нужно снизить или исключить из рациона. Перед сном полезны послабляющие напитки: кефир, простокваша и пр
Важно полностью отказаться от жирной пищи, сдобы, жареной рыбы, сала, сметаны, соленых и копченых блюд, маринадов, лука, чеснока, редьки, алкогольных напитков
Рекомендованная диета при панкреатите в острой форме должна соблюдаться от шести месяцев до года. Практически на сто процентов здоровье больного зависит от того, насколько строго он придерживается предписаний врача относительно пищевого рациона
Важно помнить, что все погрешности в диете незамедлительно отражаются на состоянии поджелудочной железы
Почему панкреатита опасаются?
Клинические проявления хронического панкреатита появляются через пять лет от начала процесса, течение его отличается от острого панкреатита — клинические симптомы мягче и не столь агрессивно течение, нет общей неотвратимости скорого и болезненного конца жизни. Но и хроническая болезнь поджелудочной железы характеризуется серьёзным воспалением органа с постепенной гибелью ткани или замещением её рубцовой. И с каждым обострением всё большая часть железы атрофируется, выключаясь из активной жизни.
Рубцы нарушают нормальный отток обильно вырабатывающихся секретов, меленькие протоки раздуваются, образуя кисты. Внутри разнокалиберных кист в густом растворе ферментов плавают омертвевшие ткани железы. При присоединении инфекции в кистах образуется гной. При большой длительности процесса в железе почти не остаётся железистой ткани — сплошной рубец.
Во время обострений качество жизни портится, и не только качество, в первое десятилетие болезни пятая часть пациентов погибает, потому что железа хоть и маленькая, но очень важная для организма, вырабатывает ферменты, которые, вырвавшись во время воспаления из клеток и кист, сами её и переваривают. А через 20 лет недосчитывается уже половина пациентов, погибающих от осложнений и инициированных болезнью острых процессов: тромбозов сосудов, язв слизистой, гепатита и аденокарциномы поджелудочной железы.
Диета при обострении хронического панкреатита
При обострении хронического панкреатита назначают, как правило, углеводно-белковую диету. Жиры в рационе следует ограничить: они представляют большую нагрузку для поджелудочной железы и желчного пузыря. Разрешается лишь небольшое количество растительного масла.
Благодаря белковой пище происходит восстановление поврежденных тканей поджелудочной железы. Углеводы не запрещены, однако, если есть подозрения на развитие сахарного диабета, то легкоусвояемые углеводы не рекомендуют (простые сахара, джем, сладости).
Большое значение в восстановлении пищеварительной системы и укреплении иммунитета имеют витамины: витамин A, C, биофлавоноиды и группа B.
Суточное употребление соли следует резко ограничить (для снятия отечности воспаленной железы), по крайней мере, на 2-3 недели.
Необходимо наладить поступление в организм кальция, который способен укрепить сосудистые стенки и снизить их проницаемость.
При обострении хронического панкреатита следует перейти на жидкую и протертую пищу, которая подается в теплом виде, без соли, специй и приправ. На первых порах разрешены протертые супы, некислый кефир, жидкие крупяные каши на воде (овсянка, рис, манка), овощные пюре, взбитый нежирный творог, слабый чай без сахара.
Со временем меню расширяется: добавляются яичные белки, желе, нежирные мясные и рыбные блюда на пару, белый подсушенный хлеб.
Диагностика
Очень непростое дело, но когда при рентгенографии брюшной полости в проекции поджелудочной железы видны камни, то это считается достаточным для выставления диагноза. А вот УЗИ для обнаружения хронического панкреатита не применяется из-за никакой информативности, железа не видна совсем.
Помогает поставить диагноз и следить за изменениями поджелудочной железы КТ, а вот МРТ много хуже по качеству.
Совпадает по чувствительности с КТ и эндосонография — комбинация эндоскопии с УЗИ, плюс сразу же можно взять пункцию из железы. При неопределённости инструментального обследования могут выполняться функциональные тесты, которые косвенно оценивают рабочие возможности органа при поздних стадиях, когда расцвела секреторная недостаточность, но их информативность оставляет желать лучшего.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Панкреатит у детей
У маленьких детей панкреатит является, как правило, следствием врожденных пороков пищеварительной системы или ферментной недостаточности. Также он может быть осложнением эпидемического паротита (свинки). У детей более старшего возраста развитие заболевания может быть связано с нарушением питания (в том числе злоупотребления сладостями и газированными напитками) или вызвано кишечными паразитами.
Дети часто неспособны четко сформулировать жалобы, что и как у них болит. Поэтому при первых признаках заболевания (жалобах ребёнка на боль в животе, тошноте, рвоте, неустойчивом стуле с примесями непереваренной еды) следует сразу же обращаться к врачу. Дети младенческого возраста при панкреатите надрывно плачут, быстро теряют вес. У них вздут животик.
Необходимо своевременно диагностировать заболевание и начать лечение, чтобы предотвратить потерю поджелудочной железы.
Меню диеты при панкреатите и холецистите
Примерный вариант меню диеты при панкреатите и холецистите на неделю:
- Завтрак. Порция овсяной каши, чашка чая с молоком, крекер.
- Перекус. Яблоки, запеченные с творогом, ложка сметаны.
- Обед. Порция овощного супа, отваренная куриная грудка со свекольным салатом, напиток из шиповника.
- Полдник. Груша.
- Ужин. Порция отварной вермишели, посыпанной сыром, компот.
- Незадолго до сна. Чашка кефира.
- Завтрак. Яйцо всмятку, чашка зеленого чая с печеньем.
- Перекус. Сладкое яблоко.
- Обед. Сельдерейный суп, рыба из пароварки, помидорно-огуречный салат, кисель.
- Полдник. Банан.
- Ужин. Порция рисовой запеканки, компот.
- Перед сном. Чашка молока.
- Завтрак. Сырники с медовым соусом, чашка кофейного напитка с молоком.
- Перекус. Кисель с галетами.
- Обед. Рисово-морковный суп, паровые котлеты с тушеной морковкой, фруктовый компот.
- Полдник. Фруктовое желе с крекером.
- Ужин. Овощное рагу, молочная сосиска, зеленый чай.
- Перед сном. Чашка кефира.
- Завтрак. Творожная запеканка с нежирной сметаной, зеленый чай.
- Перекус. Овсяный кисель с сухариком.
- Обед. Суп с фрикадельками, гречневая каша с пропаренным мясом, компот.
- Полдник. Несколько сладких слив.
- Ужин. Картофельный гарнир с молочной сосиской, чай.
- Перед сном. Чашка ряженки.
- Завтрак. Макароны с сыром, чашка чая с молоком.
- Перекус. Творожок со сметаной.
- Обед. Тыквенный суп, отваренное мясо с лапшой, ягодный компот.
- Полдник. Банан.
- Ужин. Рыбная запеканка, порция тушеных овощей, чай.
- Перед сном. Чашка кефира.
- Омлет на пару, кофе с молоком, крекер.
- Перекус. Сухарик с вареньем, чай.
- Обед. Лапшевник, рыбные котлеты с тушеной морковью, компот.
- Полдник. Кисель, сырные крекеры.
- Ужин. Порция риса с сухофруктами, кисель.
- Перед сном. Чашка молока.
- Завтрак. Рисовый пудинг с кусочками фруктов или ягодами, чай зеленый.
- Перекус. Порция фруктового салата с йогуртом.
- Обед. Картофельно-морковный суп, макароны по-флотски (с отварным мясом), компот.
- Полдник. Чашка чая с молоком, галеты.
- Ужин. Картофельные котлеты с кусочком рыбы, чай.
- Перед сном. Чашка кефира.
Как видите, меню при панкреатите и холецистите может быть довольно разнообразным. Не ограничивая себя в еде, вы просто убираете из рациона запрещенные продукты, заменяя их другими, более подходящими для хорошего пищеварения.
Далее мы расскажем вам о некоторых нехитрых рецептах, которые вы можете использовать для того, чтобы приготовить вкусные блюда при соблюдении данной диеты.
Рецепты блюд
Диетический торт
Ингредиенты:
- натуральный несладкий йогурт (без жира) — 500 мл;
- быстрорастворимый желатин — 2 пачки;
- бананы —2;
- персики —2;
- вода — 1 стакан;
- печенье — около 200 г.
Желатин оставляем для набухания, после соединяем с йогуртом, перемешиваем. Собираем торт, чередуя слои по собственному желанию. Отправляем в холодильник для застывания.
Запеченный судак
Ингредиенты:
- филе — 500 г;
- сливочное масло — 1 ст. л.;
- морковь — 2;
- зелень;
- лимонный сок — 2 ст. л.
Порцию рыбы посолить, сверху смазать маслом, присыпать тертой морковью и выложить на фольгу, сформировать кулечки, печь полчаса при температуре 200 °C. Подавать, присыпав зеленью.
Лечение хронического панкреатита
Обязательный отказ от алкоголя и курения, поскольку это факторы-инициаторы повреждения железы — это первое и главное, что должен сделать для себя больной хроническим панкреатитом. Не всегда отказ от вредных привычек способен остановить прогрессирование панкреатита, но в противном случае ухудшение гарантировано. Во всяком случае, частота и продолжительность обострений без алкоголя и табака меняется в лучшую сторону.
В терапию включена диета с пониженным содержанием жиров, чтобы не напрягать железу на выработку панкреатического сока. При недостаточности ферментов питание дробное, может быть до 10 приёмов пищи, с высоким содержанием белков. При недостаточном весе показано присоединение специальных легко осваивающихся лечебных смесей.
Для купирования болей в животе используют нестероидные противовоспалительные препараты. Иногда при высокой интенсивности болевого синдрома невозможно обойтись без рецептурных анальгетиков и даже наркотических препаратов.
Ни один ферментный препарат в виде таблеток, которые так любят употреблять россияне по рекомендации телерекламы, не исследовался на эффективность при панкреатите, а вот микросферы и микротаблетки доказали свою полезность, в высоких дозах они способны уменьшать интенсивность боли.
Лечение хронического панкреатита нацелено на уменьшение проявлений заболевания, но панацеи нет, потому что причина его неясна. Очень велика роль профессионализма лечащего врача и соучастие в процессе пациента, намеренного себе помочь хотя бы строгим соблюдением диеты.
Наши врачи готовы принять вас ежедневно. Позвоните и запишитесь на консультацию: +7 (495) 120-08-07.
Какой должен быть рацион питания при хроническом панкреатите и гастрите?
С помощью врача составляется примерное меню на неделю, и соблюдать его надо довольно длительный срок. Чтобы такое однообразное меню не наскучило, надо задействовать в приготовлении еды как можно больше разрешенных продуктов, приготовленных по различным рецептам.
Важным моментом в диете при панкреатите является употребление ежедневно большого количества животного протеина, а значит, в питание надо включать яичные белки, отварные мясо и рыбу.
Примерное меню при панкреатите может выглядеть так:
- Завтрак: каша (полужидкая на воде или молоке), например, овсяная каша, рисовый отвар, манная или гречневая (надо чередовать). Мясо постное отварное, несладкое печенье (галеты), некрепкий чай.
- Второй завтрак (ланч): омлет без желтков (2 яйца), сок разбавленный.
- Обед: суп овощной, бефстроганов (мясо предварительно отварить), котлеты куриные, белый хлеб (подсушенный), картофель (отварной), овощи и фрукты (запеченные и протертые), компот (смузи).
- Полдник: нежирный творог, отвар из шиповника.
- Ужин: рыба (отварная или запеченная), пюре (овощное), некрепкий чай, можно с молоком.
Перед сном надо обязательно выпить стакан молока или кефира.
Вообще, при употреблении молока или кисломолочных продуктов надо учитывать тип гастрита: пониженная кислотность требует замены молока на воду или кефир.
Потребление сахара должно ограничиваться 40 г (в сутки) или 15 г за один раз, здесь учитывается и его содержание во фруктах и овощах.
Диагностика панкреатита
В Клинике ЭКСПЕРТ существует алгоритм диагностики хронического панкреатита, который включает:
Лабораторные методы:
выполняются клинический, биохимический анализ крови (особое значение имеет уровень ферментов поджелудочной железы в крови – амилазы, липазы)
копрограмма – оценивается наличие в кале определенных веществ (жиры, мыла, жирные кислоты и т.д.)
В норме они должны отсутствовать, а при хроническом панкреатите, из-за недостаточной выработки железой ферментов для расщепления этих веществ, остаются непереваренными и определяются в кале
эластаза кала – фермент поджелудочной железы, уровень которого при недостаточной ее работе, снижается
в определенных случаях важно определение маркеров рака
При подозрении на наследственный генез заболевания, проводится генетическое обследование больного.
Инструментальные исследования
УЗИ брюшной полости. Оцениваются признаки воспаления ткани поджелудочной железы, наличия камней в протоках, кальцинатов, кист, опухолей железы. Дополнительно определяются изменения со стороны других органов желудочно-кишечного тракта для исключения осложнений заболевания, а так же сопутствующей патологии.
- Эластография поджелудочной железы. Позволяет определить есть ли фиброз (уплотнение) поджелудочной железы, что является критерием тяжести структурных изменений органа.
УЗИ с эластографией здоровой поджелудочной железы
- ФГДС. Визуализация двенадцатиперстной кишки необходима для оценки наличия воспаления в ней, а также косвенных признаков панкреатита. Требуется исключить воспаление и патологические образования (опухоль, дивертикул) области большого дуоденального соска (через него в двенадцатиперстную кишку поступает секрет поджелудочной железы, при его закупорке нарушается отток этого секрета, что ведет за собой воспаление тканей железы).Визуализация желудка и пищевода нужна для исключения эрозий, язв, воспаления в них. Патологические изменения в этих органах часто сочетаются с хроническим панкреатитом, являясь взаимно отягчающими состояниями.
Дополнительно могут быть назначены КТ и МРТ брюшной полости с холангиографией, РХГП. Необходимы для подтверждения диагноза, а также назначаются при подозрении на наличие патологических образований в поджелудочной железе, закупорке протоков железы камнем, опухолью или кистой.
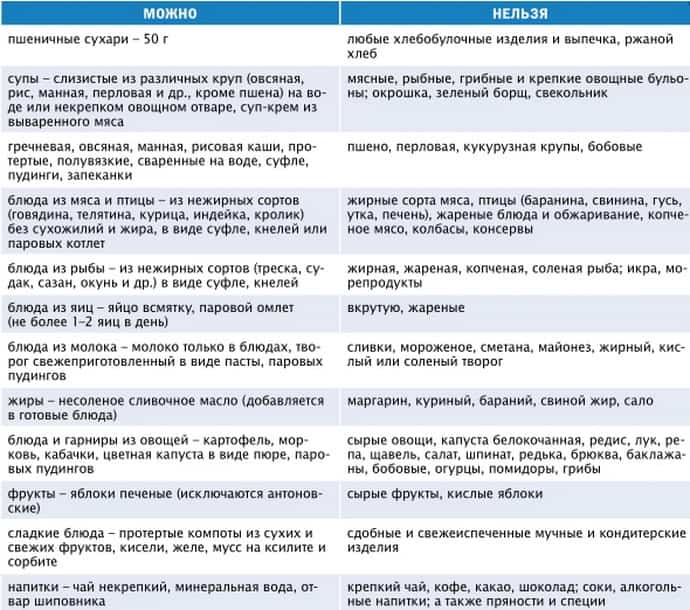
Что можно есть при остром панкреатите?
Что можно есть при остром панкреатите? – этот вопрос задает себе каждый второй больной страдающий панкреатитом. Давайте рассмотрим, какие продукты можно употреблять в пищу при данном заболевании.
- Людям, страдающим данным недугом можно еду приготовленную на пару, вареное, запеченное. Если вы любитель рыбы, то необходимо помнить, рыба должна быть нежирных сортов. К примеру: треска, хек, минтай, сайда, окунь речной, судак, лещ, щука, вобла, кефаль, камбала.
- Для любителей мяса, можно курицу, нежирную говядину, кролика, индюшиное мясо. Жирное мясо не желательно употреблять, так как это может спровоцировать дальнейшее развитие заболевания или новый приступ.
- Можно чай (не крепкий), кефир, соки, но не покупные. Если вы делаете свежевыжатый сок, перед употреблением, его обязательно нужно разбавить водой. Соками желательно не злоупотреблять, так как они раздражают брюшную полость и могут спровоцировать неприятные ощущения (отрыжка, тошнота, расстройство).
Диета при панкреатите у детей
У родителей часто возникает вопрос, какая диета при панкреатите требуется заболевшему ребенку? Рацион питания, который способствует улучшению состояния малыша, мало отличается от меню взрослого. Но есть свои особенности, которые нужно учитывать при кормлении детей.
Правила питания детей:
- еду и питье давать теплым, больше кормить измельченными блюдами, например, пюре;
- рацион питания должен содержать все компоненты, необходимые для нормального роста и развития;
- даже после снятия острого состояния необходимо обязательно придерживаться ограничений в питании;
- запретить детям пить газированные напитки;
- блюда фастфуда.
Если больному ребенку не исполнилось и 3 лет, то рекомендуется пищу протирать, измельчать. Следует убрать из питания любые цитрусовые, свежевыжатые соки. Не следует давать детям ягоды с небольшими семенами, грубой оболочкой. Свежие овощи давать не нужно.

Ребенок старше 3 лет посещает детские учебные заведения, контактирует со сверстниками. В первую очередь необходимо позаботиться о питании в школе и детском саду. Для этого поговорить с медицинским работником, поставить в известность учителя, воспитателя.
Сложнее всего оградить ребенка от газировок, чипсов и прочей опасной еды. При посещении дней рождения и детских праздников, следует позаботиться о том, чтобы ребенок не нарушил диету. Малышу нужно объяснять необходимость для него ограничения питания.
Можно ли пить при панкреатите?
Такой вопрос, несмотря на чёткие ответы специалистов о недопустимости алкоголя в рационе людей, больных панкреатитом, продолжает волновать многих. Это не удивительно, ведь в нашей жизни столько праздников, когда хочется повеселиться и поднять с друзьями рюмочку-другую. Нередко можно услышать от знакомых или прочитать в интернете, что спиртные напитки, если выпить их правильно не нанесут никакого вреда. Но это глубокое заблуждение. Поджелудочный пищеварительный орган категорически отвергает любой алкогольный напиток, тем более в сопровождении обильной закуски.
Даже у здорового человека в этом случае возникнут проблемы с функционированием секреторного органа, отвечающего за переработку пищи, не говоря уже о тех людях, которым предписана строгая диета, необходимая при панкреатите. Причём продолжительность ремиссии, которую многие считают эталоном, дозволяющим употреблять спиртное в небольших дозах, никакой роли не играет. Любая стадия болезни очень опасна для возлияний, так как в кратчайшие сроки приводит к атаке негативной симптоматики и развитию серьёзных осложнений.
Какая диета при панкреатите и холецистите?
Поджелудочная железа и желчный пузырь – это органы, которые обеспечивают основные процессы пищеварения в организме. По этой причине рассчитывать на успех лечебных процедур без внесения изменений в питании невозможно. Помимо этого, воспалительный процесс из одного органа может перейти на другие, негативно влияя на работу пищеварительной системы в целом.
Обычно комплекс терапевтических мероприятий состоит из соблюдения режима, диетического стола №5, а при сопутствующих патологиях желудочно-кишечного тракта – диеты №5а.
В чем суть диеты №5?
- В первую очередь, это регулярное питание, состоящее из трех полноценных приемов пищи и двух-трех перекусов. Голодание и переедание исключается.
- Во-вторых, есть следует небольшими порциями, достаточными, чтобы не чувствовать голод, но и не слишком калорийными.
- В-третьих, необходимо следить за температурой употребляемой еды. Нельзя есть слишком холодную и горячую пищу. Идеально продукты должны иметь температуру около 40-45 °C.
- Продукты не должны быть грубыми и создавать дополнительную нагрузку на пищеварительную систему. Следует избегать употребления волокнистой пищи, содержащей большое количество клетчатки. При приготовлении блюд продукты лучше всего перетирать и измельчать, чтобы облегчить работу ЖКТ.
- Пищу рекомендуется готовить в пароварке, варить или запекать, но, ни в коем случае не жарить.
- Употребление куриных яиц необходимо свести до 2-х-3-х в неделю, причем предпочтительнее кушать только белок.
- Ограничить употребление кофе и крепкого чая, исключить прием алкоголя.
- При составлении меню необходимо учитывать дневной баланс БЖУ: количество белковой пищи следует увеличить, а жиров и быстрых углеводов – уменьшить.
В острой стадии холецистита и панкреатита первые 2-3 суток советуют отказаться от еды вообще, и пить лишь чистую негазированную воду или настой шиповника (до 1 л/сут.).
Следующих 2-3 дня разрешают несладкое теплое питье: чай с подсушенным хлебом, протертый суп или молочную кашу (разведенную водой), омлет из яичного белка, приготовленный в пароварке.
Через неделю питание можно дополнить обезжиренным и некислым творогом, овощными супами или гарнирами (из морковки, картошки, свеклы и прочих овощей, кроме капусты).
Приблизительно на 8-9 сутки разрешается добавить в рацион рыбу или белое мясо, которое было приготовлено в пароварке, а также паровые тефтели и котлетки.
Щадящая диета при панкреатите и холецистите должна соблюдаться пациентом на протяжении 6-12 месяцев, до достижения стойкого периода ремиссии и стабильных результатов исследований.
Что можно пить при болезни поджелудочной железы
Нельзя при заболеваниях пищеварительного тракта употреблять кофе, крепкий чай и газированные напитки. К разрешенным вариантам относятся морсы, компоты, отвар шиповника, разбавленные соки и минеральная щелочная вода (без газа).
Можно ли пить алкоголь при панкреатите?
Алкогольные напитки нельзя употреблять на всех стадиях панкреатита. Даже однократное нарушение данного правила может стать причиной. В алкоголе содержатся компоненты, оказывающие негативное воздействие на слизистые оболочки пищеварительного тракта и процесс переваривания пищи. Если употреблять такие напитки при панкреатите, то возникнет не только снижение тенденции к выздоровлению, но и риск серьезных осложнений (в том числе не совместимых с жизнью пациента).
 Больным нужно исключить из рациона жирную пищу и алкоголь.
Больным нужно исключить из рациона жирную пищу и алкоголь.