Режим приема лечебного напитка
Вводить минералку в рацион лучше на стадии ремиссии, чтобы организм мог к ней адаптироваться. Независимо от того, какая минеральная вода назначена врачом, правила употребления для всех одинаковые:
- лечебную и минеральную лечебную пить только в латентный период (в фазу рецидива могут использоваться питьевая и столовая минеральная);
- избегать газированных видов напитка;
- начинать прием минералки с небольших объемов (для оценки реакции пищеварительной системы выпить не более 100 г перед едой трижды в день);
- без консультации доктора не увеличивать дозу (стандартная дозировка – один стакан на разовый прием, если организм хорошо принимает);
- употреблять только подогретую до 38–40 градусов воду (в холодном напитке не раскрываются его лечебные свойства);
- не запивать сырые овощи и фрукты (возможен рецидив);
- глотать жидкость следует небольшими порциями в медленном темпе;
- курс терапии определяется доктором (интервальный промежуток приема может быть от нескольких дней до двух месяцев).
 Злоупотребление минералкой может привести к патологическим процессам в организме
Злоупотребление минералкой может привести к патологическим процессам в организме
Несмотря на все преимущества, минералку не рекомендуется употреблять женщинам в перинатальный и лактационный период, младенцам до полугода, людям, страдающим психопатическими патологиями.
Столовая вода любой категории не является лекарством от панкреатита. Она оказывает положительное вспомогательное действие, помогает предупредить обострение болезни, поддерживает функциональность органов пищеварительной системы. По возможности больным панкреатитом рекомендуется курс санаторно-курортного лечения в местности с минеральными источниками. Перед употреблением воды консультация врача – обязательна!
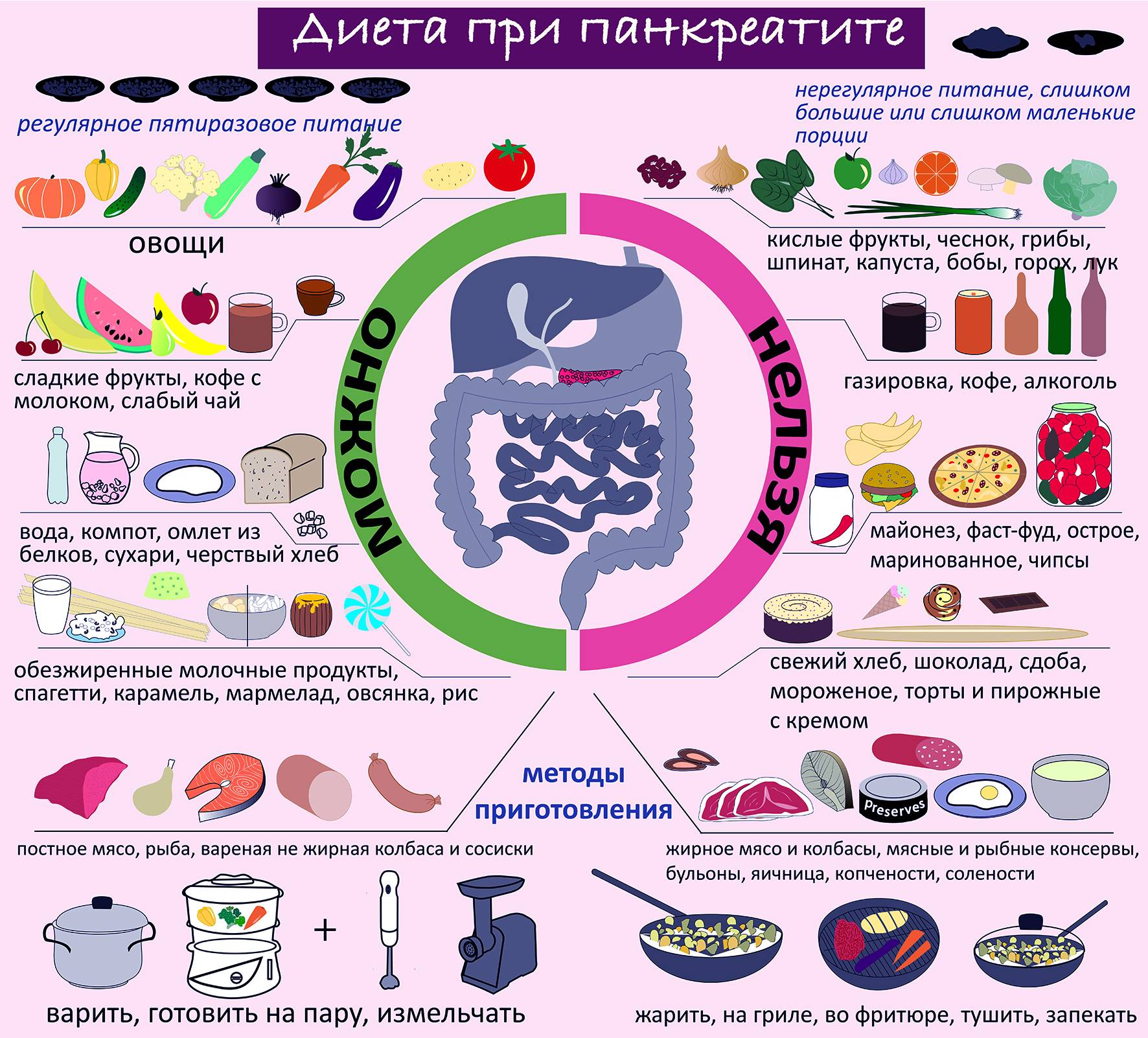
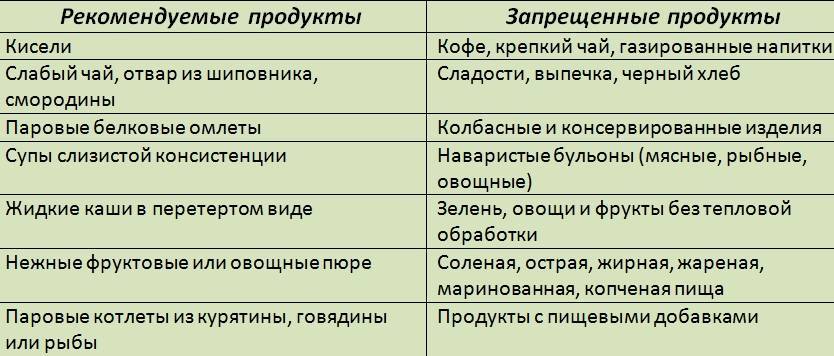
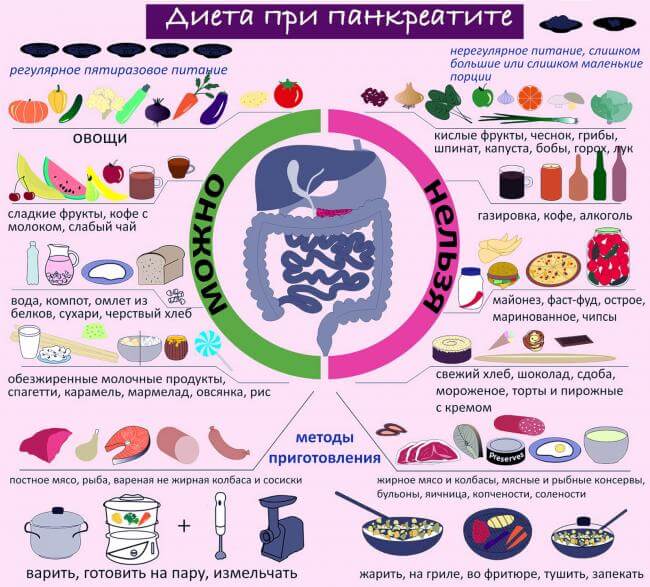
Разрешенные продукты
- Хлеб пшеничный (мука I и II сорта), при хорошей переносимости можно употреблять ржаной из обдирной муки. Хлеб допускается только несвежий, чтобы не допускать вздутия кишечника. Рацион расширяют введением сухого бисквита, запеченных несдобных изделий с мясом, творогом, яблоками и нежирного печенья.
- Супы готовят только на овощных бульонах с добавлением круп, вермишели и овощей. Можно готовить борщи и щи, молочные и фруктовые супы. Овощи для заправки супов поджаривать нельзя.
- На вторые блюда используют нежирную говядину, телятину, кролика, курицу. Их можно отваривать и после этого запекать, подавать куском или рублеными.
- Разрешена нежирная рыба, салаты из вареных морепродуктов и рыба, фаршированная овощами.
- Молочные продукты нужно выбирать нежирные: кефир, ацидофилин, простокваша. Молоко, поскольку оно плохо переносится, добавляют только в блюда. Можно полужирный творог в натуральном виде и в составе запеканок и ленивых вареников. Сметана идет только как приправа к блюдам.
- Рекомендуются яйца — омлеты или всмятку. Желтки ограничиваются или исключаются при ЖКБ.
- Можно есть любые крупы в виде каш, как добавку в супы и запеканки.
- Овощи различные в запеченном, отварном и тушеном виде (исключаются щавель, редис, шпинат, редька, грибы, чеснок). Можно делать салат из овощей с растительным маслом и винегреты.
- Допускается некислая квашеная капуста, пюре из зеленого горошка, кабачковая икра.
- Можно употреблять сметанные, овощные и молочные соусы к любым мясным и овощным блюдам, с ними можно запекать.
- Из пряностей допускаются укроп, петрушка и корица в сладкие блюда.
- Фрукты и ягоды должны быть некислыми, их употребляют в свежем виде и в виде компотов и киселей.
- Из сладостей — мармелад, карамель (без шоколада), мед, варенье. Сахар заменяют ксилитом (частично).
- Сливочное и растительное масло вводят в блюдо в натуральном виде.
- Рекомендуются напитки: некрепкий чай, некрепкий кофе с молоком, овощные соки, отвар пшеничных отрубей, настой шиповника, минеральная вода без газа.
Что разрешено потреблять в пищу?
Не стоит думать, что диета при холецистите – это однообразное по составу и вкусу питание. Вне обострения при этом заболевании разрешено потреблять в пищу достаточно много продуктов и блюд, правильного приготовления.
В рацион можно включать:
- Нежирные сорта мяса: курицу, индейку, телятину, крольчатину. Они могут готовиться целым куском или небольшими кусочками, в виде рубленых котлет (на пару или запеченных), биточков из фарша, запеканок, суфле. Разрешен отварной говяжий язык.
- Некоторые виды фабричных колбасных изделий: нежирную ветчину, молочные сосиски, колбасу типа Докторской (в натуральной оболочке).
- Рыба (нежирные сорта), обычно в отварном или запечном виде, в составе суфле или котлет.
- Морепродукты.
- Супы на нежирном мясном бульоне (желательно на втором, первая порция после закипания сливается), на овощном бульоне. При этом следует избегать использования так называемой «зажарки» овощей на масле в качестве заправки.
- Овощи (кроме входящих в список запрещенных) в свежем или приготовленном виде. При этом необходимо контролировать самочувствие и отказываться от продуктов, которые вызывают чувство тяжести в животе, вздутие и метеоризм.
- Творог (маложирный или нормальной жирности), нежирные кисломолочные продукты, молоко до 5 – 6% жирности.
- Все крупы, в том числе прошедшие частичную обработку (кус-кус, манная крупа, хлопья для варки).
- Яйца (куриные и перепелиные), при этом следует помнить о необходимости ограничения потребления желтков. Поэтому чаще всего блюда (омлеты, яичницу) готовят с использованием нескольких белков и 1 желтка. А при калькулезном холецистите, следует отказаться от желтков вообще.
- Фрукты, если они не провоцируют повышенное газообразование. Их можно потреблять в свежем и запеченном виде, а также в виде сухофруктов.
- Несвежий хлеб (слегка зачерствевший, 2–3–дневный), несладкие – несдобные сухари, галетное печенье.
- Напитки: некрепкие чаи разного состава, напитки на основе цикория или ячменя, неконцентрированные компоты, кисели, отвар шиповника.
Иногда, при хроническом холецистите, по согласованию с врачом в рацион вводят клетчатку в виде запаренных отрубей, что улучшает моторику кишечника и способствует гармонизации работы желчевыделительной системы.
Диета после приступа острого панкреатита
Диета после приступа острого панкреатита – это комплекс мероприятий, направленных на восстановление функции поджелудочной железы. Диета позволяет снизить болевой сидром, привести в норму ферментные показатели поджелудочной.
- Больной должен употреблять в пищу только свежие, нежирные, питательные продукты. Это поможет восстановиться больному организму. Продукты должны содержать в себе огромное количество питательных веществ и витаминов. В еду больной должен употреблять большее количество белков, снизить количество углеводов и жиров.
- После выписки из стационара врач назначает диету №. Блюда чаще всего напоминают вегетарианскую кухню из-за обилия зелени, свежих овощей и фруктов, то есть продуктов растительного происхождения. Но эта диета включает в себя также и мясные продукты, которые позволяют обеспечить организм белком.
- Еда должна быть приготовленная на пару, запеченная или варенная. Блюда нужно есть только теплыми. Горячие и холодные блюда желательно не употреблять. Специи, сахар и соль нужно ограничить в употреблении. Можно применять для приготовления еды свежие травы, которые помогут разнообразить вкус блюд.
Профилактические меры
Во время медикаментозного лечения хронического холецистопанкреатита, главное, это отказаться от спиртного и курения. Один из симптомов заболевания, это боли в верхней части живота, поэтому, откажитесь от тех продуктов, которые эту боль усиливают. Питание сделайте дробным, лучше всего прием пищи разделить на несколько раз, употребляя за один присест около 60 грамм еды. Количество жиров уменьшите, а вот витаминов, наоборот, увеличить.
Во время медикаментозного лечения хронического холецистопанкреатита назначается диета 5 которая предполагает ограничение в приеме жирного, жареного, копченого, соленого, мучного и сладкого. А также для лечения этого заболевания откажитесь от кофе, алкогольных напитков и курения. В целях профилактики острого течения заболевания принимайте минеральную воду по 250 мл до 6 раз в день. Во время диеты при хроническом панкреатите и холецистите больному разрешается есть рыбу и нежирное мясо только в отварном виде, супы из овощей, кисломолочные продукты, и каши.
Помимо всего, для лечения хронического холецистопанкреатита очень важно соблюдать установленные правила, вести здоровый образ жизни и избегать стрессов. Любое заболевание излечимо, если следить за собой и выполнять рекомендации врача
Запрещенные продукты
При остром панкреатите запрещено употреблять в пищу продукты, способные повысить раздражение слизистых оболочек пищеварительного тракта и нарушить процесс переваривания пищи. Под запретом находятся жирные, соленые, жареные блюда, овощи и фрукты с высоким содержанием грубой клетчатки и пищевых волокон.
- Не стоит забывать о списке запрещенных продуктов. Это относится не только к жирной и жареной пище, газировкам и фаст-фуду, но и к некоторым овощам, кашам, белкам и жирной молочной продукции.перловая, пшенная, ячневая крупа;
- жирные сорта мяса и рыбы;
- вареные вкрутую или жареные яйца;
- рыбные и мясные консервы;
- мясо водоплавающих птиц;
- рыбный, мясной, грибной бульон;
- субпродукты в любом виде;
- свинина;
- бобовые плоды и блюда с их добавлением;
- сыры твердых сортов;
- цельное молоко;
- квашенные и маринованные овощи;
- ягоды и фрукты кислых сортов;
- шпинат, щавель;
- редис, репа, редька;
- лук, чеснок;
- белокочанная капуста;
- болгарский перец;
- свежие огурцы;
- грибы.
Морковное суфле
Чтобы приготовить это блюдо, понадобится около двух стаканов сырой тертой моркови, сырые белки двух яиц, 80 г сахарного песка и полстакана молока.
Морковь залить кипятком и сварить до мягкого состояния, откинуть на сито и протереть до получения однородной массы. Затем немного остудить.
Взбить белки в крепкую пену. Добавить сахар, молоко и морковную массу. Все тщательно перемещать и выложить в форму для запекания, смазанную сливочным маслом. Форма помещается на глубокий противень с водой и отправляется в горячую духовку.
Суфле будет готовиться при температуре около +180ºС в течение 30 минут.
Чем можно заменить минералку при отравлении
При лечении острого отравления вместо минеральной воды можно использовать аптечные препараты для приготовления растворов. Самым популярным является регидрон. Он выпускается в пакетиках, порционно. Раствор для пероральной регидратации приготовить просто, нужно развести 1 пакетик литром столовой воды комнатной температуры.
В острый период отравления можно выпивать 2-3 литра раствора регидрона. По своему составу этот препарат приравнивается к растворам, которые вводятся внутривенно через капельницы для лечения обезвоживания.
Кроме регидрона, в аптеках можно встретить и другие аналогичные препараты:
- гастролит;
- нормогидрон;
- орсоль;
- ре-соль.
Минеральная вода помогает бороться с нарушением водно-электролитного баланса в организме, обезвоживанием и интоксикацией, возникшими на фоне отравления. Прием этой воды нужно обсудить с лечащим врачом, который поможет правильно подобрать для вас схему ее приема и посоветует наиболее подходящие марки минералки. При лечении отравления чаще всего используются щелочные минеральные воды. Принимать их нужно в негазированном виде.
Формы патологии
Выделяют несколько форм течения воспаления поджелудочной. Страдать ими могут люди любого возраста: дети, взрослые и пожилые.
Острый панкреатит. Развивается в течение нескольких часов, обычно после приема большого количества пищи. У больных появляется резкая тошнота с рвотой, возникает боль в верхней части живота, сопровождаемая диареей, вздутием и отрыжкой. Вероятна сильная лихорадка: проливной пот, высокая температура тела, слабость. При деструктивном процессе возникают абсцессы и очаги некроза, требующие немедленного хирургического вмешательства.
Реактивный интерстициальный панкреатит — это форма тяжелого острого воспаления, наиболее распространенная среди детей. Его симптомы включают высокую температуру, болезненность в животе и отек поджелудочной железы, а также выделение фермента трипсина, который расщепляет ткани. Этот процесс можно обратить вспять, в отличие от некротизирующего панкреатита, поэтому необходимо быстро обратиться за медицинской помощью.
Хронический панкреатит может десятилетиями протекать без симптомов, однако во время обострений он может вызывать сильное несварение, дискомфорт в животе, потерю аппетита, общее недомогание и лихорадку. Кроме того, он часто сопровождается хроническим холециститом или гастритом и требует специального поддерживающего лечения, а также изменения образа жизни.
Панкреатит вызывает нарушения в работе печени, желудочно-кишечного тракта, сосудистой системы, почек. В большинстве случаев воспалительный процесс не влияет на эндокринные функции железы и не связан с развитием сахарного диабета.
Общие сведения
Возникновение холецистопанкреатита обусловлено анатомической близостью и функциональным взаимодействием поджелудочной железы (ПЖ) и желчного пузыря. Сбой саморегуляции сфинктерной системы фатерова соска при заболевании одного из органов рано или поздно приводит к патологическим изменениям в другом. По данным исследований в сфере клинической гастроэнтерологии, у 69-70% пациентов с острым холециститом патологически изменена паренхима железы, при хроническом холецистите показатель достигает 85-88%.
У 38-39% людей, страдающих острым панкреатитом, диагностируется холецистит, при хроническом воспалении поджелудочной железы желчный пузырь поражается в 62-63% случаев. При такой болезни, как острый холецистопанкреатит, часто в процесс вовлекается печень – она воспаляется, и в ней происходят дистрофические и некротические изменения.
Особенности у женщин
Количество больных женщин резко возросло. Если недавно наибольшая распространенность холецистопанкреатита была среди людей 45-50 лет, то сейчас воспаление чаще всего выявляется в 30-35 лет. Острая форма заболевания чаще диагностируется у женщин, нежели у мужчин. Существует теория том, что острое воспаление обусловлено изменением гормонального фона.
Специфика у мужчин
У мужчин данная патология более чем в половине случаев обусловлена алкоголизмом. При этом имеет большое значение стаж. У мужчин фактором риска является курение. У них холецистопанкреатит чаще приводит к осложнениям.
Диета при остром панкреатите поджелудочной железы
Когда у пациента острый панкреатит, особенно в начальный период, важно обеспечить ему полный покой. Чтобы снизить нагрузку на поджелудочную железу, пациент должен голодать в течение 1-3 дней
В этот период им делают внутривенные инфузии для поддержания организма. При отсутствии тошноты и рвоты больные могут принимать Ессентуки, Боржоми или слабый теплый отвар чая из расчета 1-1,5 л в день. В зависимости от состояния больного, он сможет начать принимать пищу небольшими порциями на 2-й или 3-й день.
Диета при остром воспалении органа предполагает употребление овощных супов, постного мяса и рыбы, пюре из полусладких, некислых фруктов и овощей. Из напитков разрешаются кисели, компоты, отвар из ягод шиповника, чай слабой заварки. Следует исключить жиры и соль при приготовлении блюд.
Меню диеты при панкреатите и холецистите
Примерный вариант меню диеты при панкреатите и холецистите на неделю:
- Завтрак. Порция овсяной каши, чашка чая с молоком, крекер.
- Перекус. Яблоки, запеченные с творогом, ложка сметаны.
- Обед. Порция овощного супа, отваренная куриная грудка со свекольным салатом, напиток из шиповника.
- Полдник. Груша.
- Ужин. Порция отварной вермишели, посыпанной сыром, компот.
- Незадолго до сна. Чашка кефира.
- Завтрак. Яйцо всмятку, чашка зеленого чая с печеньем.
- Перекус. Сладкое яблоко.
- Обед. Сельдерейный суп, рыба из пароварки, помидорно-огуречный салат, кисель.
- Полдник. Банан.
- Ужин. Порция рисовой запеканки, компот.
- Перед сном. Чашка молока.
- Завтрак. Сырники с медовым соусом, чашка кофейного напитка с молоком.
- Перекус. Кисель с галетами.
- Обед. Рисово-морковный суп, паровые котлеты с тушеной морковкой, фруктовый компот.
- Полдник. Фруктовое желе с крекером.
- Ужин. Овощное рагу, молочная сосиска, зеленый чай.
- Перед сном. Чашка кефира.
- Завтрак. Творожная запеканка с нежирной сметаной, зеленый чай.
- Перекус. Овсяный кисель с сухариком.
- Обед. Суп с фрикадельками, гречневая каша с пропаренным мясом, компот.
- Полдник. Несколько сладких слив.
- Ужин. Картофельный гарнир с молочной сосиской, чай.
- Перед сном. Чашка ряженки.
- Завтрак. Макароны с сыром, чашка чая с молоком.
- Перекус. Творожок со сметаной.
- Обед. Тыквенный суп, отваренное мясо с лапшой, ягодный компот.
- Полдник. Банан.
- Ужин. Рыбная запеканка, порция тушеных овощей, чай.
- Перед сном. Чашка кефира.
- Омлет на пару, кофе с молоком, крекер.
- Перекус. Сухарик с вареньем, чай.
- Обед. Лапшевник, рыбные котлеты с тушеной морковью, компот.
- Полдник. Кисель, сырные крекеры.
- Ужин. Порция риса с сухофруктами, кисель.
- Перед сном. Чашка молока.
- Завтрак. Рисовый пудинг с кусочками фруктов или ягодами, чай зеленый.
- Перекус. Порция фруктового салата с йогуртом.
- Обед. Картофельно-морковный суп, макароны по-флотски (с отварным мясом), компот.
- Полдник. Чашка чая с молоком, галеты.
- Ужин. Картофельные котлеты с кусочком рыбы, чай.
- Перед сном. Чашка кефира.
Как видите, меню при панкреатите и холецистите может быть довольно разнообразным. Не ограничивая себя в еде, вы просто убираете из рациона запрещенные продукты, заменяя их другими, более подходящими для хорошего пищеварения.
Далее мы расскажем вам о некоторых нехитрых рецептах, которые вы можете использовать для того, чтобы приготовить вкусные блюда при соблюдении данной диеты.
Разновидности воды
Чтобы выяснить, какую минеральную воду можно пить при панкреатите, а от какой следует воздержаться, необходимо разобраться в составе и свойствах целебной жидкости. Минеральные воды имеют сходный химический состав, но отличаются по концентрации того, или иного компонента. Основу жидкости составляют свободные ионы (растворенные соли) минералов, поддерживающих гемостаз (постоянство биологической среды) организма. Минерализация воды глубоко под землей, и в процессе протекания через горные породы.
В большей или меньшей степени, натуральная минералка насыщена следующими составляющими:
Важно! Применение лечебной жидкости зависит от ее качественно-количественного состава. Между собой, воды подразделяются по содержанию химических компонентов и степени их содержания
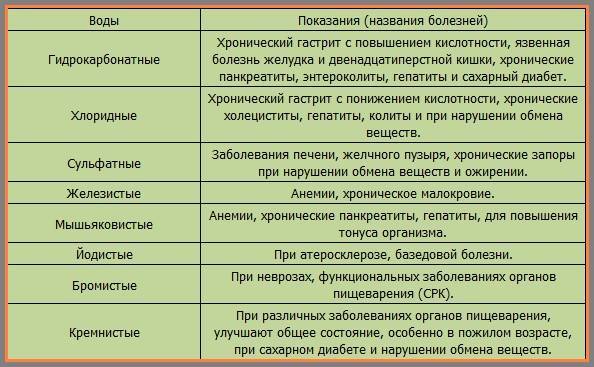
Солевой состав воды:
Между собой, воды подразделяются по содержанию химических компонентов и степени их содержания. Солевой состав воды:
- Гидрокарбонатно-сульфатную. Наиболее часто назначается при панкреатите поджелудочной железы.
- Гидрокарбонатная. Назначается при гиперацидном гастрите, нефролитиазе (конкременты в почках), воспалительных заболеваниях мочевыделительной системы.
- Щелочная. Применяется избирательно, в зависимости от индивидуальных показателей кислотности желудка. Рекомендуется при инфекционных процессах в органах ЖКТ.
- Сульфатная. Используется при заболеваниях гепатобилиарной системы (гепатозе, панкреатите, холецистите, холангите, циррозе и т. д.).
- Хлоридная. Стимулирует работу органов желудочно-кишечного тракта, полезна при обстипации (запоре), нарушении ферментной процесса переработки пищи.
- Магниевая. В большинстве случаев, предназначена для пациентов с сердечно-сосудистыми заболеваниями. При патологиях поджелудочной железы назначается редко.
Воды имеют общее название «столовая» и различаются по количественному составу минералов следующим образом:
- Питьевая. Содержит 0,1% минеральных солей. Разрешена к употреблению при остром и хроническом панкреатите в качестве замены всей жидкости дневного питьевого рациона (2,5 литра).
- Минеральная. Степень насыщенности солями составляет от 0,2% до 0,3%. Допускается для лечения и профилактики болезней органов системы пищеварения.
- Минеральная лечебная. Процент содержания минералов от 0,2 до 0,9%. Без ограничений рекомендуется только людям не имеющих проблем с ЖКТ. При наличии заболеваний назначается по индивидуальным показаниям.
- Лечебная. Содержит более 1% солей. Противопоказана при обострении любых желудочно-кишечных патологиях.

Какую минеральную воду пить при панкреатите зависит от стадии болезни, формы (в латентный или рецидивный период), наличия сопутствующих заболеваний. Разрешение на введение в рацион воды той или иной категории минерализации должен дать лечащий врач.
Какая минеральная вода используется при лечении отравления
Какую минералку можно использовать при пищевом отравлении? Не все минеральные воды, продающиеся в магазинах или аптеках, походят для коррекции кислотности и восстановления организма с выраженным обезвоживанием и интоксикационным синдромом. Врачи рекомендуют пить щелочную воду. Например:
- «Боржоми». Эта вода продается в стеклянных и пластиковых бутылках и насыщена газами. «Боржоми» при отравлении можно пить только в негазированном виде. Эта вода имеет оптимальный минеральный состав. Особенно она эффективна при алкогольной интоксикации.
- «Ессентуки» под номером 17. Эта вода имеет сбалансированный щелочной и минеральный состав. Подходит для пероральной регидратации при пищевом отравлении.
- «Лужанская» – имеет нейтральный вкус, и в то же время насыщена минералами. При отравлении помогает снизить боль в желудке и ощущение изжоги.
- «Поляна Квасова» также обладает щелочным составом. Считается, что она имеет незначительный мочегонный эффект. Отлично подходит для лечения алкогольной интоксикации, так как ускоряет выведение спиртного из организма.
Щелочная вода помогает нормализовать кислотность крови, устранить обезвоживание, вывести токсины из организма. Также она очень полезна для пищеварительной системы. Благодаря своему щелочному составу эффективно устраняет изжогу, боль в желудке, снимает воспаление слизистой оболочки желудка, возникшее под действием токсинов.
Что нельзя при панкреатите
В течение 3 суток после обострения болезни рекомендуется лечебное голодание. С 4-го дня пациент соблюдает стол №5 по Певзнеру, который показан также при остром и хроническом холецистите, камнях в желчном пузыре и циррозе печени. Без сбалансированного питания невозможно вылечить гастрит, сахарный диабет и другие заболевания желудочно-кишечного тракта.
При воспалении поджелудочной железы под запретом продукты, активизирующие секреторную функцию, а именно:
- сало, растительные масла;
- свежий хлеб, сдобные изделия;
- молочнокислые продукты из жирного молока;
- конфеты и прочие сладости;
- алкоголь;
- газированная вода, соки;
- соленья, маринады;
- насыщенные бульоны из жирных сортов мяса;
- из овощей лук, чеснок, перец чили;
- цитрусовые;
- кукуруза как свежая, так и консервированная;
- арбуз;
- дыня;
- орехи;
- имбирный корень;
- приправы;
- пшено.
Общие рекомендации, травы и ферменты в помощь диете

Блюда, приготовленные на пару — отличная помощь пищеварению
При панкреатите и холецистите питаться нужно дробно, то есть часто и небольшими порциями. Так вы избежите чувства голода, желудок не будет переваривать сам себя, и при этом желчный пузырь и поджелудочная железа не будут сильно перегружены.
- Перерыв между приемами пищи должен составлять 3 часа. Но помните, что порции должны быть маленькими. Переедание может усугубить проблему. Суточная норма еды составляет 3,5 кг.
- Не нужно забывать и о питьевом режиме. Пить при проблемах с желчью и поджелудочной железой нужно достаточно много, не меньше 2-2,5 литров в день. Желательно пить именно воду, чистую и некипяченую.
- Старайтесь не есть на ночь. Ночью еда переваривается плохо, что негативно скажется и на поджелудочной железе.
- Диета может сопровождаться лечением при помощи специальных трав. Так, например, от холецистита помогает настой бессмертника. Для этого достаточно залить траву холодной кипяченой водой и дать настояться некоторое время. Полезен также настой овса. Он улучшает отток желчи.
- При холецистите полезен будет такой завтрак: гречку залейте кефиром, поставьте в холодильник. Утром получите готовое и полезное блюдо.
- При холецистите и панкреатите полезен настой из календулы, листьев брусники, коры барбариса, а также корень цикория.
- Можно также приготовить смесь из лимонов, петрушки и чеснока. Эту смесь нужно есть по чайной ложке за 10 минут до еды.
В некоторых случаях врач может прописать ферменты, расщепляющие пищу и улучшающие пищеварение. К ним относятся Фестал, Мезим, Панкреатин. Однако это вовсе не означает, что можно есть все подряд, главное – не забыть принять таблетку. Нет таких лекарств, которые могли бы заменить диету при панкреатите и холецистите. Эти ферменты призваны облегчить работу поджелудочной железы, а не полностью заменить ее.
Заключение
Диета при остром панкреатите должна соблюдаться в обязательном порядке. Схема диетического питания и основные принципы не зависят от индивидуальных особенностей организма. Пациент должен пройти три стадии диеты – голодание, щадящий режим, восстановление рациона. Если не соблюдать рекомендации по корректировке рациона, то эффективность медикаментозной терапии снизится.
Видео на тему: Как перейти на здоровое питание людям, страдающим панкреатитом?
Автор статьи: Морозова Людмила Васильевна
Эндоскопист
Проводит эндоскопическую диагностику патологий желудочно-кишечного тракта. Делает заключения на основании результатов осмотра, а также проводит лечебные манипуляции при гастритах, язвах и других нарушениях в ЖКТ.
Комментарии для сайта Cackle