Что делать при беременности?
Защемление нерва в позвоночнике при беременности – не редкость. Оно может возникнуть из-за большой нагрузки или быть следствием ранее перенесенных заболеваний позвоночника. Чтобы унять боль, нужно лечь на твердую, прямую поверхность, согнув колени. Однако так долго с животом не пролежишь, поэтому чаще используют коленно-локтевую позу. Еще не стоит забывать про умеренные физические нагрузки (плавание, йога). Все это делается с разрешения врача. Хорошо помогает ношение бандажа или корсета. Он облегчает спине ношу, избавляет от болей. Бандаж будет полезен и в послеродовом периоде. Все медикаментозные средства употребляются только после консультации с врачом.
Противопоказания к проведению данного метода:
- беременность на любом сроке;
- злокачественные новообразования;
- нарушения свертываемости крови;
- нефиксированные нестабильные переломы костей;
- наличие кардиостимулятора, имплантатов, искусственных органов (в случае наличия необходимо советоваться с врачом, иногда применение метода допустимо);
- период лечения кортикостероидами
- общие противопоказания для физиотерапии
- методом УВТ нельзя воздействовать на определëнные зоны (глаза, область сердца и легких, кишечник, кости черепа, незакрытые зоны роста костей у детей, вблизи нервных стволов и крупных сосудов).
Во многих случаях отмечается высокая эффективность процедуры в лечении патологии суставов и позвоночника, а отзывы пациентов подтверждают положительное действие терапии в устранении болей при остеохондрозе. Обострение после лечения остеохондроза или патологий, которые с ним связаны, с помощью ударно-волновой терапии — явление редкое, тем не менее, следует учитывать все возможные рекомендации лечащего врача во избежание побочных эффектов. Показания для проведения УВТ определяет только врач после диагностики и осмотра.
Лечение
Лечение шейного остеохондроза требует комплексного подхода и включает в себя:
- медикаментозное воздействие;
- физиотерапию;
- лечебную физкультуру;
- массаж;
- хирургическое лечение.
Медикаментозное лечение
Основная цель медикаментозного лечения: снять боль и головокружение, восстановить нормальное функционирование нервных корешков, а также по возможности остановить или замедлить разрушение хрящевой ткани. В зависимости от ситуации назначаются:
- нестероидные противовоспалительные препараты (мелоксикам, диклофенак, нимесулид и т.п.): направлены на снятие болевого синдрома и воспаления; применяются в виде таблеток, инъекций, мазей, пластырей;
- стероидные препараты (гидрокортизон, дексаметазон): также используются для снятия воспаления при неэффективности НПВС;
- миорелаксанты (мидокалм): препараты, устраняющие рефлекторные мышечные спазмы, за счет чего уменьшается боль и улучшается кровообращение;
- витамины группы B в виде инъекционных или таблетированных препаратов (мильгамма, нейромультивит): способствуют улучшению проведения нервных импульсов;
- седативные препараты при выраженном болевом синдроме для улучшения сна и уменьшения эмоциональной составляющей боли;
- противоотечные средства при защемлении нервного корешка;
- хондропротекторы: препараты, способствующие восстановлению хрящевой ткани.
В зависимости от симптомов, могут быть также назначены средства для улучшения микроциркуляции в сосудах головного мозга, препараты, блокирующие тошноту и головокружение и т.п.
Немедикаментозное лечение
Немедикаментозные методы лечения используются вне обострения. В зависимости от клинической ситуации используются:
- физиотерапия:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- фонофорез и электрофорез;
- массаж;
- лечебная физкультура;
- иглорефлексотерапия;
- мануальная терапия;
- подводное вытяжение.
Немедикаментозное лечение способствует снижению выраженности симптоматики и уменьшает частоту и силу обострений. Оно действует опосредованно:
- улучшает кровоснабжение пораженной области, обмен веществ и процессы регенерации;
- усиливает действие препаратов;
- способствует укреплению мышечного каркаса и стабилизации позвоночного столба;
- снижает нагрузку на позвоночные диски;
- устраняет мышечные спазмы и блоки.
Хирургическое лечение
Помощь хирургов необходима в запущенных случаях заболевания, когда медикаментозные методы уже неэффективны. В настоящее время используется несколько операций:
- хирургическое удаление грыжи диска (микродискэктомия, эндоскопическая или трансфасеточная операция);
- ламинэктомия: удаление остистых отростков или дужки позвонка, за счет чего снижается нагрузка на корешок спинного мозга;
- нуклеопластика: устранение грыжи путем удаления части ядра межпозвонкового диска.
Важно помнить, что только врач может решать, как лечить остеохондроз шейного отдела позвоночника. Схема составляется индивидуально с учетом стадии болезни, сопутствующих патологий и индивидуальных особенностей организма пациента.
Лечение защемления нерва
В подобных ситуациях подходящее лечение может назначить только врач. Даже если вы раньше сталкивались с подобными симптомами и знаете, как снять боль, не стоит заниматься самолечением. Потому что нет гарантии, что в этот раз боль вызвана теми же причинами. Нередко люди совершают серьезные ошибки, принимаясь прогревать больное место, где и без того сильнейший отек и воспаление. Отек усиливается, и человек попадает к врачу в ужасном состоянии, с болью, которую трудно купировать без инъекций противовоспалительных препаратов. И только после снятия отека и острой боли врач уже может приступать непосредственно к устранению проблемы. Такое лечение обходится дороже и длится дольше. Также опасно заниматься самолечением, не убедившись, что нет новообразований – как злокачественных, так и доброкачественных. Эксперименты над собой могут спровоцировать их рост. Вам ничто не мешает прийти хотя бы на консультацию к врачу, и уже потом принимать решение о том, как лечить защемление.
В некоторых случаях для уточнения диагноза врач может направить пациента сделать рентгеновские снимки или МРТ.
Затем лечение направлено на восстановления функций органов и систем. Если защемление нерва связано с давлением грыжи или протрузии, врач постарается с помощью мануальных техник снять это давление с нервного корешка. Есть подходящие техники и для случаев сближения позвонков.
Если защемление связано с мышечным спазмом, врач применит техники, снимающие спазм. После этого он постарается наладить работу мышечных цепей таким образом, чтобы этот спазм больше не повторялся. Также потребуется работа и с костными структурами, от положения которых тоже зависит работа мышц
А затем будет важно, чтобы пациент выполнял необходимые упражнения для реабилитации
В некоторых случаях врач назначает также физиотерапевтическое лечение,
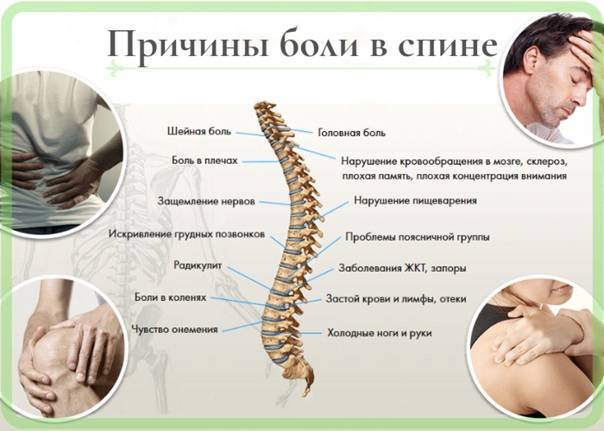
Симптомы
Первый признак, который может свидетельствовать о защемление нерва в грудном отделе, это чувство дискомфорта и легкого жжения в позвоночнике. Но это не единственный симптом, благодаря которому можно диагностировать ущемление. Важным диагностическим признаком является наличие болезненных спазмов в межреберном пространстве, которые имеют свойство усиливаться по направлению позвоночника.
У некоторых пациентов наблюдается предобморочное состояние, с частичной потерей памяти. В процессе акта чихания или кашля болезненность за грудиной обостряется. Практически у каждого больного, наблюдаются изменения показателей артериального давления, и как следствие, наличие мигренозных приступов.
Больной может испытывать онемение в верхних конечностях, что должно очень сильно насторожить. Пострадавший не чувствует прилива энергии и постоянно находится в вялом состоянии, двигательная активность очень снижается. Давление в кровеносных сосудах имеет нестабильные цифры и постоянно скачет. При надавливании на участок защемленного нерва, болезненность может отдавать в область желудка, и ее можно спутать с язвенной болезнью желудка или же хроническим гастритом.
Симптомы защемления нерва могут быть схожи с сердечной недостаточностью, когда пациент начинает принимать лекарственные препараты, которые улучшают работу сердечно-сосудистой системы, но болезненность так и не проходит. Все вышеперечисленные проявления могут свидетельствовать о защемлении нерва в грудном отделе. В данной ситуации необходимо провести своевременную диагностику и правильно поставить диагноз, чтобы получить правильное лечение.
Симптомы
Симптомы вегетососудистой дистонии отличаются разнообразием, поскольку ВНС отвечает за работу всех органов и структур человеческого организма. Все проявления заболевания можно разделить на несколько групп:
- дыхательные (респираторные): учащенное дыхание, субъективное ощущение нехватки воздуха, невозможность сделать глубокий вдох, усиливающиеся на фоне стресса;
- сердечные (кардиальные): частый или редкий пульс, перебои (ощущение замирания) в работе сердца, боль и ощущение сдавливания в области грудины или в левой половине грудной клетки;
- терморегуляторные: повышение температуры, не связанное с каким-либо инфекционным заболеванием или воспалительным процессом; как правило, проходит самостоятельно;
- дисдинамические: резкое повышение или понижение артериального давления, сопровождающиеся соответствующей симптоматикой: головной болью, головокружением, мельканием мушек перед глазами, обмороками и т.п.;
- психоневрологические: повышенная чувствительность к перепадам атмосферного давления и температуры (метеочувствительность), сонливость в дневное время и бессонница ночью, апатия, раздражительность, беспричинная тревога, быстрая утомляемость;
- желудочно-кишечные: запоры, поносы или их чередование, боли и тяжесть в области желудка, изжога, повышенное газообразование в кишечнике;
- сексуальные: снижение сексуального влечения, отсутствие возбуждении, невозможность достичь оргазма, импотенция у мужчин.
Заболевание может вызывать как отдельные симптомы, так и различные их комбинации. Это значительно затрудняет его диагностику.
Как отличить межреберную невралгию от сердечной боли
Прежде всего, стоит сказать две вещи. Первое: надо знать, что не всякая боль в области грудной клетки связана с сердцем. Поэтому не надо сразу сильно пугаться. И второе: диагноз ставится только врачом. Если у вас закололо в груди, – это значимый повод для обращения к врачу. Врач разберётся с причиной боли. К тому же, невралгию тоже надо лечить.
Межреберная невралгия чаще всего возникает у пожилых людей, однако она встречается и в молодом возрасте (в группе риска – люди, ведущие сидячий образ жизни, а также занимающиеся плаванием). У детей межреберная невралгия может возникать, как правило, в период интенсивного роста.
Характерным признаком межреберной невралгии является сильная боль по ходу пораженного нерва. Боль может накатывать приступами или быть постоянной. Как правило, боль становится более интенсивной при вдохе, выдохе, а также любом движении, затрагивающем грудную клетку. Если надавить на область между рёбрами, где проходит причинный нерв, боль усиливается. При этом ощущается весь нерв; боль может отдавать в руку, шею, плечо, поясницу. По ходу пораженного нерва может наблюдаться онемение и побледнение кожи.
Таким образом, если при боли в области грудной клетки наблюдается зависимость от изменения положения тела, нет одышки (типичный симптом сердечной патологии), боль усиливается при пальпации, то, скорее всего, имеет место именно невралгия. Можно ориентироваться также на эффективность принятых препаратов: сердечные препараты при невралгии не помогают, но успокоительные могут дать уменьшение боли.
Однако в любом случае необходимо обратиться к врачу для постановки диагноза и получения назначений.
Диагностика
Для выяснения причины и постановки правильного диагноза необходимо провести ряд диагностических мероприятий. Первичный осмотр пациент может провести самостоятельно.
При наличии всех симптомов, перечисленных в предыдущем пункте, человек должен обратится к доктору, за профессиональной помощью и пройти узконаправленные процедуры. Со стороны доктора, будет правильным назначить диагностический комплекс, который поможет оценить масштаб заболевания и назначить правильное лечение.
В этот комплекс следует включить такие мероприятия:
- клинический анализ крови и мочи;
- рентген грудной клетки;
- компьютерная и магнитно-резонансная томография;
- рентген с применением контраста, для определения пораженного участка;
- ультразвуковая диагностика;
- электрокардиограмма.
 Чтобы исключить проблемы с сердцем, необходимо посетить кардиолога
Чтобы исключить проблемы с сердцем, необходимо посетить кардиолога
Профилактика приступов
Чтобы не мучиться вопросами, что делать при синдроме беспокойных ног и как его вылечить, рекомендуется скорректировать образ жизни. Правильное питание, физическая активность, полноценный отдых – все это помогает уменьшить частоту приступов и даже полностью избавиться от них. Врачи рекомендуют придерживаться следующих правил:
- минимизировать употребление стимуляторов: кофе, черный чай, кола, энергетики;
- отказаться от курения и употребления спиртных напитков;
- правильно питаться: в рационе должны присутствовать базовые макро- и микроэлементы в достаточном количестве; при избыточной массе тела необходимо ограничение калорийности на 10-15% относительно нормы;
- избегать употребления сладостей и других быстрых углеводов перед сном;
- при необходимости принимать поливитаминные препараты;
- гулять на свежем воздухе перед сном;
- по возможности снизить уровень стресса;
- избегать длительного нахождения в одной и той же позе;
- ложиться спать в хорошо проветренной и затемненной комнате;
- минимизировать просмотр телевизора и видеоигры перед сном;
- периодически делать ножные ванночки с добавлением эфирных масел мяты и лаванды; они способствуют расслаблению мускулатуры и снятию спазмов.
Умеренная физическая активность является хорошей профилактикой гиподинамии. При синдроме беспокойных ног лучше отдавать предпочтение ходьбе, легкому бегу, а также плаванию. Добиться улучшения можно также с помощью йоги и медитации, особенно тех асан, которые снимают напряжение ног.
Виды и симптомы заболевания
Кроме интенсивных болей, которые могут отдаваться в ноги или руки, существует много косвенных признаков заболевания поясничного отдела. Определяя защемление нерва в пояснице, ориентироваться следует как на интенсивность болевого синдрома, так и на другие признаки, возникшие в отдалённых от эпицентра областях туловища:
- поясницу тянет и жжет;
- нога (или обе ноги) онемела, и ощущение не проходит несколько дней;
- определённая группа мышц плохо двигается;
- походка стала неуверенной, скованной, шаткой;
- состояние общей слабости, быстрое утомление;
- боль усиливается не только при движении, но и при кашле, чихании, даже смехе;
- если зажало нервную ветку, которая идёт к внутренним органам, болеть могут сердце, кишечник, желудок.
Боль присутствует всегда. Интенсивность зависит от того, насколько задействованы нервы, отвечающие за болевую чувствительность. Обычно давлению подвергается целый пучок нервов, вызывая сразу несколько симптомов.
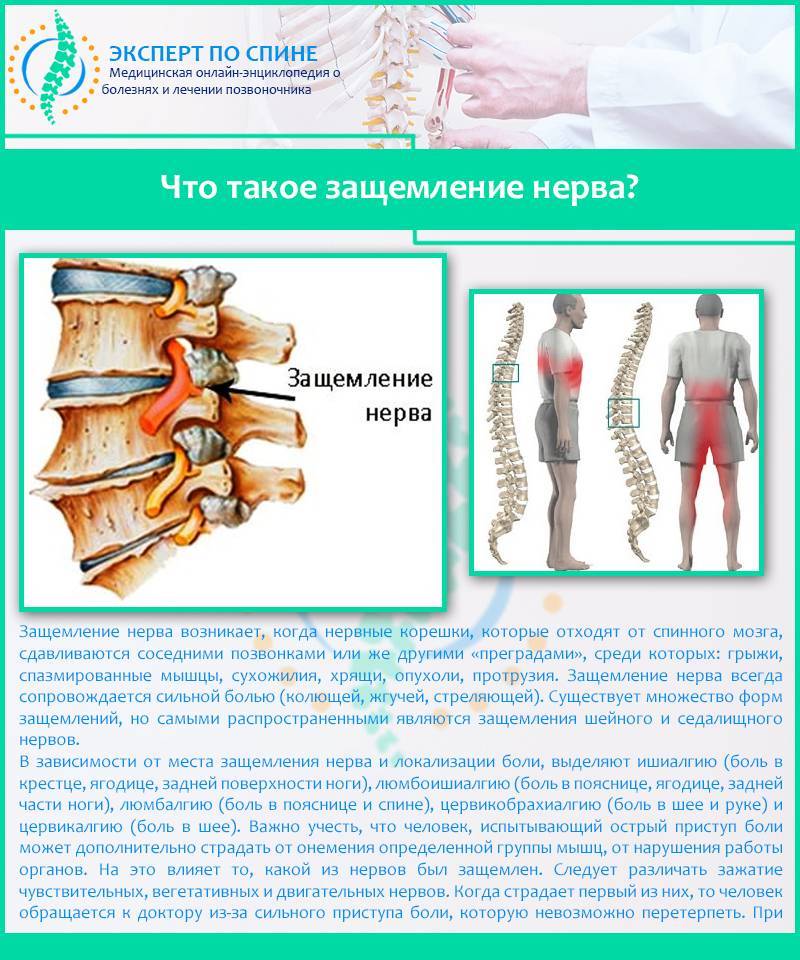
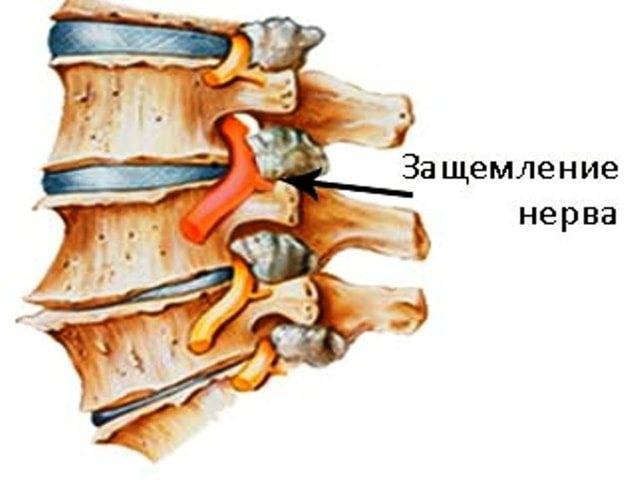
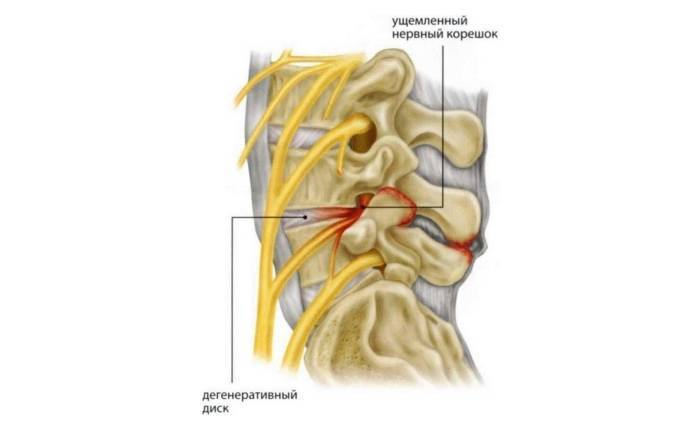
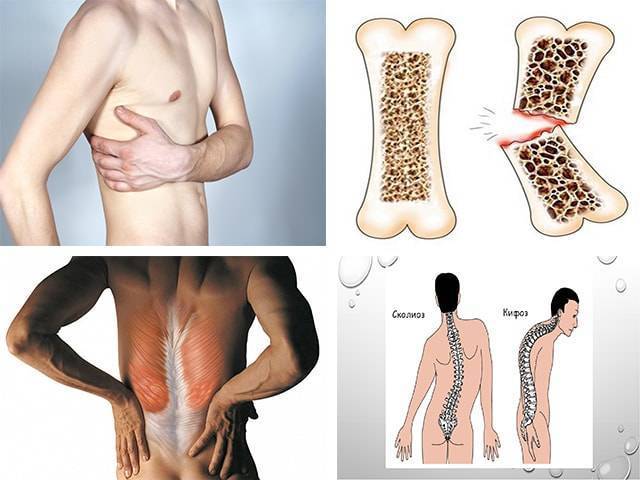
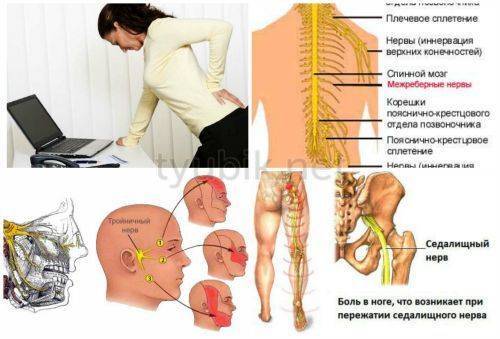
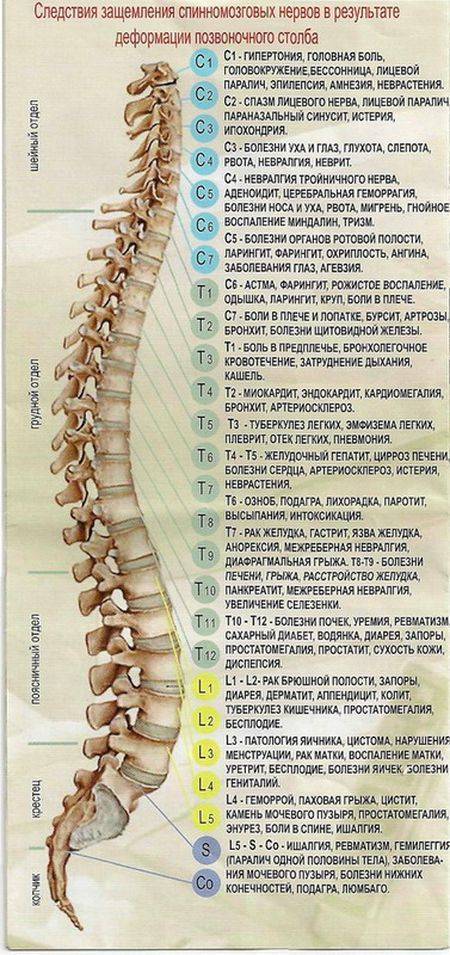
Причины и симптомы
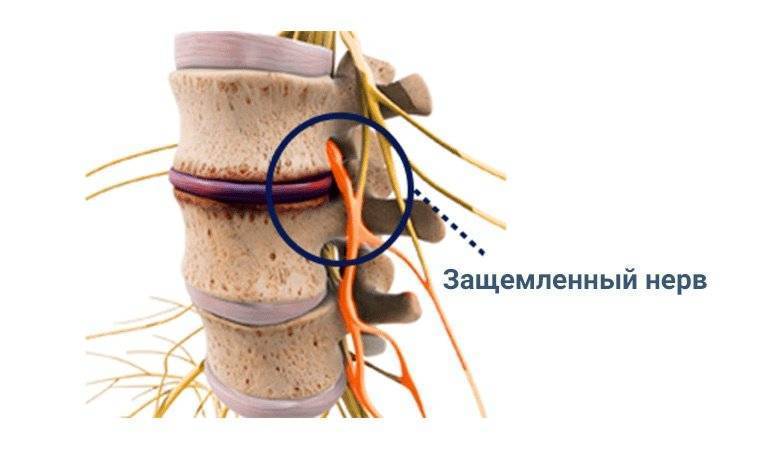
Симптомы защемления нерва в позвоночнике будут зависеть от того, в каком месте локализована боль и какой нерв зажат. Если защемило чувствительный нерв, то болит спина. А в случае пережатия двигательного или вегетативного нерва могут быть более опасные последствия.
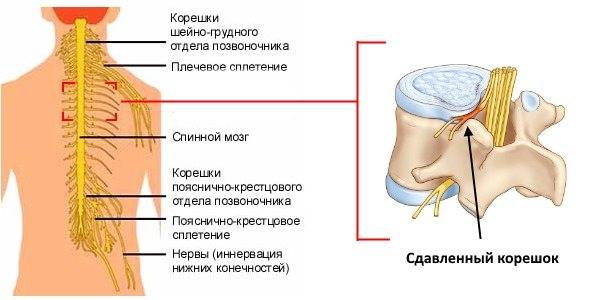
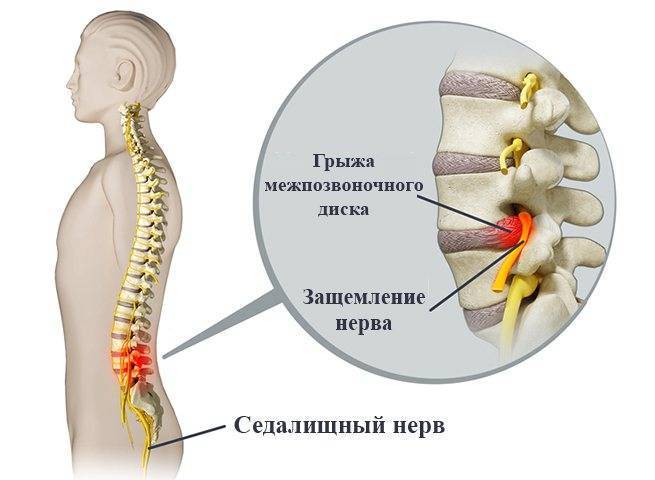
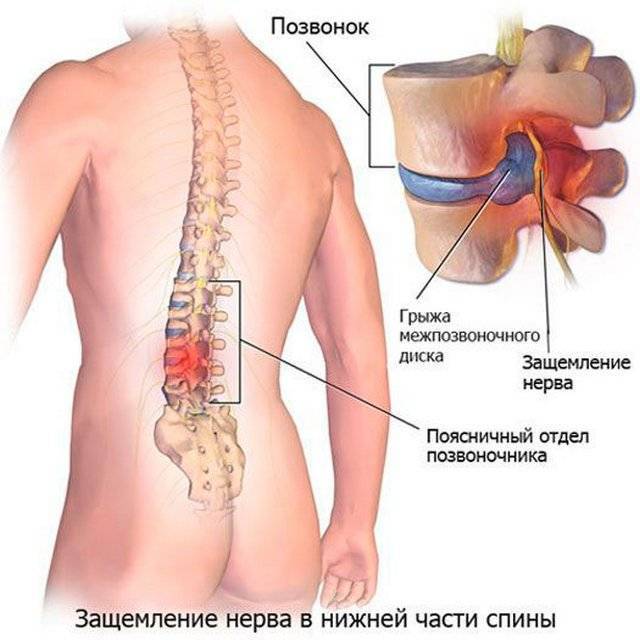
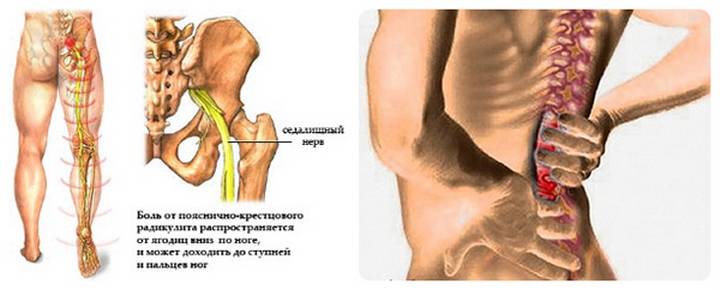
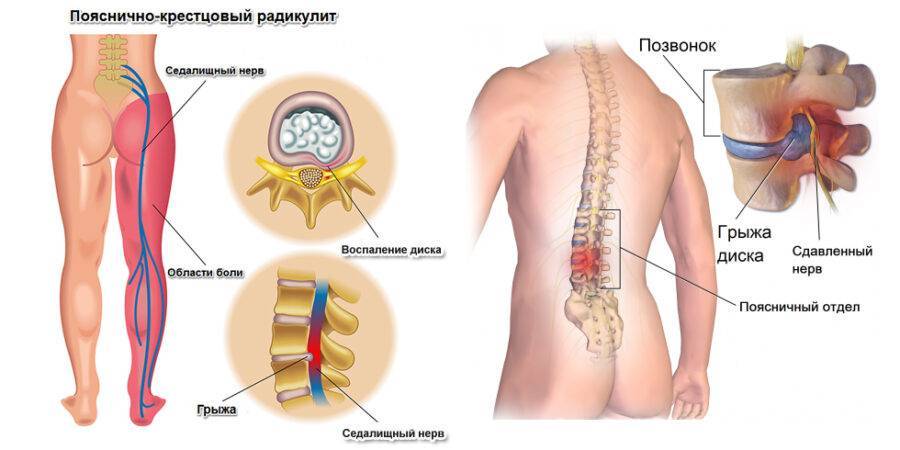
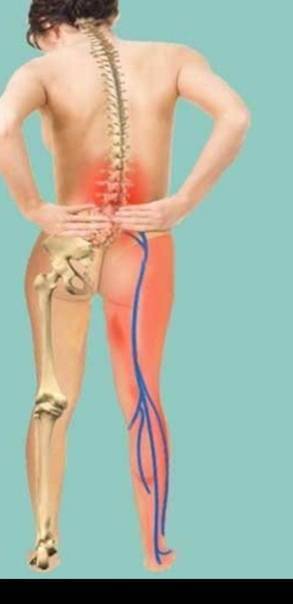
Пояснично-крестцовый отдел позвоночника
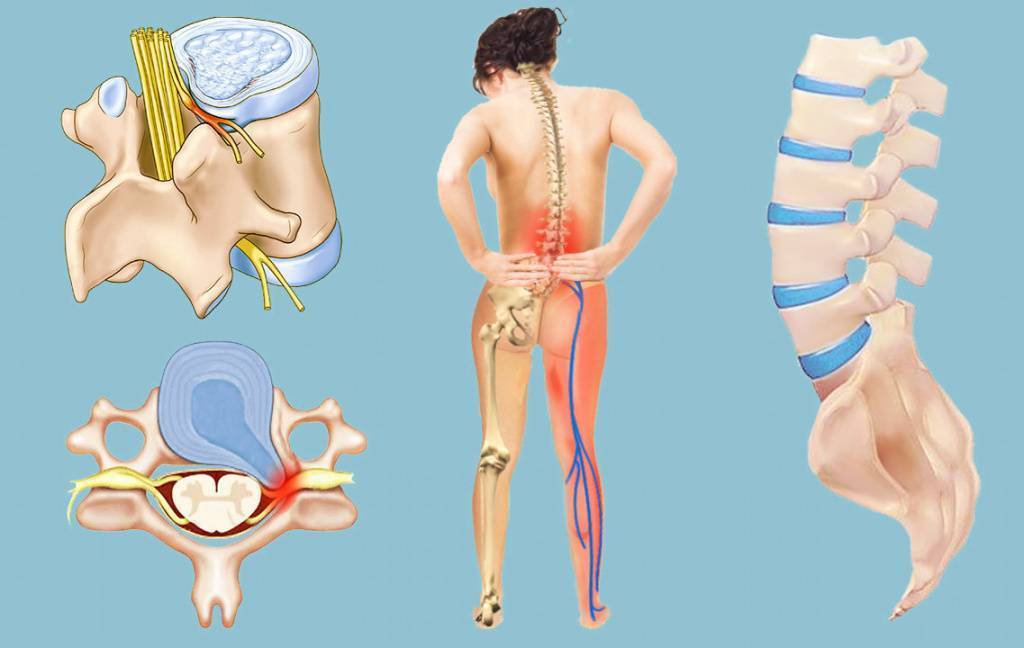
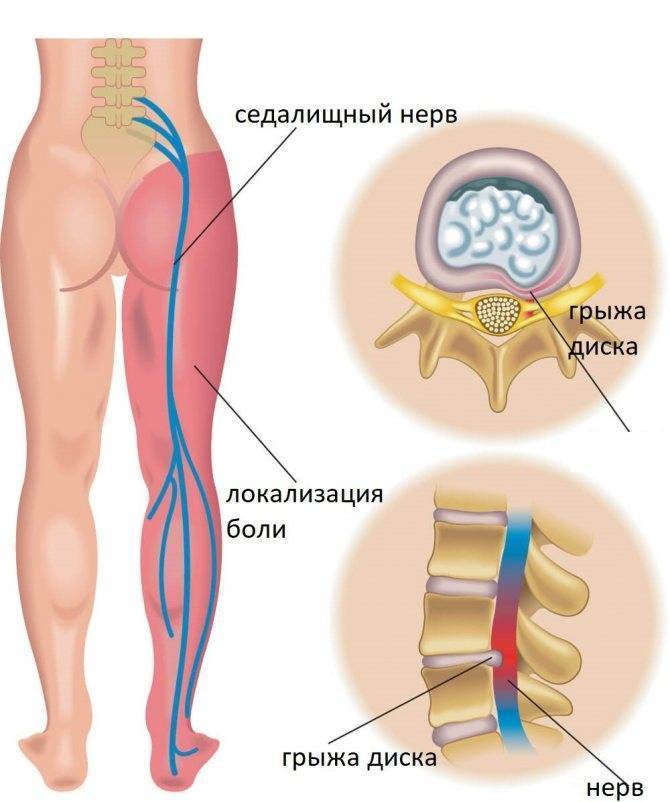
Именно этот отдел позвоночника особенно часто страдает от защемления нервов. В большинстве случаев воспаляется седалищный нерв. Симптомы защемления нервов в этом отделе позвоночника следующие:
- пронизывающая острая боль в области поясницы, иррадиирующая в ягодицу или бедро, при воспалении седалищного нерва боль переходит в ногу с одной стороны;
- ограниченная двигательная функция;
- слабость в нижних конечностях;
- мышечные спазмы.
Основные причины защемления: тяжелые физические нагрузки на позвоночник, в том числе беременность или лишний вес, злокачественные или доброкачественные опухоли, переохлаждение.
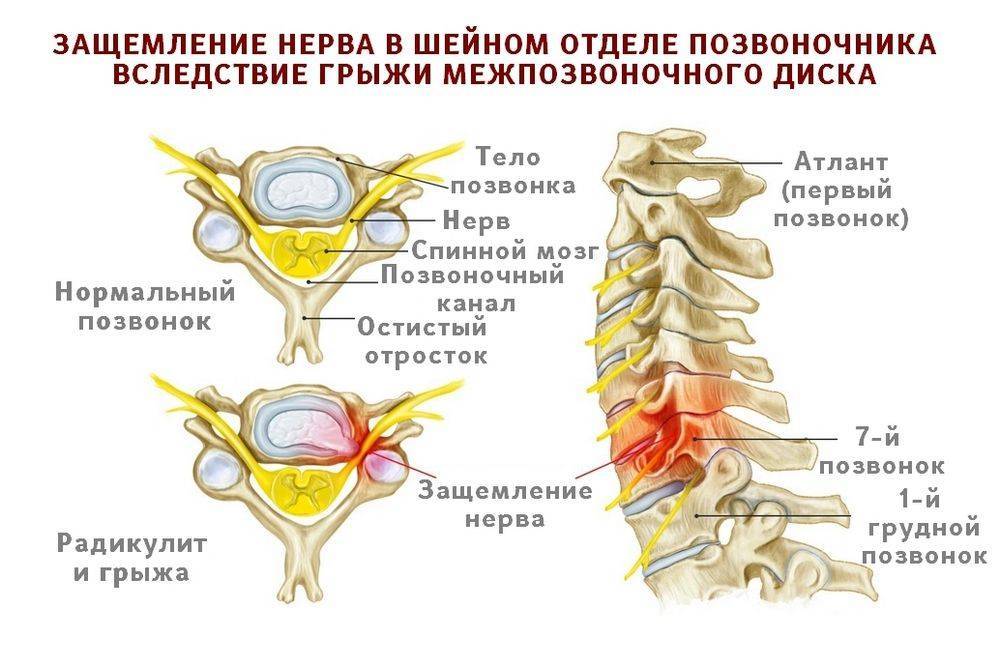
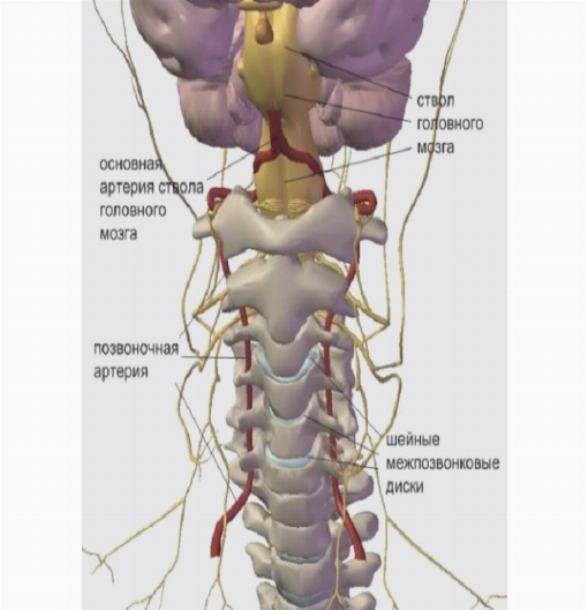
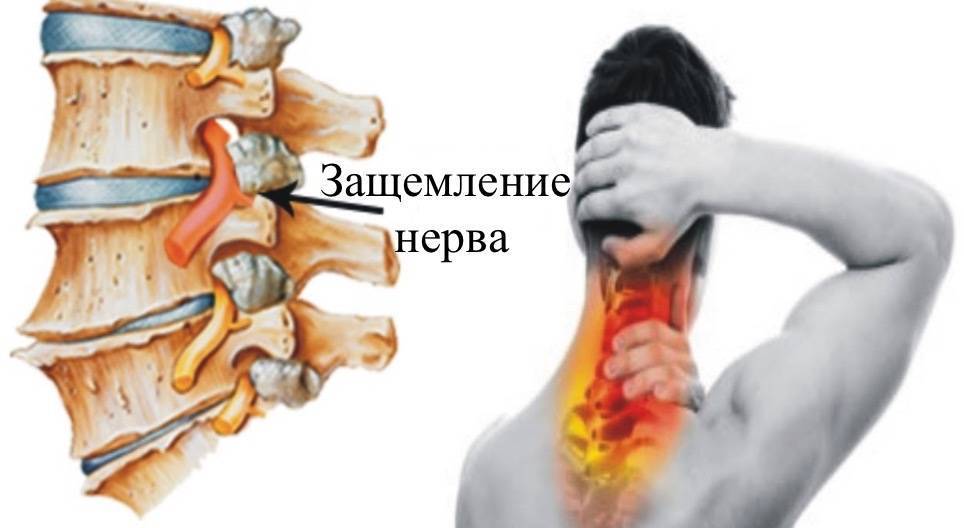
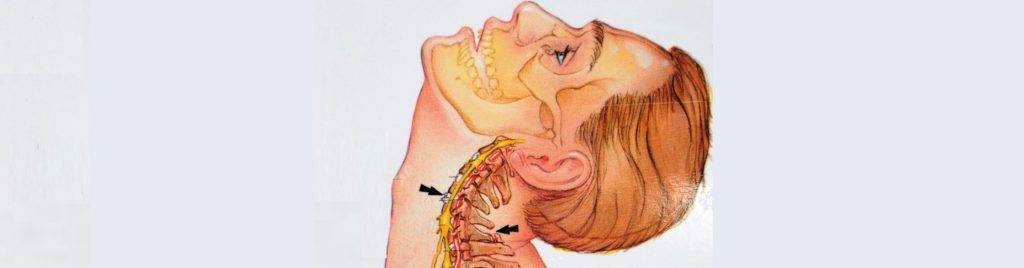
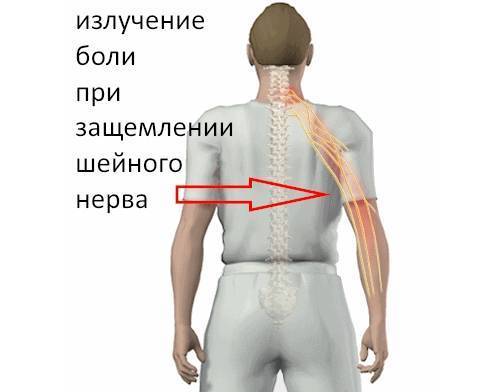
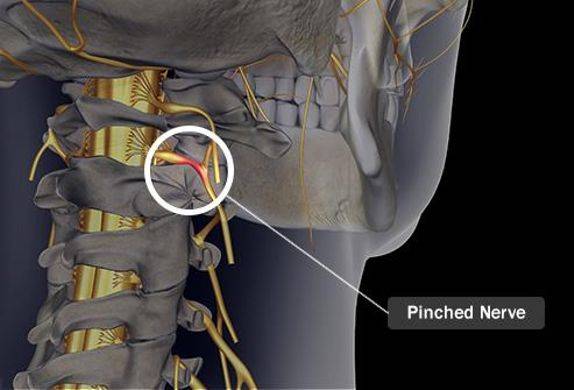
Шейный отдел
Защемление нерва в шейном отделе позвоночника – редкое явление. Может быть вызвано преимущественно переохлаждением или резкими, неосторожными движениями головой. Также боли возможны при нахождении долгое время в некомфортной позе (например, при опьянении, когда человек не контролирует свои движения). Несмотря на редкость, последствия защемления нерва на этом участке позвоночника могут быть очень опасными: паралич, воспалительные процессы, неврологические проблемы. Причины болей в шейном отделе следующие:
- хронические заболевания (остеохондроз, грыжа);
- новообразования;
- искривление спины.
Симптомы защемления позвоночника выражены резкой болью в шее, отдающей в плечи и затылок. Она может возникать при движениях головой. Возможно онемение одной или обеих верхних конечностей, половины языка, ключицы. Имеют место головные боли, шум в ушах.
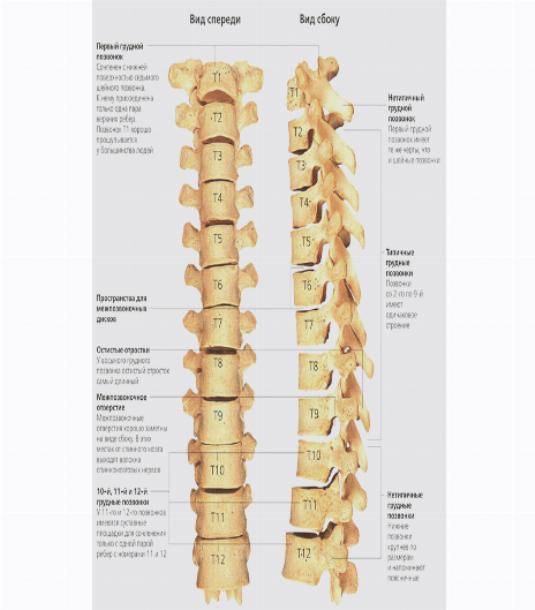
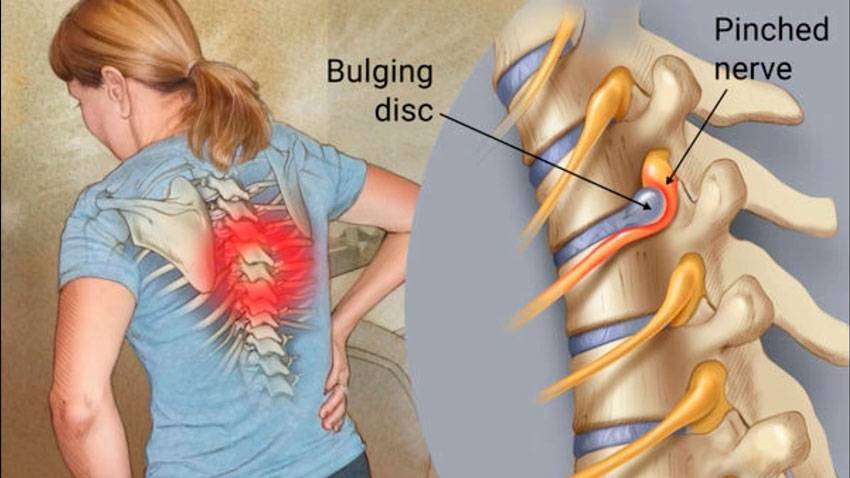
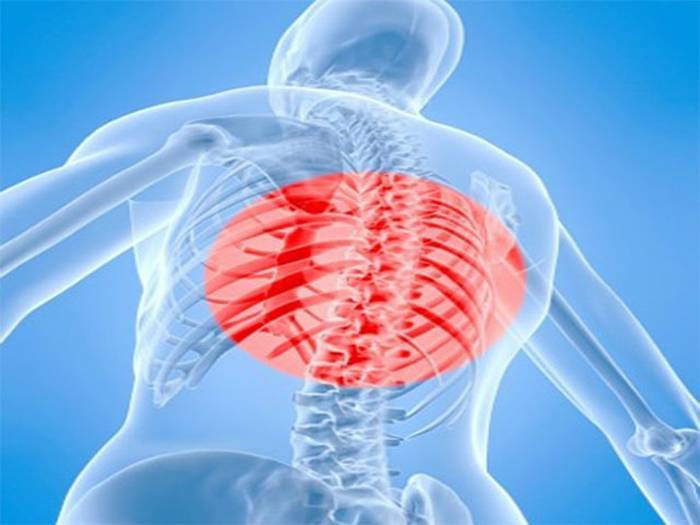
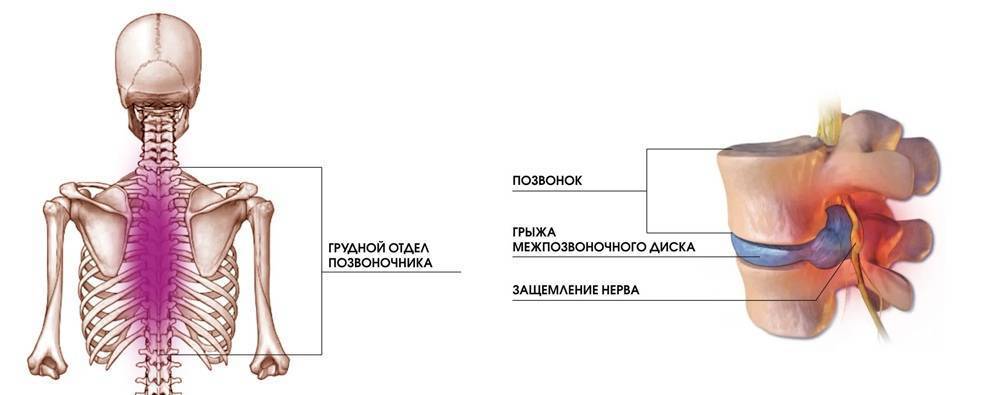
Грудной отдел
Причинами защемления нерва в грудном отделе позвоночника могут быть: неудачный поворот тела, поднятие тяжестей, искривление позвоночника, возрастные изменения. Признаки защемления нерва в груди можно спутать с приступом стенокардии. Развивается аритмия, одышка, появляются боли в области сердца, становится тяжело дышать. Кроме этого, бросает в жар, возникает обильное потоотделение, покраснение в области защемления нерва, трудности с движением, неполадки и боль со стороны желудка.
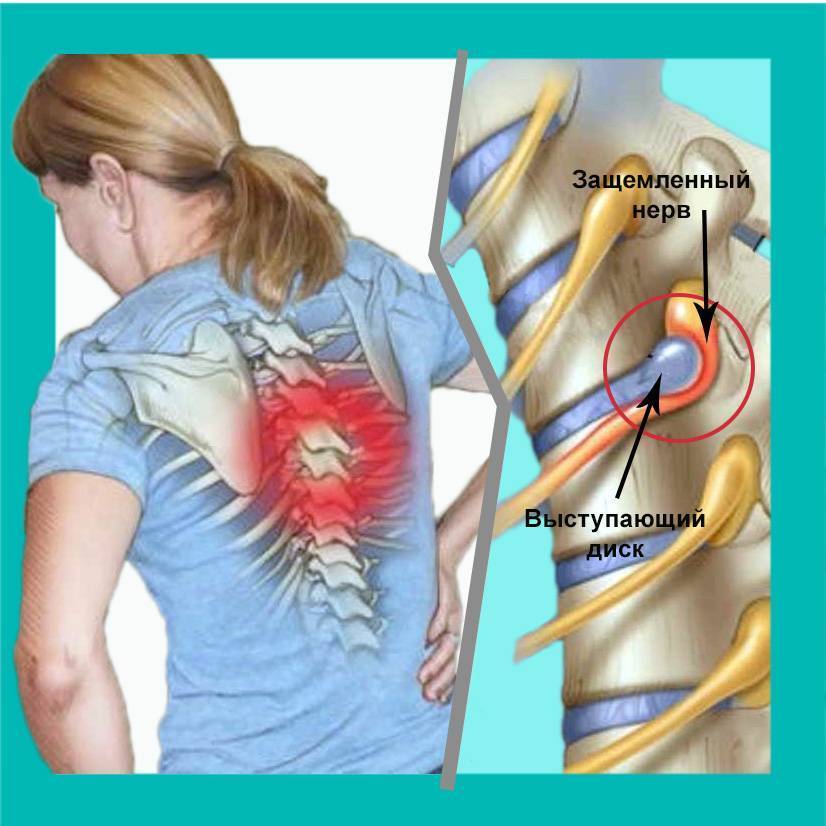
Между лопаток
Защемление нерва между лопатками может наступить вследствие различных болезней (остеохондроз, артрит, артроз, межпозвонковая грыжа), опухолей, травм. К факторам развития таких заболеваний относятся: малоподвижный образ жизни, слишком большие физические нагрузки, пребывание на сквозняке. Симптомы защемления нерва в позвоночнике между лопаток: болевой синдром, боль отдает в руки, шею, грудь, плечи, в область сердца. Иногда возможна при дыхании, движении. Происходит спазмирование мышц в области лопаток. Позвоночные боли отличаются от болей в сердце тем, что они не проходят в горизонтальном положении.
Лечение защемления нерва
При лечении защемленного нерва в позвоночнике в первую очередь нужно обеспечить покой пораженного участка, то есть лечь и ничего не делать. Далее врач назначает обезболивающие и противовоспалительные препараты. Они могут быть в виде гелей, мазей, таблеток или инъекции. После снятия симптомов болезни лечится ее причина. Для этого используются методы, описанные ниже.
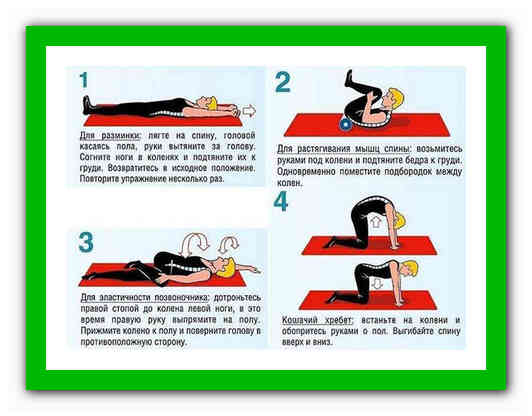
Лечебная физкультура (ЛФК)
ЛФК – отличный метод лечения защемления позвоночника, применяемый в комплексной терапии. К тому же он очень эффективный, но многие пациенты им пренебрегают. Упражнения направлены на восстановление поврежденных, воспаленных мышц при защемлении нерва в позвоночнике. Они делаются так, чтобы причинить наименьшие болевые ощущения пациенту. Лечебная гимнастика одни группы мышцы расслабляет, другие укрепляет, усиливает кровообращение, позитивно воздействует в целом на весь организм. Ее следует делать регулярно и под присмотром врача.
Массаж
Это основной метод лечения защемления нервов в позвоночнике. Массаж очень хорошо снимает спазм мышц. Некоторые приемы могут освоить родственники или близкие больного и делать самостоятельно. Главное при этом не затрагивать позвоночник, работать только с мышцами спины. Манипуляции с позвоночным столбом может проделывать только мануальный терапевт по показаниям.
Медикаментозное лечение
К самым популярным препаратам при лечении защемленного позвоночника относятся «Диклофенак», «Кетонал» (подходит для беременных). Это противовоспалительные нестероидные средства. В качестве дополнительных лекарств употребляют «Ибупрофен», «Аспирин». Эффективны мази: «Финалгон», «Беталгон» (обладают спазмолитическим действием), «Випросал» (обезболивающий и согревающий эффект). В обязательном порядке назначаются витамины группы В (в основном В12) и Е. Также возможны компрессы или натирания (при одобрении врача).
Корсеты
Ортопедические корсеты необходимы для поддержания и фиксации спины при симптомах защемления нерва в позвоночнике. Они хорошо снимают нагрузку с определенных участков позвоночника. В зависимости от места расположения, они бывают: поясничные, грудопоясничные, пояснично-крестцовые и корсеты для беременных.
Операция
Оперативное лечение защемленного нерва в позвоночнике может потребоваться в том случае, когда консервативные методы уже не помогают. Например, при образовании грыжи. После операции больному потребуется длительный реабилитационный период.
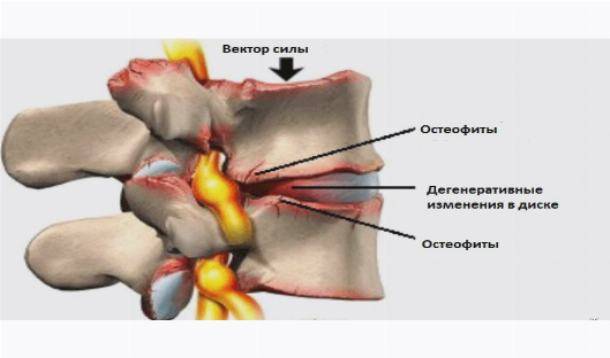
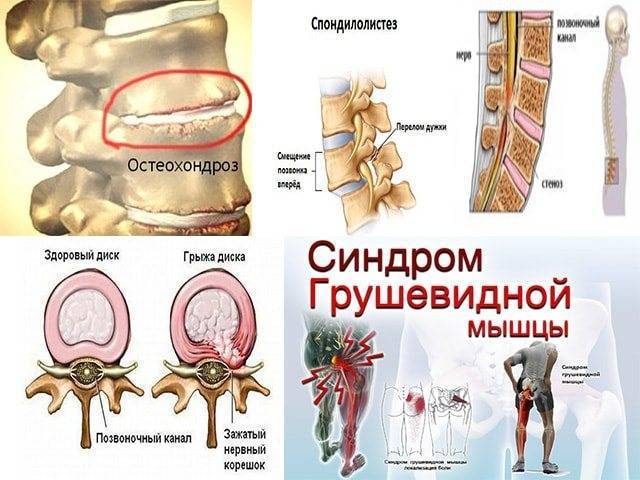
Причины
В список причин защемления седалищного нерва входит:
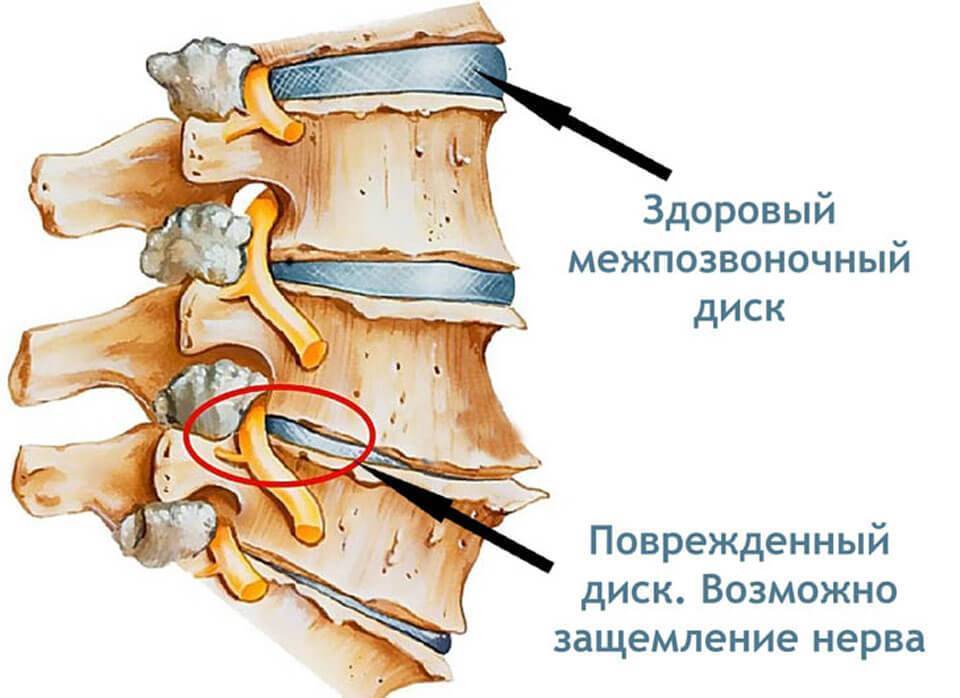
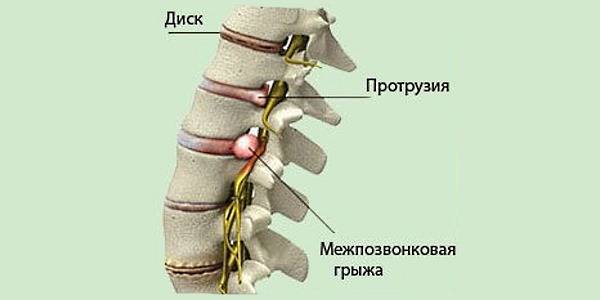
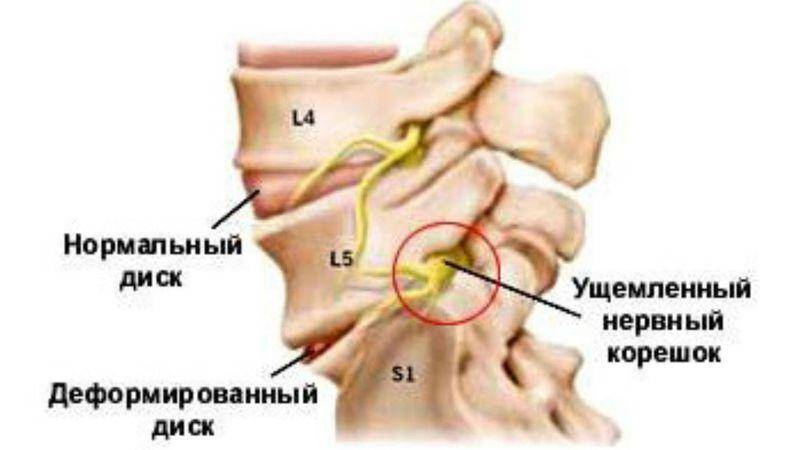
- остеохондроз поясничного и крестцового отдела позвоночника, протрузия и грыжа межпозвонковых дисков; в результате происходит сужение позвоночного канала и сдавление корешков, формирующих нерв;
- травмы позвоночника;
- нарушения осанки, сколиоз поясничного отдела позвоночника;
- заболевания тазобедренного сустава, особенно артроз;
- миофасциальный болевой синдром: резкий спазм мышцы, связанный с сильной болью, например, при ушибе или неудачной инъекции;
- длительная чрезмерная нагрузка на мышцы таза (например, нахождение в неудобной позе);
- воспалительные заболевания органов малого таза, сопровождающиеся рефлекторным спазмом мышечных волокон;
- переохлаждение;
- объемные образования в области седалищного нерва: доброкачественные и злокачественные опухоли, абсцессы;
- беременность: ущемление возникает на фоне давления увеличенной матки на расположенные рядом структуры.
Риск развития защемления существенно повышается:
- на фоне избыточной массы тела;
- при недостаточном поступлении минералов с пищей;
- при острых или хронических интоксикациях (соли тяжелых металлов, алкоголь, наркотики);
- при опоясывающем герпесе, который локализуется в области седалищного нерва.
Профилактика
Чтобы не думать, как можно убрать защемление в грудном отделе позвоночника, профилактируйте патологию. Поддерживайте правильную осанку, держите под контролем свой вес, поднимайте тяжести правильно – не нагибайтесь, а приседайте. Если ваша работа связана с компьютером или долгим нахождением за столом, делайте зарядку и перерывы. Кроме того, нужно следить за питанием, достаточным потреблением витаминов и минералов, наличием элементарных физических нагрузок и вести максимально здоровый образ жизни. В таком случае можно будет сохранить здоровье позвоночника даже в преклонном возрасте.
Осложнения
Осложнения межреберной невралгии возникают довольно редко, однако в тяжелых случаях без соответствующего лечения пациент может столкнуться со следующими проблемами:
- сильный спазм дыхательной мускулатуры, ограничивающий вдох и выдох;
- невозможность встать с кровати из-за значительного усиления боли;
- чрезмерно выраженный болевой синдром, не снимающийся обычными анальгетиками и НПВС;
- нарушения сердечного ритма из-за мышечных спазмов и патологии нервов;
- снижение подвижности ног.
Кроме того, осложнения могут быть спровоцированы попытками лечиться вне клиники. Абсцессы и флегмоны после иглоукалывания, параличи и снижение чувствительности после мануальной терапии – это далеко не полный список проблем. Именно поэтому не стоит лечить межреберную невралгию как самостоятельно, так и с помощью сомнительных специалистов.
Лечение симптомов межреберной невралгии справа и слева
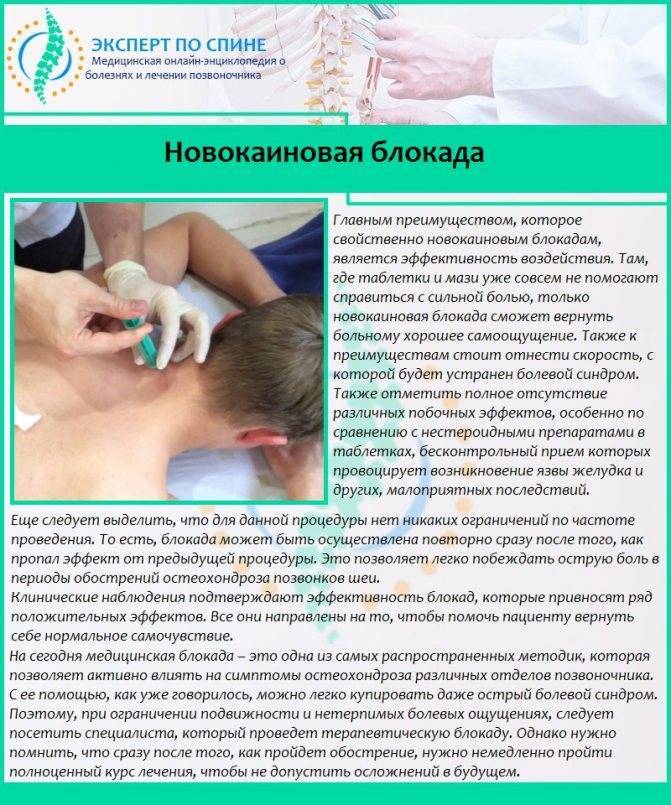
С ведущим симптомом заболевания – болью – помогают справиться обезболивающие препараты (нестероидные противовоспалительные средства), пластыри с анестетиками, новокаиновые блокады, физиопроцедуры.
Но справиться с симптомами – еще не значит вылечить болезнь. Поэтому лечение должно быть направлено еще и на причину. А предварительно должна быть проведена тщательная диагностика – это возможно только в условиях клиники.
«Межреберная невралгия» — не какой-либо один конкретный диагноз, а собирательный термин. Он обозначает разные состояния, которые приводят к поражению межреберных нервов и, как следствие, к возникновению болей в грудной клетке.
Почему важно понимать причину этого состояния в каждом конкретном случае? Это позволит назначить эффективное лечение, которое поможет выздороветь либо держать хроническую болезнь под контролем
Профилактика
Профилактика межреберной невралгии – это, в основном, общие мероприятия, направленные на укрепление мышечного каркаса и оздоровление организма. Неврологи рекомендуют:
- вести активный образ жизни, заниматься спортом на любительском уровне;
- минимизировать переохлаждения и простудные заболевания;
- следить за своей осанкой;
- избегать поднятия тяжестей;
- поддерживать высокий уровень иммунитета;
- сбалансировано питаться, при необходимости дополнительно принимать витамины, особенно группы В;
- своевременно лечить хронические заболевания;
- избегать стрессов, полноценно отдыхать и обеспечивать себе минимум 8 часов ночного сна каждые сутки.
Выполнение этих простых правил существенно снизит риск развития межреберной невралгии.
Диагностика
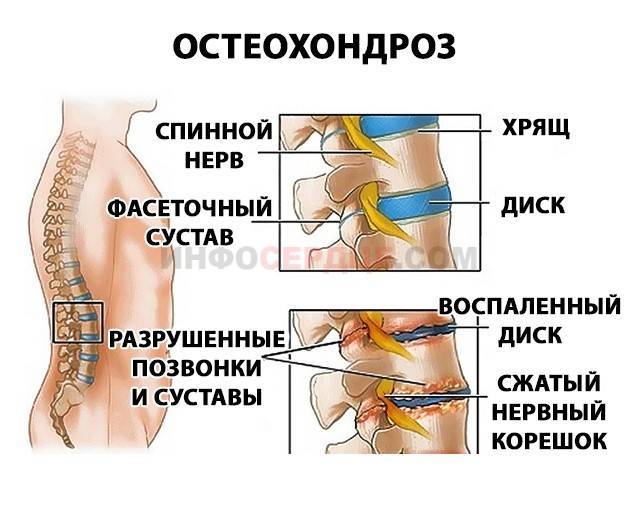
В поисках причин болей или головокружения пациент может обращаться к врачам различных специальностей: терапевт, кардиолог, гастроэнтеролог, невролог. Для диагностики остеохондроза требуется комплексное обследование, в которое входят:
- рентгенография и компьютерная томография: эффективны лишь на поздних стадиях развития заболевания, когда изменения становятся хорошо заметными;
- магнитно-резонансная томография: благодаря высокой степени визуализации, позволяет видеть даже начальные изменения; в настоящее время является основным методом диагностики;
- дуплексное сканирование артерий головы и шеи: позволяет оценить качество кровотока, выявить сужение сосудов; используется для определения причин головных болей и головокружения.
В обязательном порядке проводится опрос и осмотр пациента, определение зон болезненности и степени подвижности позвоночного столба, оценивается качество рефлексов. Для дифференциальной диагностики с другими заболеваниями со сходной симптоматикой, может назначаться:
- ЭКГ, УЗИ сердца;
- суточное мониторирование ЭКГ и артериального давления;
- рентгенография органов грудной клетки;
- консультации узких специалистов: кардиолога, ЛОРа.
Как проходит сеанс ударно-волновой терапии
Лечебный сеанс проводится в кабинете УВТ. Специалист, ознакомившись с заключением лечащего врача и данными обследования, выберет оптимальный режим лечения. На выбранный участок будет нанесен специальный гель, улучшающий проходимость акустических волн.
У пациентов может возникнуть чувство дискомфорта и ощущение боли при первых процедурах, но с каждым сеансом эти ощущения уменьшаются, а на 3-4-м сеансах почти полностью исчезают.
Боли в зоне патологии уменьшаются сразу после процедуры. У некоторых пациентов боли могут появиться вновь, но после завершения курса лечения в большинстве случаев полностью купируются или значительно ослабевают. Количество сеансов зависит от тяжести патологии, остроты процесса и длительности заболевания. Оптимальное число процедур 5-7 на курс (что занимает от 3 до 5 недель), процедуры проводятся в среднем 1 раз в 4-7 дней. Курс УВТ может проводиться как самостоятельная терапия или в комбинации с лекарственными препаратами или другими методами физиотерапии.