Основные виды терапии
Практикуется комплексный подход к терапии суставной тугоподвижности. Проводится одновременное устранение контрактуры и патологии, послужившей причиной ее развития. В отдельных случаях сначала приступают к лечению основного заболевания, а только затем занимаются терапией тугоподвижности.
Фармакологические препараты
Лекарственные средства назначаются пациентам только в качестве симптоматической терапии. Для устранения болей используются нестероидные противовоспалительные препараты (НПВП) в таблетках. Это Найз, Ибупрофен, Ортофен, Кеторол, Диклофенак, Нимесулид. Для предупреждения изъязвления их активными ингредиентами слизистой желудка они комбинируются с ингибиторами протонной помпы: Омезом, Ультопом, Нольпазой. Если болевой синдром выражен слабо, то системные НПВП заменяют их наружными формами:
- Фастумом;
- Вольтареном;
- Артрозиленом.
При острых болях, нередко сопровождающихся отеком и воспалением, проводятся блокады с глюкокортикостероидами. С помощью пункции в полость сустава вводятся растворы Дексаметазона, Дипроспана, Триамцинолона, Гидрокортизона. Их могут сочетать с анестетиками Лидокаином или Новокаином. Глюкокортикостероиды при длительном применении разряжают костные ткани, поэтому использование гормональных препаратов продолжается 1-3 дня.
Физиотерапевтические процедуры
Воздействие на сустав физических факторов позволяет ускорить выздоровление пациента, особенно в сочетании с другими методами лечения. Положительные эффекты суммируются, что приводит к улучшению кровообращения в локте, ослаблению болей, рассасыванию отеков, купированию воспалительного процесса. Врач может назначить комбинацию следующих физиотерапевтических мероприятий:
- электрофорез с НПВП, глюкокортикостероидами, анальгетиками;
- магнитотерапию;
- лазеротерапию;
- ударно-волновую терапию;
- аппликации с озокеритом и парафином;
- бальнеолечение.
Контрактуры, спровоцированные вялыми параличами, на начальной стадии хорошо поддаются терапии гальванизацией. При проведении процедуры на локтевой сустав воздействуют постоянным электрическим током с небольшим напряжением. Несколько сеансов гальванизации нормализуют мышечный тонус, восстанавливают иннервацию, стабилизируют объем движений в суставе.
Хирургическое вмешательство
Если консервативная терапия, проводимая в течение нескольких месяцев, не привела к устранению тугоподвижности, пациента готовят к операции. Хирургическое вмешательство показано и при обнаружении неправильно сросшихся после перелома костных осколков, сформировавшегося крупного соединительнотканного тяжа. Метод проведения операции зависит от причины контрактуры и развившихся осложнений. Костные отломки, служащие механическим препятствием, удаляют, а рубцы иссекают. Для восстановления оптимального функционирования суставных структур удаленные ткани замещают трансплантатами, взятыми у самого больного или донора. Если локтевой сустав сильно разрушен, или рубцовое перерождение нельзя устранить пересадкой тканей, то проводится эндопротезирование.
Лечебная гимнастика и физкультура
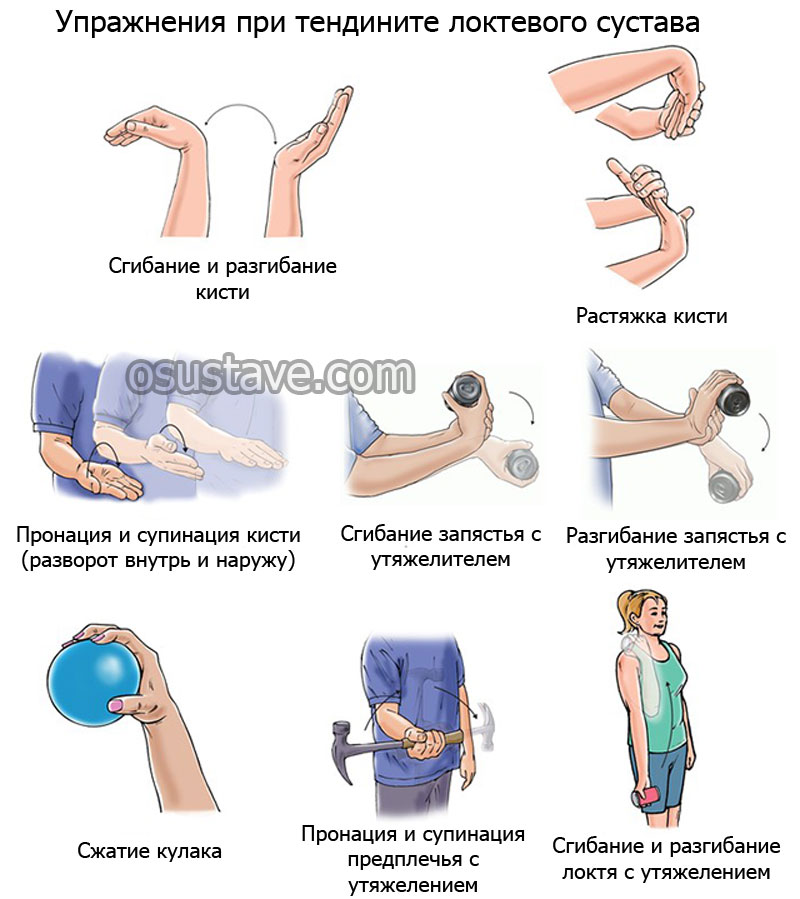
ЛФК при контрактуре локтевого сустава — один из самых эффективных методов лечения, особенно при незначительной тугоподвижности. Терапия с помощью регулярного выполнения движений с малой амплитудой имеет широкую доказательную базу. Тренироваться можно сразу после ослабления болезненных ощущений и купирования воспалительного процесса. Позитивно воздействуют на состояние локтя такие упражнения:
- лечь, сначала поочередно, а затем одновременно сгибать руки в локтях, дотрагиваясь пальцами до плеч;
- в положении лежа плавно поднимать и опускать прямые руки;
- сесть на табурет, согнуть руки в локтях, отводить их в стороны на максимально возможное расстояние;
- в положении сидя заводить руки поочередно за спину, пытаясь дотронуться до противоположной лопатки;
- стать ровно, положить ладони на плечи, подтягивать колено к противоположному локтю.
В ЛФК контрактуры практикуется механотерапия, или выполнение упражнений с помощью специальных аппаратов или механизмов. Такой метод лечения способствует разработке локтевого сустава, удлинению мышц и связок.
Избавиться от контрактуры народными средствами нельзя. Они не содержат ингредиентов, способных растворять грубые соединительные ткани, рассасывать рубцы. Лечение патологии настоями и травяными компрессами усугубит проблему, станет напрасной потерей времени. Незначительное ослабление симптоматики народными средствами часто становится причиной затягивания визита к врачу и развития необратимых изменений в тканях.
Нестероидные противовоспалительные средства
НПВС — препараты первого выбора в терапии патологий опорно-двигательного аппарата, в том числе локтевого сустава. Они оказывают противовоспалительное, анальгезирующее, антипиретическое действие. Прием НПВС способствует устранению болей, отечности тканей и гематом. А при возникновении симптомов общей интоксикации организма препараты эффективно справляются с повышенной температурой, ознобом, лихорадочным состоянием и ломотой в суставах. Что может назначить врач:
- Нимесулид (80 рублей);
- Кеторолак (45 рублей);
- Целекоксиб (210 рублей);
- Диклофенак (40рублей);
- Мелоксикам (65 рублей);
- Ибупрофен (40 рублей);
- Индометацин (65 рублей).
При сильных болях принимают по таблетке 3 раза в день в течение недели. Мази и гели наносятся немного выше области боли и воспаления 2-4 раза в день. НПВС комбинируются с ингибиторами протонного насоса, действующими веществами которых становятся эзомепразол, пантопразол, омепразол, рабепразол. Эти препараты предупреждают развитие выраженной побочной реакции нестероидных средств — повреждение слизистой оболочки желудка. НПВС не назначаются пациентам с тяжелыми патологиями органов пищеварения, почек, печени, беременным и кормящим ребенка грудью женщинам.
Регулярный прием НПВС повышает риск декомпенсации хронической сердечной недостаточности у больных с заболеваниями сердечно-сосудистой системы. Это связано с токсичным воздействием препаратов на почки. В организме начинает задерживаться вода и натрий, повышается тонус периферических сосудов, нарастают постнагрузки.
Редкие причины
Иные причины болей в локте и предплечье встречаются намного реже, но полностью списывать их со счетов нельзя.
Водно-солевой обмен
На фоне некоторых гормональных заболеваний, патологии желудочно-кишечного тракта, почек нарушается баланс микроэлементов в организме. В тяжелых случаях это приводит к снижению плотности костной ткани и появлению ноющей, ломящей хронической боли в костях.
Наиболее опасен для костной ткани дефицит кальция, фосфора, брома, кремния, фтора, магния.
Воспаление подкожной клетчатки
Узелковое воспаление подкожной клетчатки – панникулит – на верхних конечностях встречается относительно редко. Патология проявляется формированием под кожей болезненных симметричных узелков до 5 см в диаметре, повышением температуры тела, поражением почек и печени.
Инфаркт
При классическом течении инфаркта миокарда боль имеет жгучий, давящий характер и локализуется за грудиной. Однако иногда она иррадиирует в левую руку – от плеча до кисти.
Такие боли сопровождаются одышкой, головокружением, учащенным сердцебиением, страхом смерти.
Артрит
При подагре в суставах накапливаются соли мочевой кислоты, что вызывает дегенерацию хряща, болезненность и ограничение подвижности конечности. На поздних стадиях в суставах при движении появляется хруст.
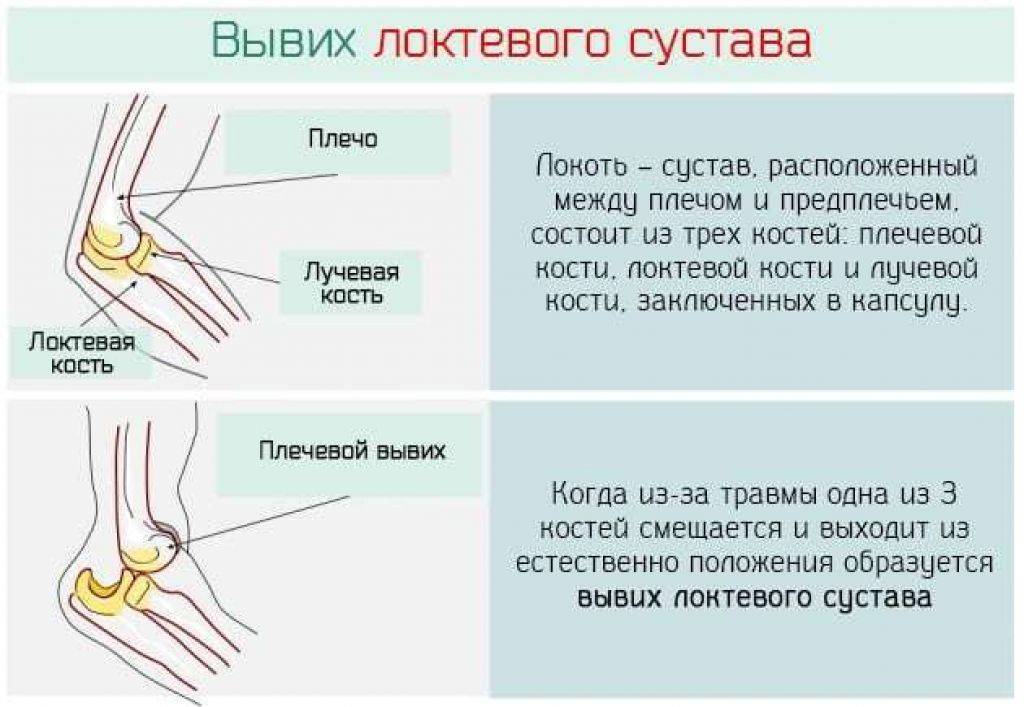
Лечение вывихов
В зависимости от вида травмы и результатов дополнительный исследований профильный хирург-травматолог нашего специализированного медицинского центра определит тактику лечения вывиха локтя.
Наилучшие результаты, по мнению немецких хирургов, достигаются при лечении свежих вывихов, поэтому рекомендуем как можно скорее обратиться к координаторам нашего центра сразу же после травмы. Однако, наши специалисты гарантируют тщательное изучение состояния сустава после застарелых травм и подбор оптимальной тактики лечения и реабилитации.
Свежий травматический вывих без перелома вправляется под общим наркозом, чтобы была обеспечена полная релаксация мышц. Процедуру выполняет опытный врач с помощью ассистента. Сустав постепенно, без резких движений выпрямляют, хирург придерживает нижнюю часть плечевой кости, и в зависимости от типа вывиха, смещает в нужную сторону верхушку локтевого отростка. Далее накладывается лангета и сустав фиксируют в нужном положении на срок не более 10-12 дней.
Если вывих несвежий, но прошло не более 12-14 дней после травмы, его также можно попытаться вправить под наркозом, но все действия должны быть более деликатными и осторожными. Здесь особое значение имеет опыт и квалификация хирурга, так как именно при вправлении несвежих вывихов малоопытными врачами часто ломается шейка плечевой кости.
Устаревший вывих не вправляют, такая ситуация требует только оперативного вмешательства (открытого вправления), так как ткани сустава уже частично зарубцевались и усилия, прилагаемые для вправления, должны быть существенными, а это непременно ведет к перелому прилегающих костей.
Оперативного лечения требуют и привычные вывихи локтевого сустава. Для восстановления стабильности капсульно-связочного аппарата немецкие врачи применяют несколько методик хирургического вмешательства:
- Углубление полулунной вырезки с помощью трансплантации костных элементов;
- Изменение области прикрепления мышц и сухожилий;
- Комплексная пластика сустава (шов).
Каждый вид операции имеет свои показания и побочные эффекты. Наши хирурги пришли к выводу, что наиболее оптимальным является сочетание нескольких типов операций и квалифицированный комплекс реабилитационных мероприятий.
Реабилитация
После операции и снятия фиксирующих повязок больному показана активная разработка локтевого сустава под наблюдением опытного тренера-реабилитолога. Необходимо отметить, что все движения пациент должен выполнять самостоятельно, насильственная помощь может только ухудшить состояние связочного аппарата. Не назначается массаж и другие физиотерапевтические процедуры, которые ускоряют заживление тканей, так как возможно излишнее рубцевание затронутых в процессе операции тканей сустава.
Функции и работоспособность прооперированного локтевого сустава восстанавливаются через 1,5-2 месяца.
Наши хирурги, узкопрофильные специалисты по патологии локтевого сустава, провели колоссальное количество успешных операций по лечению вывиха локтя. Благодаря современным техникам проведения операций, большому опыту врачей, инновационному оборудованию и индивидуально разрабатываемой для каждого случая реабилитационной программе мы помогли тысячам спортсменов восстановиться в кратчайшие сроки и продолжить профессиональные тренировки без ущерба для здоровья.
Хондропротекторы
Хондропротекторы — препараты, применяемые для предупреждения прогрессирования деструктивно-дегенеративных изменений в локтевом суставе. Их прием рекомендован пациентам на этапе реабилитации после хирургической операции. Хондропротекторы используются, как профилактическое средство от повреждения суставов людьми, активно занимающимися спортом или испытывающими физические нагрузки на службе. В состав структурно-модифицирующих средств обычно входят глюкозамин, хондроитин, коллаген, гиалуроновая кислота, витамины A, E, B2,B6, B1, B12. Некоторые из них содержат экстракты морских рыб и беспозвоночных, соединительных тканей крупного рогатого скота, вытяжки из целебных растений. Хорошо зарекомендовали себя в лечении заболеваний локтевого сустава такие хондропротекторы:
- Терафлекс и Терафлекс Адванс (от 500 рублей);
- Структум (1430 рублей);
- Алфлутоп (1500 рублей);
- Румалон (2100 рублей);
- Пиаскледин (1250 рублей);
- Дона (1300 рублей);
- Мукосат (645 рублей);
- Хондроксид (650 рублей).
Длительность приема хондропротекторов зависит от стадии течения заболевания или степени травмирования локтевого сустава. При тяжелой форме артрита локтя или остеоартроза требуется лечение в течение 1-2 лет. Хондропротекторы постепенно накапливаются в синовиальной жидкости и других суставных структурах. Через 3-4 недели они начинают проявлять выраженную противовоспалительную и обезболивающую активность, которая сохраняется на протяжении нескольких месяцев после отмены препаратов. Для повышения терапевтической эффективности ревматологи рекомендуют одновременное применение системных и местных хондропротекторов — крема Хондроксид форте, Терафлекс, Артро-Актив.
Первая помощь при ушибе локтя
Лечить ушиб локтевого сустава при незначительных травмах можно в домашних условиях. Но в случае множественных и сильных повреждений нужно обязательно обратиться за помощью к травматологу.41
Первая помощь предусматривает мероприятия, направленные на обезболивание, иммобилизацию травмированной конечности. Чтобы исключить отсутствие перелома, необходимо пройти обследование. На травмированную конечность можно наложить лонгету (гипсованная повязка), позволяющую исключить активную функцию, при которой появляется сильный болевой синдром.41
Первая помощь при ушибах локтя также предусматривает использование холода. Грелка или пузырь со льдом, а также холодные примочки при незначительных травмах помогают уменьшить боль. Холод также вызывает спазм сосудов, что позволяет уменьшить кровоизлияние и отек.41
Кровоизлияния в полость сустава подлежат обязательному удалению. Если кровь будет долго находиться в полости локтевого сустава, может начаться разрушение эритроцитов и выход гемоглобина, который преобразуется в гемосидерин. Это вещество плотно оседает в синовиальной оболочке, суставном хряще и может вызвать хроническое реактивное воспаление.41

30г
рекомендациипо применению
2-3 раза в день нанести небольшое количество геля (3-5 см) c последующим втиранием в воспаленные или болезненные участки тела. Продолжительность применения препарата не должна превышать 14 дней без консультации с врачом.
инструкция

50г
рекомендациипо применению
2-3 раза в день нанести небольшое количество геля (3-5 см) c последующим втиранием в воспаленные или болезненные участки тела. Продолжительность применения препарата не должна превышать 14 дней без консультации с врачом.
инструкция

100г
рекомендациипо применению
2-3 раза в день нанести небольшое количество геля (3-5 см) c последующим втиранием в воспаленные или болезненные участки тела. Продолжительность применения препарата не должна превышать 14 дней без консультации с врачом.
инструкция
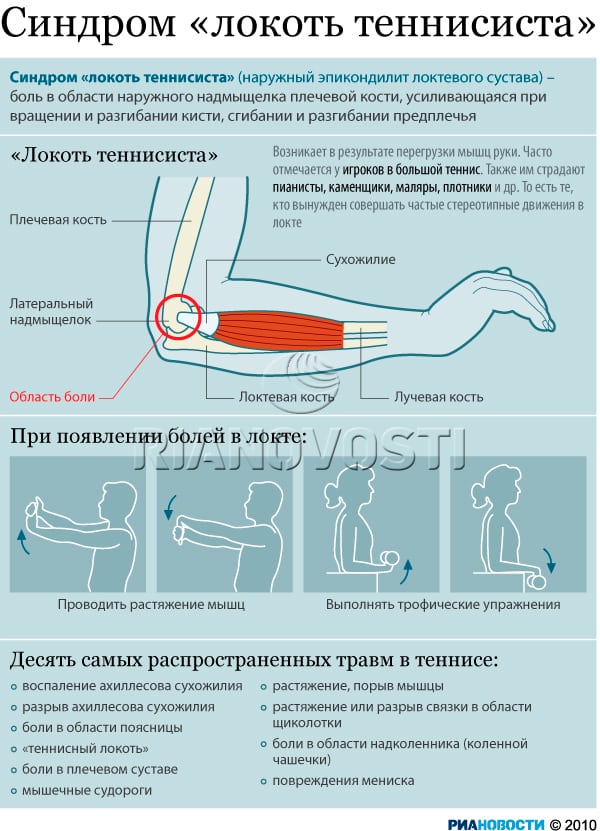
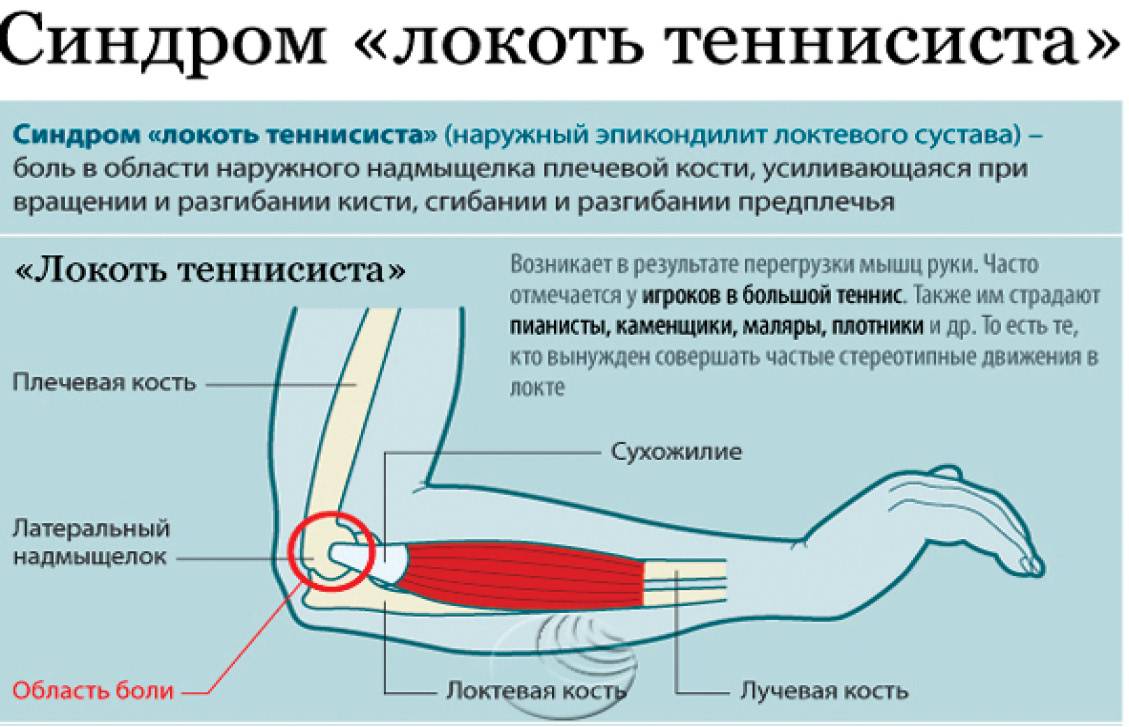
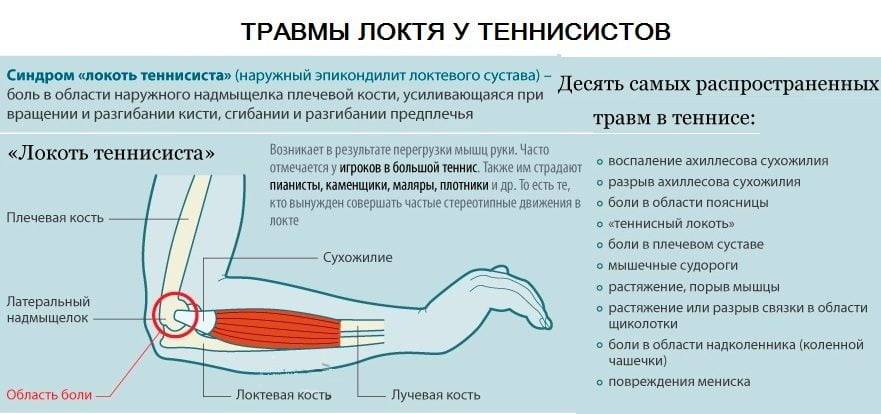
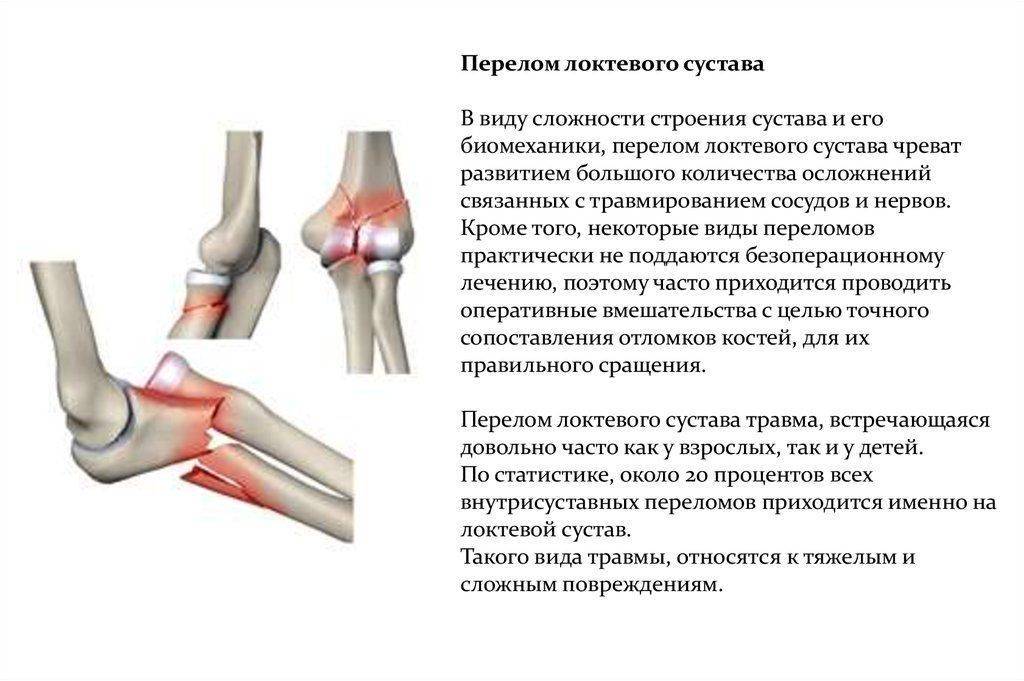
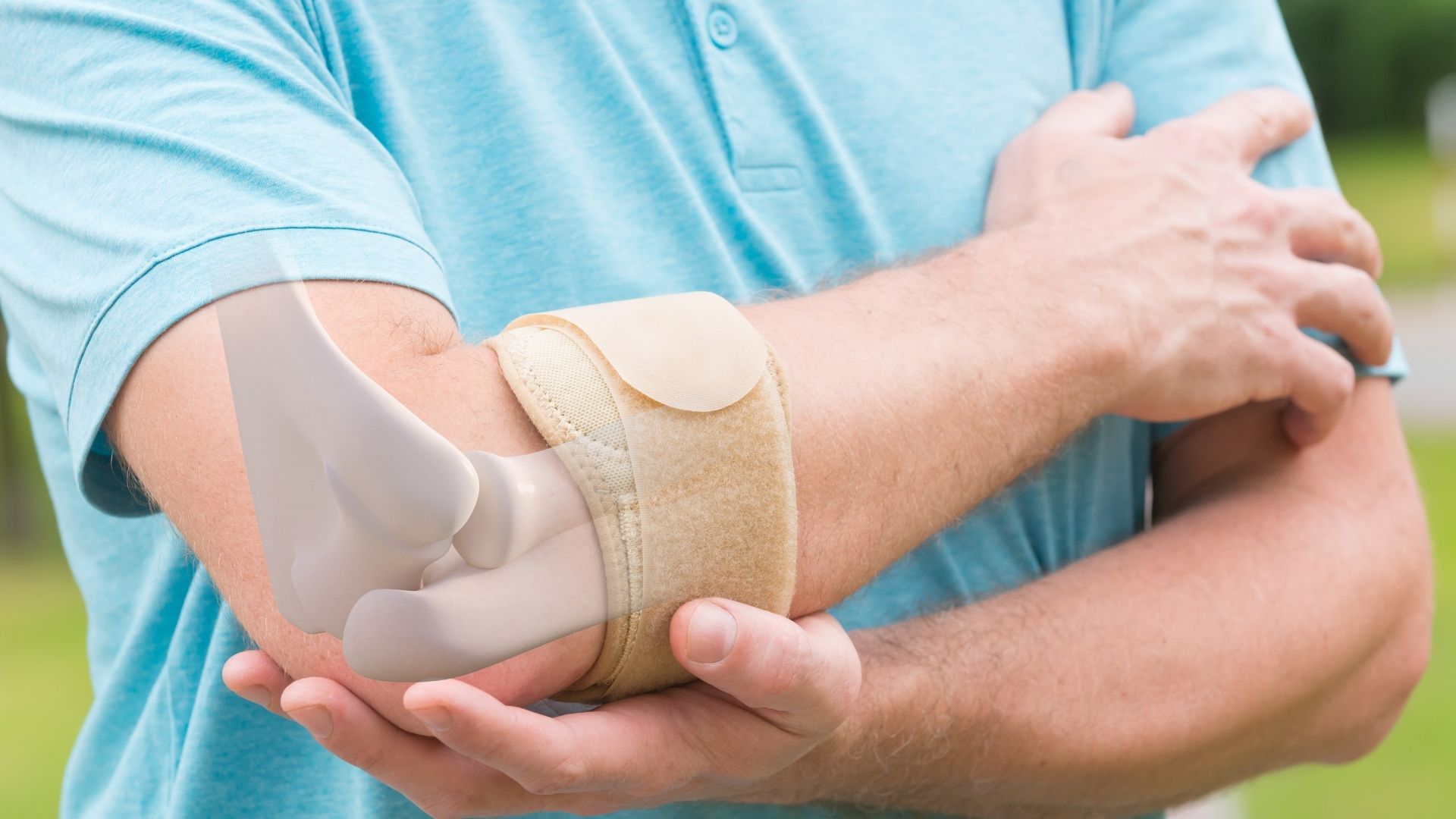
Анатомия локтевого сустава
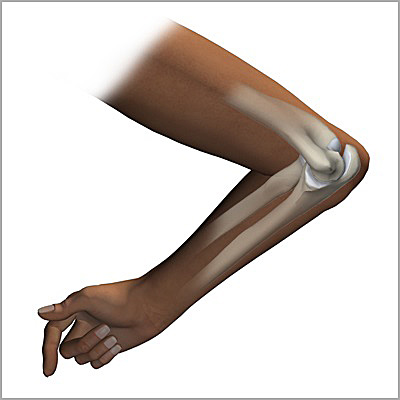
Плечевая, локтевая и лучевая кость образуют локтевой сустав. На самом деле локтевой сустав состоит из двух суставов. Первый представляет собой соединение между плечевой костью с одной стороны и костями предплечья с другой стороны. Благодаря этому суставу осуществляется сгибание и разгибание в локтевом суставе, например сгибание в локте при подъеме сумки с пола. Во втором суставе соединяется верхняя треть локтевой кости и головка лучевой кости. Результатом движений в этом суставе является вращение лучевой кости вокруг локтевой. Работа этого сустава позволяет повернуть кисть ладонью вверх, это движение называется супинацией или ладонью вниз (пронация).
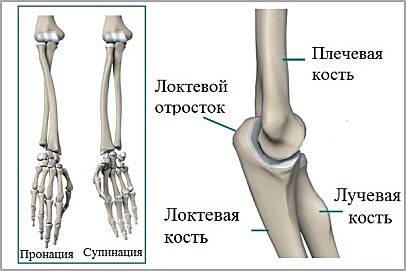
Нижняя треть плечевой кости, образующая сустав, имеет сложную форму. Диафиз плечевой кости чуть выше локтевого сустава разделяется на две колонны. Эти колонны поддерживают два мыщелка.
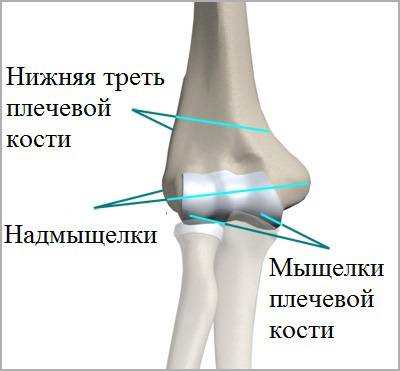
Их вы можете почувствовать, пальпируя мягкие ткани по обе стороны локтевого сустава. В области мыщелков имеются множества выступов и борозд, в них плотно сочленяются и движутся относительно плечевой кости верхние концы локтевой и лучевой кости.

Суставная поверхность плечевой кости покрыта суставным хрящом. Суставной хрящ – это ткань белого цвета, очень гладкая и скользкая, она приспособлена для защиты костей, перемещающихся в суставе друг относительно друга. Благодаря суставному хрящу движения в суставе плавные и безболезненные. Суставной хрящ очень плохо кровоснабжается. Питание суставной хрящ получает из омывающей его суставной синовиальной жидкости. При переломах в области локтевого сустава очень часто происходит значительное повреждение суставного хряща. Только точная репозиция отломков позволяет восстановить суставные поверхности. Восстановление суставных поверхностей самая главная задача при лечении подобных переломов. То как сустав и вся рука будет функционировать в дальнейшем, будет зависеть насколько успешно решится задача восстановления.
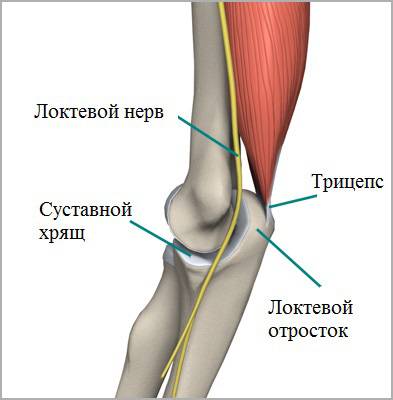
Верхний конец локтевой кости имеет форму крючка. Этот крючок называется локтевой отросток. Он помещается в соответствующую борозду на плечевой кости и движется в ней. Перелом локтевого отростка очень частая травма у человека.
Верхний конец лучевой кости называется головка лучевой кости. Головка лучевой кости имеют форму барабана, что обеспечивает ее вращение относительно плечевой и локтевой кости. Та часть, которая соприкасается с плечевой костью, слегка вогнута и соответствует соприкасающейся с ней закругленной частью плечевой кости, которая называется головкой плечевой кости. Эти кости находятся в контакте во время сгибания и разгибания в локтевом суставе.
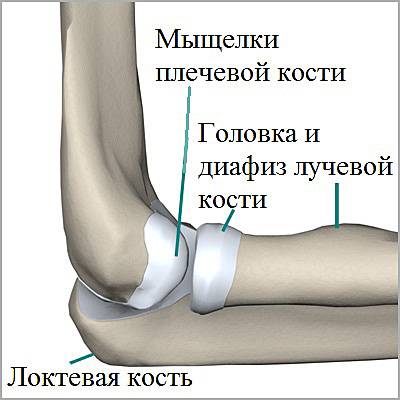
Головка лучевой кости полностью покрыта хрящом. Она также сочленяется с верхней третью локтевой кости и вращается вокруг нее. Это сочленение называется проксимальный луче-локтевой сустав. Во время движения в этом суставе кисть может поворачиваться ладонью вверх или вниз
Головка лучевой кости удерживается возле локтевой кости в этом суставе благодаря важному анатомическом образованию, которое называется круглая связка

При переломах головки лучевой кости очень часто нарушается ее кровоснабжение. Лишенная питания головка лучевой кости в дальнейшем может разрушиться.
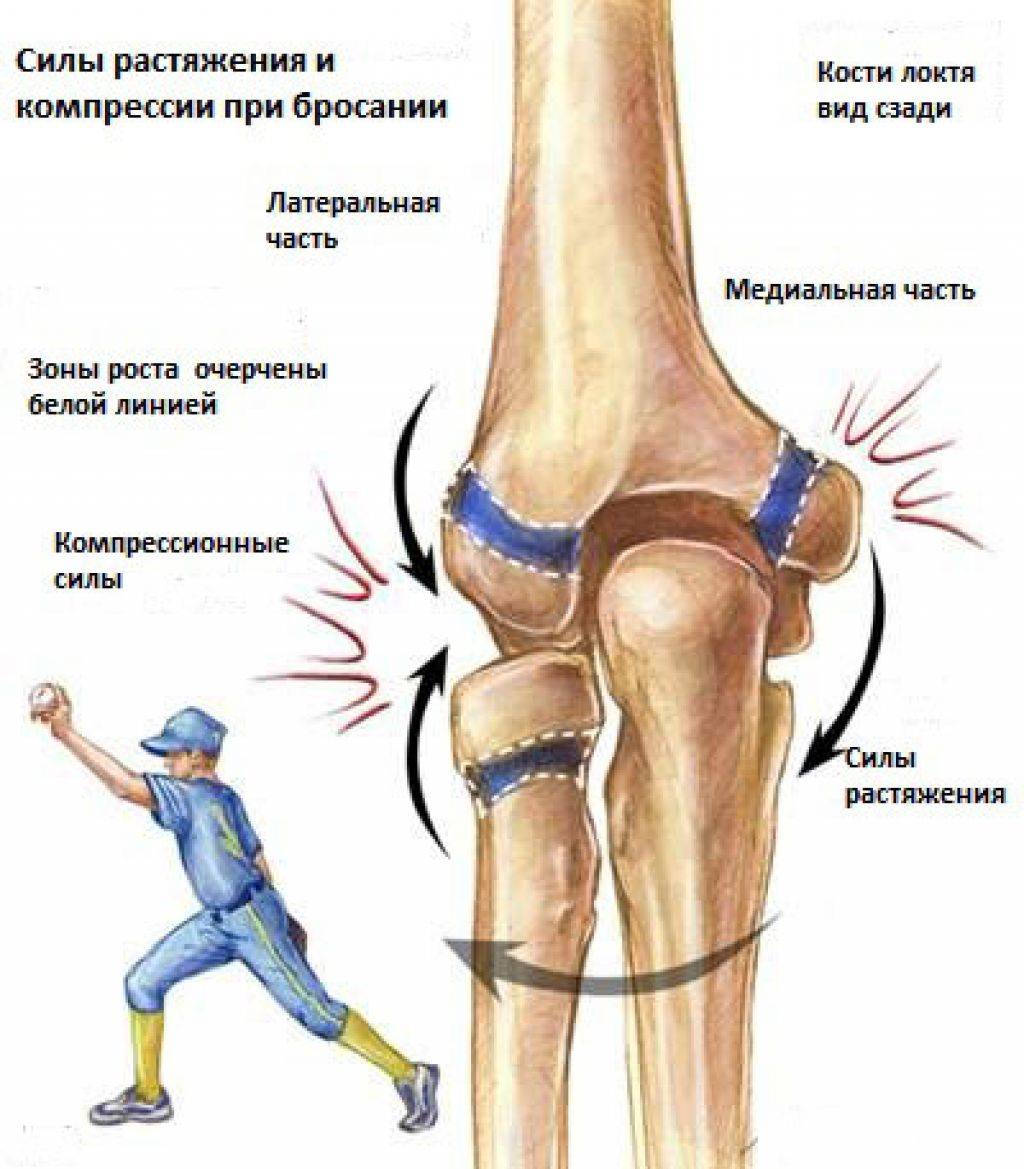
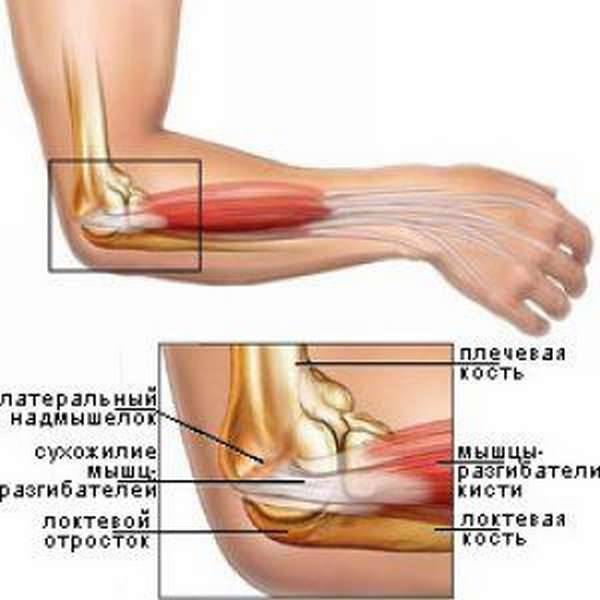
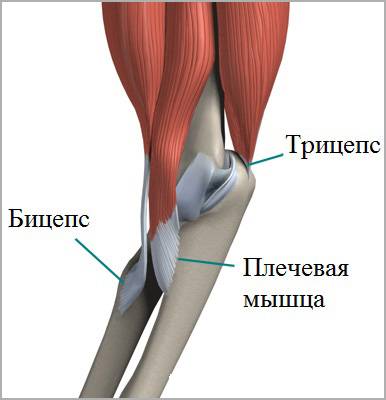
Локтевой сустав очень стабильное соединение. Стабильность в основном обеспечивают очень сильные связки, которые проходят по обеим сторонам сустава. Связки в области локтевого сустава очень прочные, поэтому вывихи в локтевом суставе крайне редки. Мышцы, которые пересекают локтевой сустав также способствуют его стабильности. Основные из них двуглавая мышцы плеча (бицепс) и трехглавая мышца (трицепс). Бицепс прикрепляется к лучевой кости и обеспечивает сгибание в локтевом суставе. Трицепс крепится к локтевому отростку и выполняет разгибание в локтевом суставе.
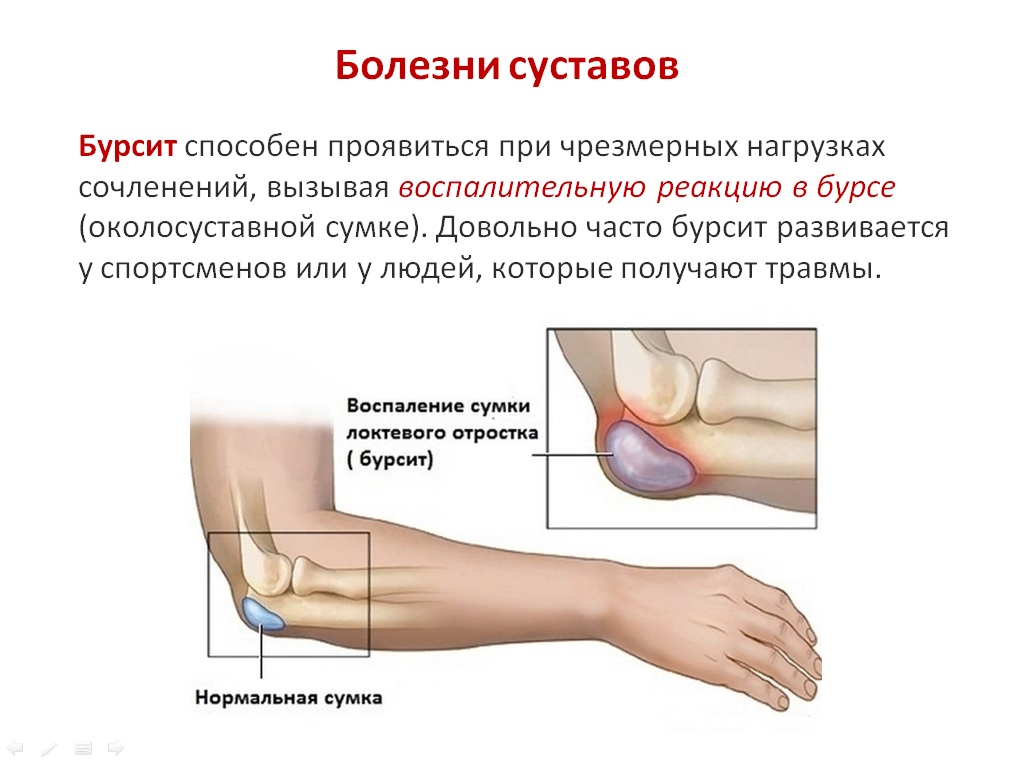
Лечение бурсита локтевого сустава
После проведенного обследования врач анализирует полученные результаты и назначает комплексное лечение бурсита локтевого сустава, в состав которого входят медикаментозные и немедикаментозные методы. Заболевание лечат в основном консервативно, при остром воспалении достаточно короткого курса. Хронический процесс лечится долго, и если это не помогает или присоединяется гнойная инфекция, проводятся операции.
Консервативное лечение асептических бурситов локтевого сустава
 На фото разные виды фиксирующих повязок для локтевого сустава
На фото разные виды фиксирующих повязок для локтевого сустава
Бурсит локтевого сустава лечит ортопед-травматолог или ревматолог (если заболевание связано с артритом). При остром воспалительном процессе или обострении хронического назначают:
- аппликации охлажденных лекарственных растворов; при отсутствии ранок на коже – это гипертонический раствор хлористого натрия (соли); если есть ранки их обрабатывают и делают аппликации из холодных антисептиков (хлоргексидин, мирамистин и др.); это снимает отек и боль; продолжительность процедур должна быть не дольше 20 минут;
- наложение фиксирующей повязки или ортеза, подойдет также тейпирование – фиксация локтя при помощи липких лент;
- инъекции лекарственных препаратов из группы нестероидных противовоспалительных средств (НПВС) – Кетонал, Кеторол, Диклофенак и др.; если боль не очень сильная, можно принять препарат внутрь в таблетках; наружно на локтевую область накладывают мазь или гель, в состав которых входят НПВС;
- прокол бурсы – если объем бурсы быстро увеличивается за счет воспалительного экссудата или крови, то делают прокол бурсы, удаление воспалительной жидкости и промывание асептическим раствором;
- физиотерапия и ЛФК – после того, как острый воспалительный процесс пойдет на спад, назначают физиотерапевтические процедуры, лечебную физкультуру (сначала только пассивные движения и только через некоторое время переход на активные), массаж, гели и мази с обезболивающими и противовоспалительными свойствами.
Хирургическое лечение
Гнойные воспалительные процессы в бурсе и все остальные гнойные осложнения лечит хирург. Назначаются:
- антибактериальная терапия с учетом чувствительности выявленного инфекционного возбудителя к антибиотикам;
- пункция бурсы с удалением гноя и промыванием полости антисептическими растворами;
- для снятия отека и боли – лекарства из группы НПВС;
- при необходимости капсула бурсы вскрывается, удаляется гной, промывается рана, устанавливается дренаж для выведения воспалительного экссудата и проводится лечение раны;накладывается стерильная и фиксирующая повязка;
- после устранения инфекции назначается восстановительная терапия – физиотерапевтические процедуры, ЛФК, массаж.
Хронический асептический бурсит лечит ортопед-травматолог. Операцию назначают при неэффективности консервативного лечения. Операция носит название бурсэктомии. Под местной анестезией синовиальную сумку удаляют, зашивают и лечат рану, накладывают фиксирующую повязку.
Восстановительное лечение
После проведенного консервативного или хирургического лечения назначается восстановительная терапия. Назначают иммуномодуляторы, витаминно-минеральные комплексы, курсы физиотерапии, массажа и гимнастики. Сколько будет продолжаться реабилитация, определяет врач. Для восстановления может быть использован следующий комплекс ЛФК:
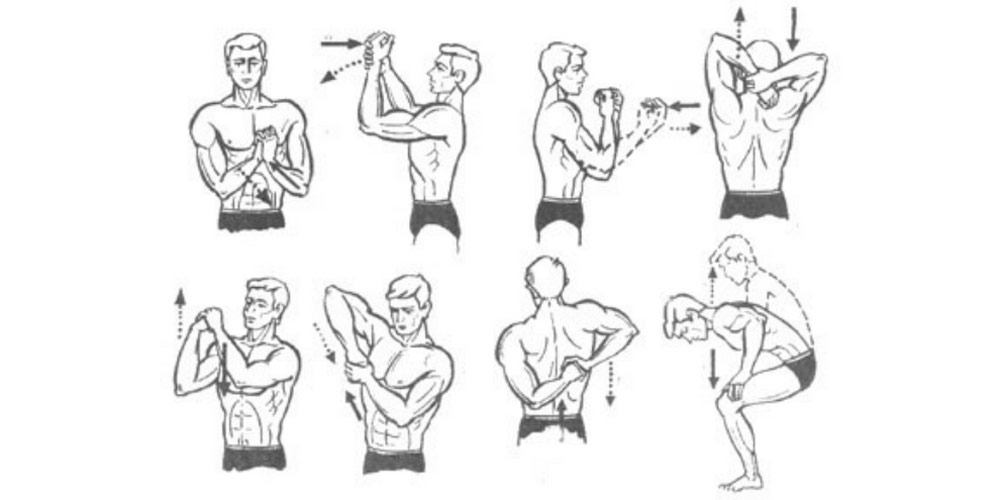 Комплекс упражнений при бурсите локтевого сустава
Комплекс упражнений при бурсите локтевого сустава
Народные методы лечения
Народные методы можно использовать только после консультации с ортопедом-травматологом и по его назначению. При лечении бурсита локтевого сустава можно использовать следующие рецепты народной медицины:
- аппликации с настойкой прополиса; на полстакана водки взять чайную ложку натертого на терке прополиса, настаивать пять дней, ежедневно встряхивая; процедить готовую настойку, смочить салфетку, приложить к локтю, держать 30 минут; процедуры повторять ежедневно на ночь при хроническом асептическом бурсите;
- лист алоэ выдержать несколько часов в темном месте, затем поместить с морозилку на 30 минут, разрезать так, чтобы обнажить мякоть, приложить к локтю и держать, пока не согреется; подойдет для устранения воспаления и боли при остром бурсите;
- медово-капустные компрессы; густо смазать локоть медом, сверху приложить предварительно отбитый до появления сока лист капусты, полиэтилен и утеплить; процедуру делать ежедневно на ночь, компресс держать до утра; подойдет для лечения хронического асептического бурсита вне обострения.
Хруст в суставах – когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Критерии оценки
При
травмах локтевых связок используются три общепринятых метода оценки исходов,
описанных пациентом:
- Ограничения руки, плеча и кисти (Disabilities of the Arm, Shoulder and Hand — DASH) – опросник из 30 вопросов с оценкой от 0 до 100, где 0 значит отсутствие ограничений. DASH хорошо изучен и валиден с минимальными клинически значимыми различиями; либо по шкале клинически минимально значимых отличий (MCID) из 15 очков, либо по шкале минимально значимых отличий (MCD) из 12,7 очков.
- Тест Quick DASH (быстрый DASH), обычно используется вместо DASH. Пациент выбирает ответ, который наиболее характерен для него (1-5 баллов для каждого вопроса). Инструкции по учету ответов перечислены под формой опросника, однако у Quick DASH нет изученных MCID, как у DASH.
- Персональная функциональная шкала пациента – это шкала, в которой пациент выбирает 5 заданий, которые сложно исполнить, и оценивает эти задания от 0 до 10 баллов, где 0 – невозможность выполнить, а 10 – выполнение. MCID для среднего числа в 5 заданий – это 2, при том, что для одного задания MCID – это 3 балла.
Диагностика
Для того, чтобы вылечить болевые ощущения в руке от плеча до локтя необходимо обратиться за помощью к врачу-неврологу или терапевту. Иногда обращаются к ревматологу или травматологу. На приеме врач собирает анамнез – основные жалобы и беспокоящие пациента симптомы как часто появляется боль, как давно беспокоит, наличие хронических заболеваний, образ жизни пациента, полученные травмы и всю необходимую информацию. Если в ходе анализа жалоб больного и первичного осмотра врач понимает, что причина проявления болезненных ощущений связана и характерна для заболеваний внутренних органов, то врач даст больному направление к узким специалистам, которые смогут снизить болевые ощущения. Как правило, для определения источника боли пациенту назначается комплексная диагностика с помощью медицинской аппаратуры:
- рентгенография (рентген позвоночника, плечевого и локтевого суставов руки);
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- ультразвуковое исследование (УЗИ);
- лабораторные исследования: биохимический и общий анализ крови для выявления воспаления и инфекции;
- измерение уровня кальция, плотности и толщины костной ткани организма;
- исследование при помощи радиоизотопов;
- артроскопия.
Причины
Самая распространенная причина развития посттравматической контрактуры — это отсутствие или неправильное сопоставление фрагментов кости после перелома для обеспечения лучшего сращения. В таких случаях сустав просто не способен полноценно сгибаться и разгибаться из-за наличия механического препятствия. Результатом тяжелого травмирования становятся обширное кровоизлияние в суставную полость, а также нарушение целостности суставной капсулы. Патологические процессы провоцируют формирование фиброзных спаек, осложненных развитием воспалительного процесса в мягких тканях.
Причиной иммобилизационных контрактур чаще всего становятся переломы. Причем необязательно травмируется локтевое сочленение
Важной частью терапии переломов плеча, предплечья, руки становится обездвиживание. Во время иммобилизации локоть надолго фиксируется в одном положении, что негативно влияет на состояние хрящевых тканей и связочно-сухожильного аппарата
Нарушение функционирования локтя провоцируют и такие патологии:
- артриты, протекающие на фоне скапливания в суставной полости гнойного экссудата;
- обширные ожоги;
- глубокие раны.
Неврогенные контрактуры — последствия травмирования или прогрессирования патологий головного мозга. Человек не может сгибать или разгибать руку в локте при поражении периферических нервов. Причиной нарушения функционирования сустава становятся врожденные аномалии: искривление кисти, вывих лучевой головки, сращение локтевой и лучевой костей. При остеоартрозе изменения хрящевых и костных тканей редко приводят к возникновению выраженной контрактуры.
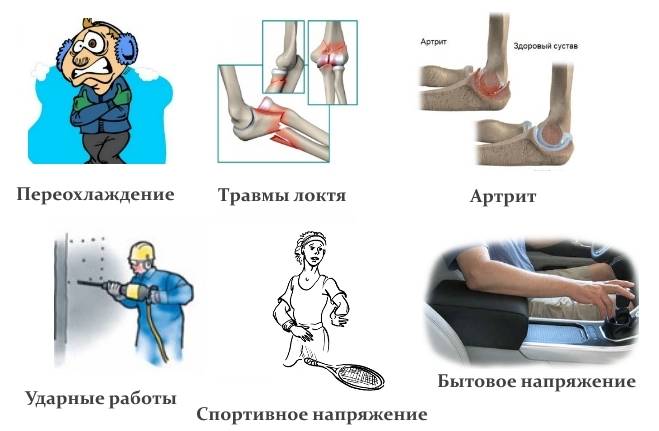
Боль в локтевом суставе: причины возникновения
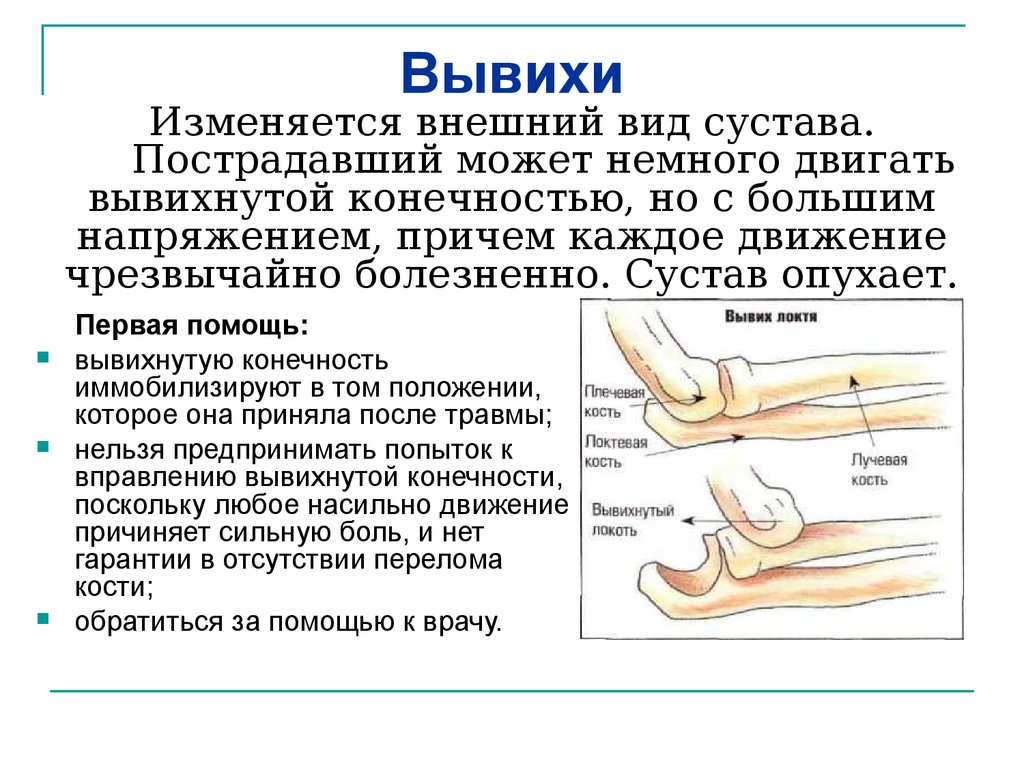
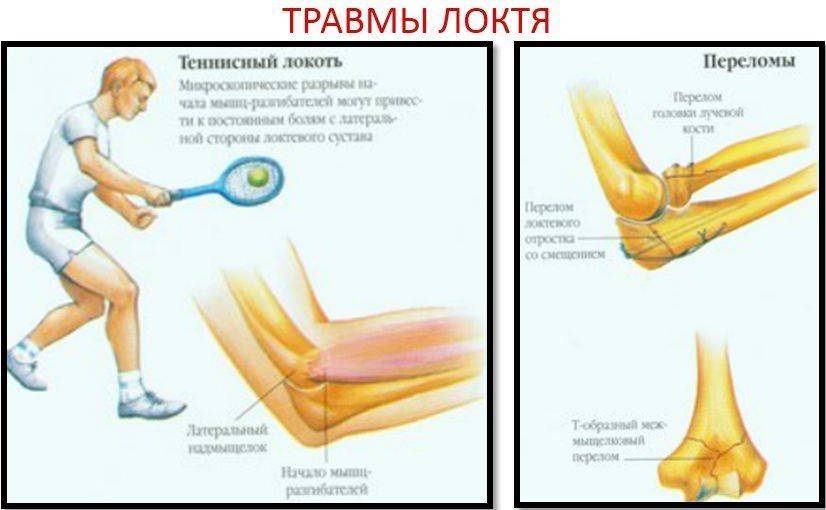
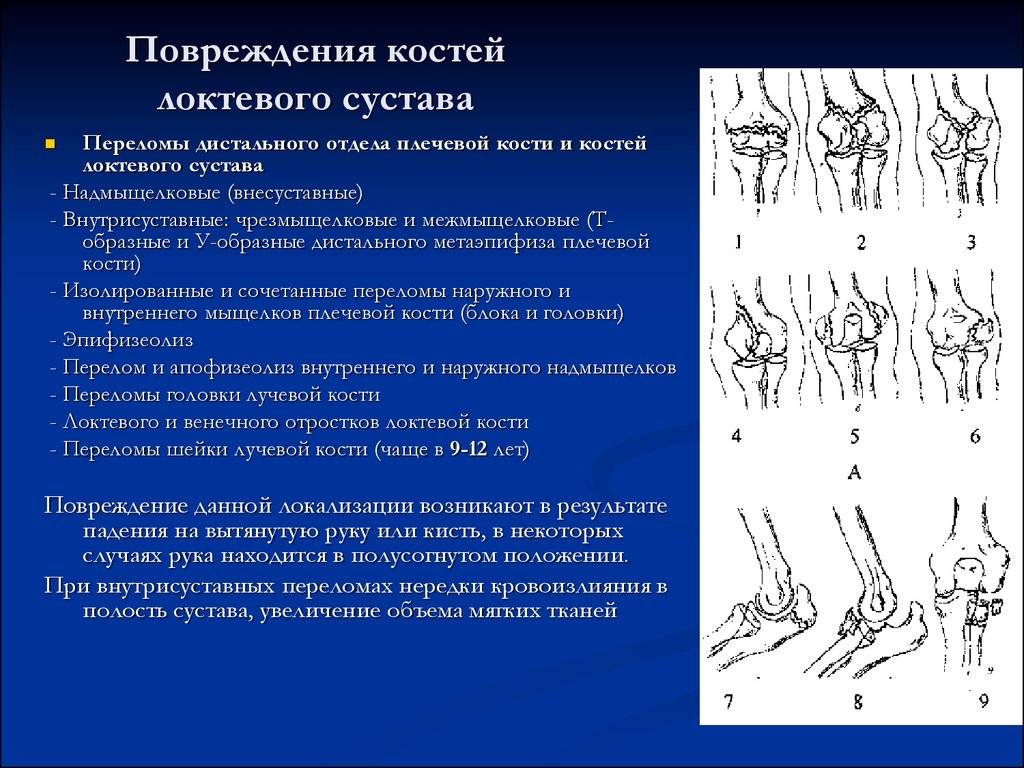
К травматическим повреждениям локтевого сустава относят:
- вывихи;
- растяжение, трещина или разрыв сухожилия в локте;
- перелом локтевого сустава;
- ушибы или деформации нерва.
Травматические поражения являются наиболее частой причиной появления болезненных ощущений. К примеру, после ушиба или удара возникает острая колющая боль. В состоянии покоя она утихает.
При растяжении или сгибании сустава также возникает приступ острой боли. При вывихе рука не сгибается и не вытягивается. При травме может случаться разрыв сухожилия. Также травма связок может спровоцировать нестабильность в локтевом суставе.
При сильных травматических повреждениях возникает перелом локтевой кости. Это сопровождается разрывом связок, мышечных волокон, нервов. В данном случае нужна полная иммобилизация локтевого сустава с помощью гипсовой повязки или ношения ортеза.
При карпальном туннельном синдроме возникает чувство парестезии, зуд, постепенно ухудшается и полностью теряется сила в пальцах. В таком случае боль переходит в локоть и локтевой сустав.
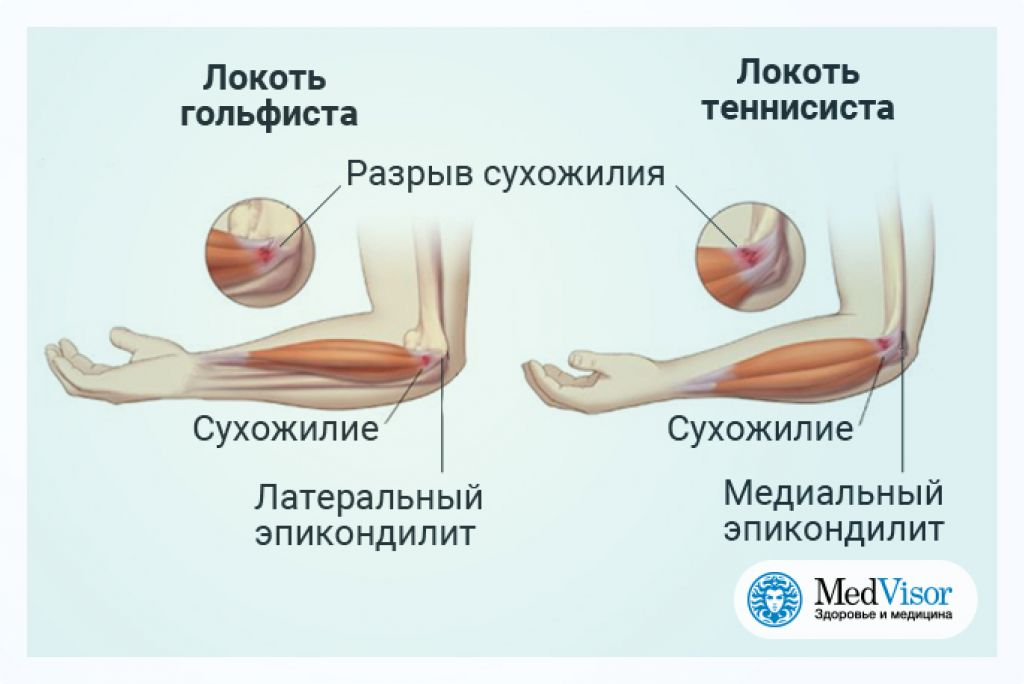
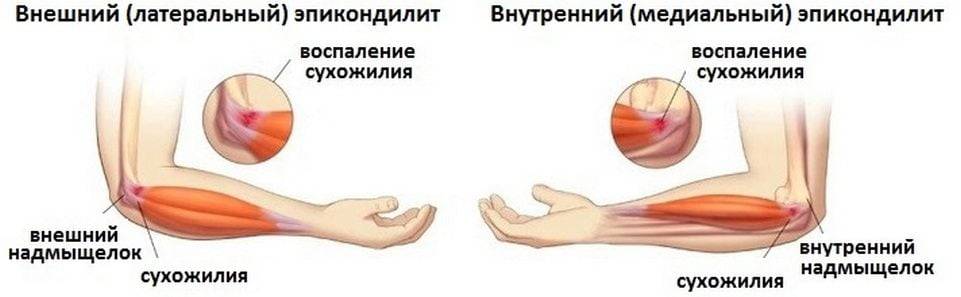
К другим причинам болезненности в локте могут стать заболевания, которые обусловлены изношенностью тканей локтевого сустава:
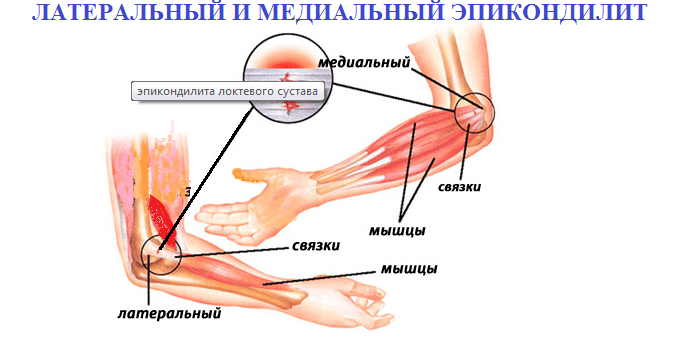
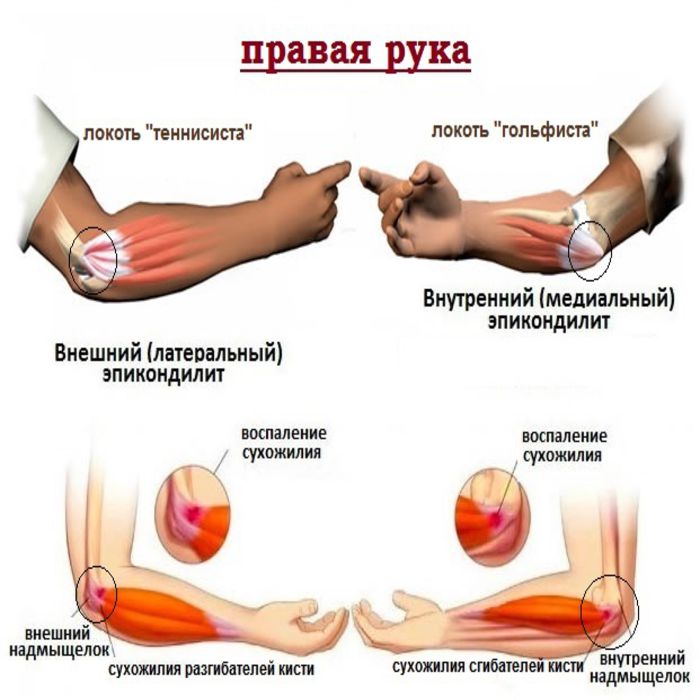
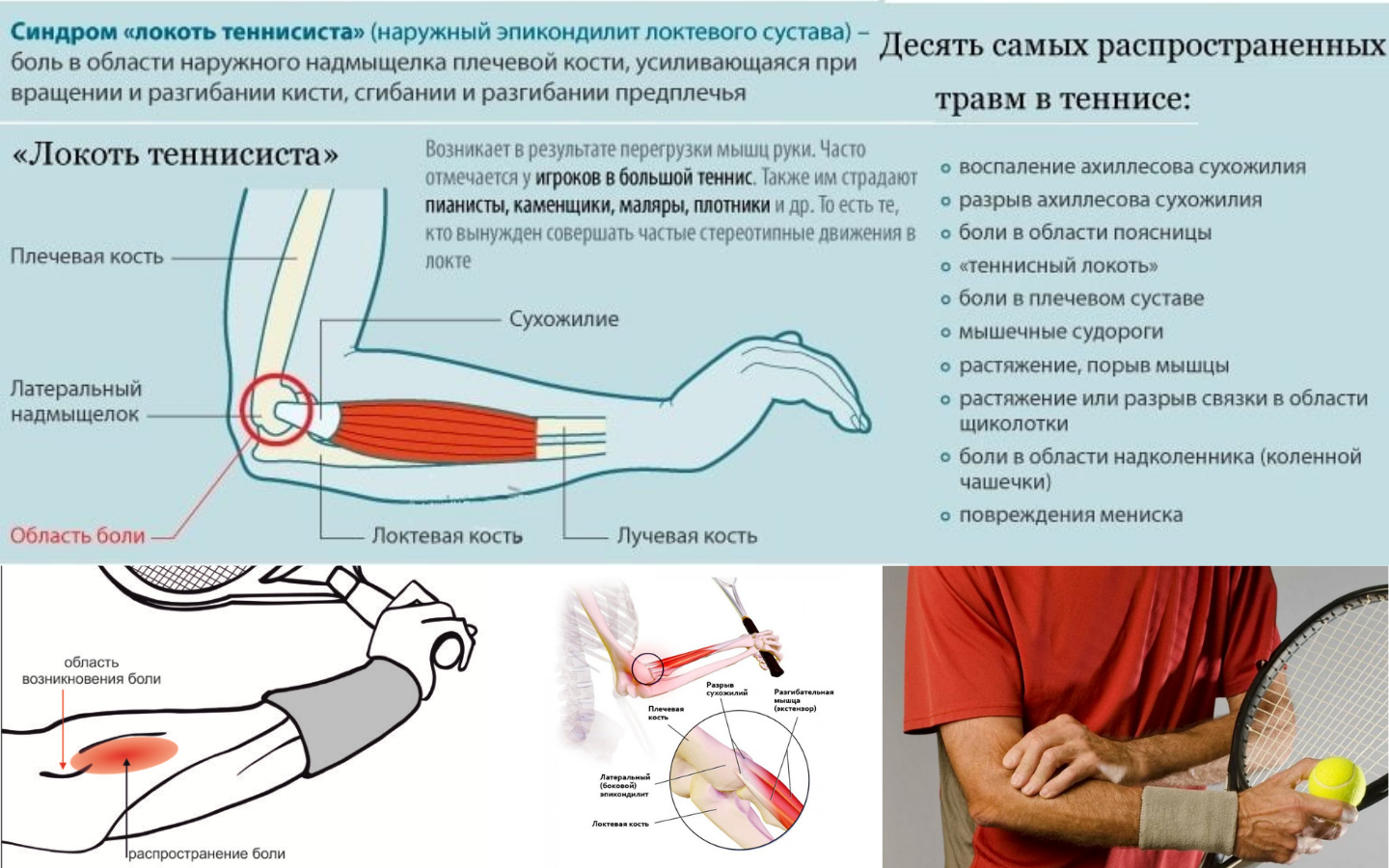
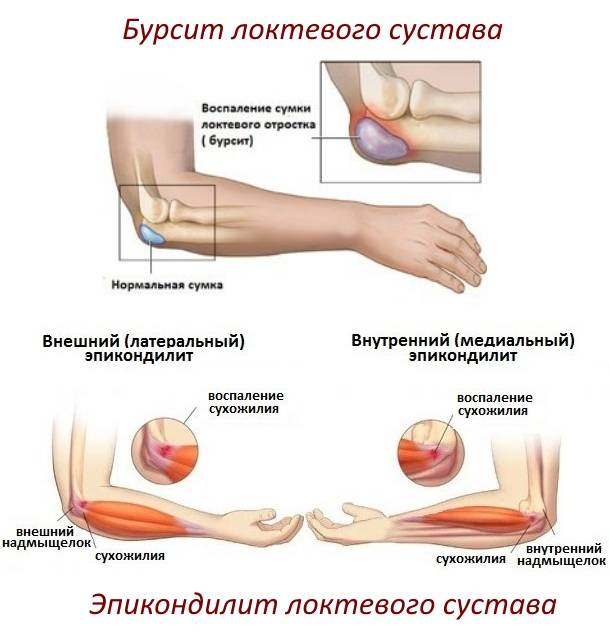
- эпикондилит, это заболевание также называют локтем теннисиста;
- бурсит, при котором воспаляется синовиальная сумка;
- артроз, который сопровождается износом хрящевых тканей;
- остеохондроз, дополняется формированием костных наростов – остеофитов;
- артрит является дегенеративным поражением инфекционного, аллергического или аутоиммунного характера;
- тендовагинит, при котором воспаляется сухожильное влагалище.
К общим заболеваниям организма, которые могут спровоцировать болезненность в локтевом суставе, относят:
- подагру, которая развивается при накоплении мочевой кислоты в суставах;
- ревматизм, который сопровождается поражением сустав и сердечных мышц;
- остеопороз, который дополняется вымыванием кальция из тканей.
При нарушениях процессов метаболизма, аутоиммунных патологиях в локтевом суставе также могут появляться боли стреляющего характера.