Профилактика запоров во время диеты
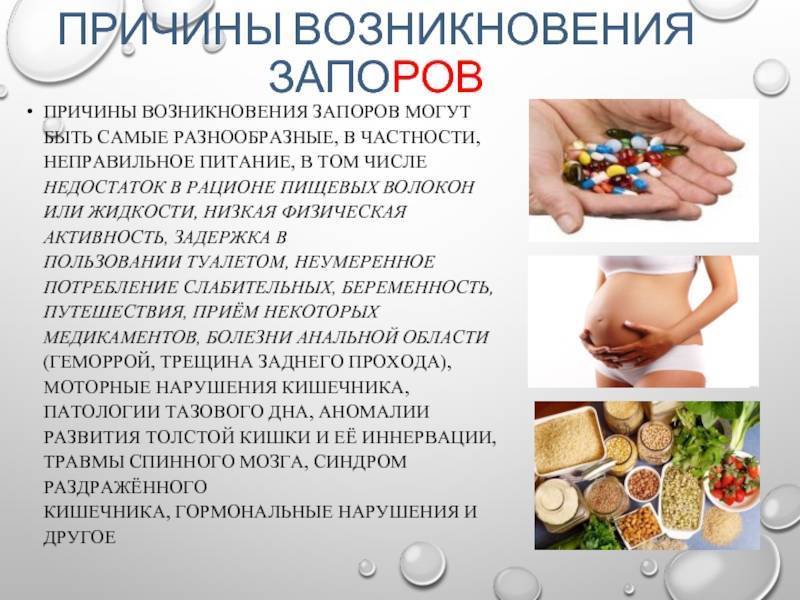
Запор при правильном питании маловероятен, но если вы только начали придерживаться здорового рациона, задержка стула может возникнуть в любой момент из-за перестройки работы пищеварительной системы.
Иногда полезным оказывается ведение пищевого дневника: понаблюдайте, после каких блюд развился запор. Особенно это касается случаев, когда на правильном питании вы начали пробовать новые для себя продукты и блюда — это может быть индивидуальной реакцией, о которой вы не знали, в том числе аллергической.
Помощником в профилактике запоров может стать самомассаж: поглаживания живота по часовой стрелке. Это своеобразная пассивная гимнастика для мышц брюшного пресса. Впрочем, если состояние позволяет, можно заняться и активной физкультурой.
В борьбе с запорами помогут наклоны, упражнения из положения лежа в виде подъема согнутых в коленях, а также прямых ног. Активность в целом помогает поддерживать нормальный тонус брюшной стенки и работу пищеварительной системы. По возможности посещайте бассейн, старайтесь больше ходить пешком и предпочитать подъемы по лестнице поездке в лифте.
В профилактике запоров во время диеты особую роль играет питьевой режим. Особенно если вы дополняете свой рацион отрубями или другими видами пищевых волокон. Без должного количества воды это может привести к усугублению проблем с кишечником.
Старайтесь пить чистую или минеральную негазированную воду, травяные чаи
А вот от напитков с мочегонным эффектом важно отказаться. Нередко строгие диеты сопровождаются упадком сил, поэтому человек неосознанно начинает пить больше кофе или крепкого чая, чтобы взбодриться — это приводит к усиленному диурезу и задержке стула
Поэтому кофе и черный чай лучше очень ограничить до 1-2 чашек в день.
Важно не игнорировать такие сигналы организма, как вздутие живота, боли, изжогу и др. Такие симптомы могут указывать, что настоящий рацион подходит вам не полностью
Он должен не только покрывать все потребности организма в питательных веществах, но и положительно влиять на работу кишечника. Поэтому появление неприятных симптомов — повод пересмотреть диету.
Важно проконсультироваться с врачом по поводу запоров на диете. Могут существовать определенные ограничения, и только специалист подскажет, как справиться с проблемой
Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Список литературы
- Минушкин О. Н., Елизаветина Г. А., Ардатская М. Д., Колхир В. К., Воскобойникова И. В., Шиндина Т. С. Функциональные запоры: представления, лечебные подходы // Медицинский совет. — 2010. — №9. — С. 27–32.
- Минушкин О. Н. Хронический запор (определение, эпидемиология, диагностика): современная медикаментозная терапия // Медицинский совет. — 2015. — №13. — С. 100–105.
- Васильев Ю. В. Эволюция принципов фармакотерапии хронических запоров // Медицинский совет. — 2013. — №5. — С. 62–66.
Диета при запорах на фоне панкреатита
Запоры при хроническом панкреатите подлежат коррекции с помощью диеты. Она направлена прежде всего на восстановление нормальной функции поджелудочной железы и профилактику обострений. Допускается употреблять блюда, не нагружающие поджелудочную железу:
- овощные супы;
- запеченные яблоки и тыква;
- кисломолочные продукты;
- компоты, морсы из сухофруктов, свежих ягод;
- тушеные или отварные овощи.
В качестве источника белка необходимо включить в рацион нежирные сорта мяса и птицы, предварительно освободив продукт от сухожилий и кожицы. Рекомендованы белковые омлеты, не более 2 яиц всмятку в день. Источником углеводов служат крупы: можно варить каши на воде или в пропорции 1:1 с молоком. В период ремиссии разрешено употреблять ржаной хлеб, мармелад, небольшое количество варенья.
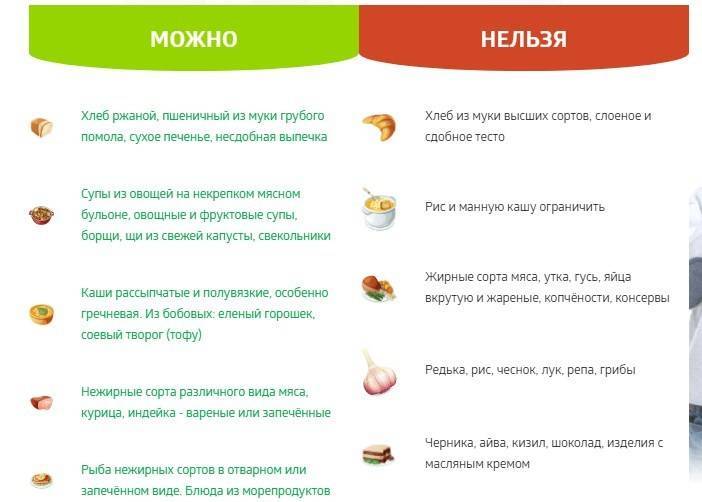
Важно исключить из рациона алкоголь, продукты, богатые холестерином, тугоплавкими жирами; жирные бульоны, специи, маринады, кондитерские изделия. Также лучше не употреблять овощи и зелень, богатые кислотами и эфирными маслами, такие как редис, щавель, чеснок, укроп и др.
Причины спастических запоров
Повышение тонуса мускулатуры часто связано с несколькими факторами:
- неврологические нарушения;
- эндокринные заболевания и изменение гормонального статуса;
- синдром раздраженного кишечника с преобладанием запоров;
- стрессы, воспалительные заболевания органов ЖКТ;
- прием некоторых лекарственных средств, влияющих на мышечный тонус и др.
Причинами спастических запоров могут быть перенесенные операции, особенности питания и др. Они также служат усугубляющими факторами.
Спазм провоцируют различные факторы. Мускулатура кишечника регулируется в том числе особенностями передачи нервных импульсов. На состояние кишечника влияет множество процессов. Поэтому причинами спастических запоров становятся неврологические заболевания, дефицит витаминов и минералов, малоподвижный образ жизни, психоэмоциональные потрясения, влияющие на работу нервной системы и др.
Нарушают тонус мускулатуры и интоксикации, несбалансированное питание, включая длительное голодание и нерегулярный прием пищи.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
- пациенты с циррозом печени (особенно декомпенсированным), раком печени, пациенты после трансплантации печени
- пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивную (то есть подавляющую иммунные реакции) терапию
- пациенты с неалкогольной , поскольку у них, как правило, имеются такие факторы риска тяжелого течения COVID-19 как ожирение, , гипертония
- пациенты, имеющие тяжелые эрозивно-язвенные поражения слизистой оболочки пищевода, желудка
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Особую группу риска представляют больные жировой болезнью печени
Для них критически важно в период пандемии соблюдение диеты с ограничением простых углеводов (мучного, сладкого), соли, ограничение калорийности пищи, исключение алкоголя, регулярные физические нагрузки и продолжение тщательного контроля и , гипертонии
Пациентам, страдающим (), хроническим , язвенной болезнью, в условиях пандемии надо согласовывать с лечащим врачом возможность отложить проведение дополнительных (например, теста на хеликобактер) и плановых (в том числе ) исследований. Рекомендованная терапия антисекреторными и защищающими слизистую препаратами должна быть продолжена. Терапию, направленную на устранение хеликобактерной инфекции с применением антибактериальных препаратов, врач может назначить только по срочным показаниям. В большинстве случаев ее целесообразно отложить до разрешения эпидемиологической ситуации. Это связано с тем, что применение антибактериальной терапии связано с некоторым снижением иммунной защиты, с развитием устойчивости к антибиотикам, что в период пандемии нежелательно.
Что делать
Если вы столкнулись с запором на диете, важно понимать, что делать в такой ситуации. В первую очередь пересмотрите рацион
В меню должны быть свежие овощи и фрукты, богатые клетчаткой. При отсутствии метеоризма в рацион можно включать бобовые и хлеб из цельнозерновой муки. Послабляющим эффектом обладают сливы, курага, свекла, чернослив, растительные масла.
Категорически не рекомендуется помогать организму прощаться с килограммами, бесконтрольно принимая препараты для похудения. Обязательно проконсультируйтесь с врачом, чтобы не заработать осложнения.
Врач даст индивидуальные рекомендации, как избежать запоров при диете. Обращаясь к диетологу, вы получите рекомендации по правильному питанию и предупредите возможные осложнения.
При нечастом появлении запоров можно попробовать экстренно помочь кишечнику с помощью следующих советов:
- Съесть несколько свежих слив или сделать свежевыжатый сливовый сок/фреш. Слива обладает слабительным эффектом, поэтому при запоре на ПП допустимо употреблять фрукт раз в 2−3 дня. Альтернативой могут служить горсть чернослива или пара персиков.
- Съесть салат из отварной свеклы с растительным маслом. Свекла также является продуктом с выраженным послабляющим действием, а растительное масло механически смягчает прохождение каловых масс и делает их мягче. Можете сделать салат из свежей свеклы, натерев ее на крупной терке, а в качестве заправки использовать сметану.
- Приготовить сок из свежих овощей — свеклы, моркови и сельдерея.
- Съесть 3–4 шт. инжира или горсть запаренной кураги.
- Съесть немного морской капусты, заправленной растительным маслом.
- Выпить укропную воду. Такой совет особенно актуален для случаев, когда запор сочетается с метеоризмом. Приготовить воду легко, достаточно заварить столовую ложку семян укропа стаканом воды и настояться.
- Отруби. Это эффективное средство борьбы с запорами. Обогащая свой рацион нерастворимыми пищевыми волокнами, вы сможете предупреждать запоры при переходе на новый режим питания. Клетчатка стимулирует перистальтику кишечника и увеличивает объем каловых масс, облегчая их выведение из организма.
Важно начинать утро со стакана теплой воды. Вода запустит работу желудочно-кишечного тракта и создаст необходимый утренний рефлекс к дефекации
К тому же стакан воды уменьшит аппетит, что поможет съесть меньше — а это важно на диете. И не забывайте пить воду в течение дня.
Если Вы все-таки заболели COVID-19
Важно сообщить врачу, проводящему терапию COVID-19, об имеющемся у Вас хроническом заболевании, а также о принимаемых лекарственных препаратах. Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами
Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами.
Если у Вас хроническое заболевание печени, при инфицировании COVID-19 следует избегать передозировки парацетамола (не более 2 грамм в сутки), а также минимизировать прием нестероидных противовоспалительных препаратов. Не отменять постоянно получаемое по поводу заболевания печени лечение, обсудить с лечащим врачом добавление препарата урсодезоксихолиевой кислоты для профилактики и лечения лекарственного повреждения печени.
Если у Вас аутоиммунное заболевание печени или кишечника, врачи рекомендуют продолжать постоянно принимаемую терапию, но прием таких препаратов как азатиоприн, метотрексат может быть временно приостановлен.
Если у Вас ГЭРБ, , то среди антисекреторных препаратов надо отдать предпочтение рабепразолу или пантопрозолу – более безопасным в плане риска лекарственных взаимодействий
Важно избегать или минимизировать прием нестероидных противоспалительных препаратов. Врачи в период заболевания COVID-19 для профилактики осложнений рекомендуют дополнительно принимать препараты, обладающие защитным действием на слизистую оболочку пищевода и желудка (ребамипид и др)
Способы очищения
Способы очищения кишечника в домашних условиях можно условно разделить на две основные группы:
- пероральные: чистка с помощью диеты, прием лекарственных средств — сорбентов, пробиотиков, пребиотиков и др.;
- через прямую кишку: очистительные клизмы.
Правильный подход позволяет эффективно очистить кишечник: избавиться от функциональных нарушений (запоров), освободить отделы кишечника от каловых масс, токсических веществ и продуктов распада, жизнедеятельности бактерий; улучшить моторику и быстро восстановиться
Важно четко следовать рекомендациям по применению любого способа.. Но следует помнить, что слабительные средства и клизмы не панацея
Их нельзя использовать длительное время. Тем более их не стоит применять для очищения, если нет таких проблем, как запор. Некоторые слабительные вызывают привыкание, могут влиять на перистальтику кишечника и стать причиной еще больших проблем. А частые очистительные клизмы приводят к дисбалансау микрофлоры.
Но следует помнить, что слабительные средства и клизмы не панацея. Их нельзя использовать длительное время. Тем более их не стоит применять для очищения, если нет таких проблем, как запор. Некоторые слабительные вызывают привыкание, могут влиять на перистальтику кишечника и стать причиной еще больших проблем. А частые очистительные клизмы приводят к дисбалансау микрофлоры.
Еще одно серьезное ограничение — язвенная болезнь. Категорически запрещено прибегать к клизмам, голоданиям или лекарственным средствам людям с язвой желудка и двенадцатиперстной кишки, колитом и желчнокаменной болезнью. При обострении других заболеваний, при онкологических патологиях и беременности также не рекомендуется.
Методы профилактики
Предупредить запор при панкреатите можно, соблюдая некоторые рекомендации. В первую очередь необходимо строгое соблюдение предписанной врачом диеты
Важно регулярно наблюдаться у специалиста, принимать препараты — как правило, врач назначает средства на основе пищеварительных ферментов, противовоспалительные средства. Старайтесь соблюдать оптимальный питьевой режим, согласуйте употребление растительных масел со специалистом.
Важно проконсультироваться с врачом по поводу запоров при панкреатите. Могут существовать определенные ограничения, и только специалист подскажет, как справиться с проблемой.. Статья имеет ознакомительный характер
Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения
Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Список литературы
- Натальский А. А., Тарасенко С. В., Зайцев О. В., Богомолов А. Ю., Песков О. Д. Кадыкова О. А. Качество жизни у больных с хроническим панкреатитом // Экспериментальная и клиническая гастроэнтерология. — 2018. — 157(9). — С. 115–120.
- Лукашевич А. П., Шулятьева Н. Н. Функциональное состояние тонкой кишки в динамике лечения больных хроническим панкреатитом антисекреторными препаратами // Экспериментальная и клиническая гастроэнтерология. — 2014. — 102(2). — С. 62.
- Новоселя Н. В., Кокуева О. В., Абрамян В. В. Особенности диеты и нутриционной поддержки при хроническом панкреатите // Экспериментальная и клиническая гастроэнтерология. — 2014. — 104(4). — 15−17.
Ферменты поджелудочной железы – виды и функции
Пора узнать, что представляют собой ферменты, и как они влияют на пищеварение. Ферменты поджелудочной железы – это белковые комплексы или катализаторы, основной задачей которых является расщепление питательных веществ на простые, легкоусвояемые соединения. Таким образом, организм легко усваивает все необходимые элементы и витамины.
При недостатке ферментов поджелудочной железы пища усваивается неполноценно, не все полезные вещества всасываются, что сказывается на состоянии всего организма1.
Какие ферменты вырабатывает поджелудочная железа и какие у них функции?
Поджелудочной железой вырабатывается несколько видов ферментов, каждый из которых занимается своим делом1,2.
- Протеазы – расщепляют белки до аминокислот;
- Липазы – разлагают жиры до жирных кислот;
- Амилазы – расщепляют сахар (углеводы) и крахмал.
Количество выделяемых ферментов измеряется единицами. В сутки поджелудочная железа может вырабатывать до 2-х миллионов единиц ферментов. При этом за единицу измерения принято брать единицы липазы, поскольку жиры – самые сложные для переваривания компоненты пищи8.
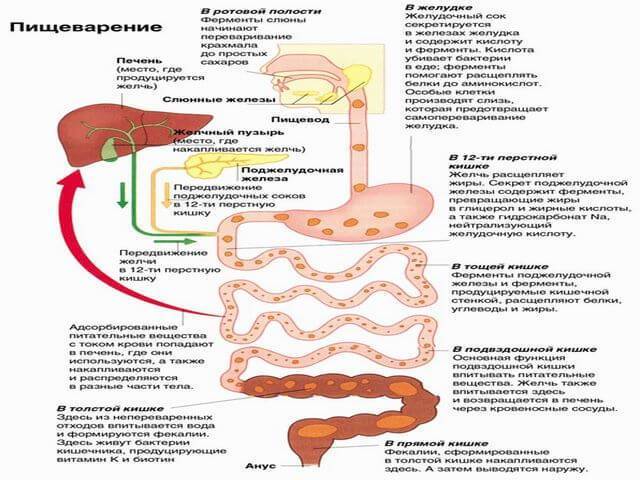
Теперь разберем принцип работы ферментов, а для этого придется вспомнить про процесс пищеварения в целом. Главной задачей пищеварения является всасывание всех питательных веществ, поступающих вместе с пищей. Для этого пищу необходимо разобрать по «кирпичикам». Процесс начинается буквально во рту, уже во время пережевывания, под воздействием слюны. Далее пища попадает в желудок – царство желудочного сока и фермента пепсин, где она приобретает кашицеобразную форму и после, уже подготовленные питательные вещества, небольшими порциями попадают в кишечник.
После попадания пищи в двенадцатиперстную кишку (первый отдел кишечника после желудка) на нее начинает воздействовать секрет (сок) поджелудочной железы, который содержит пищеварительные ферменты. В покое поджелудочная железа не вырабатывает ферменты, а находится в «режиме ожидания». Но достаточно уловить манящий запах еды или увидеть вкусное блюдо, как мозг моментально дает команду на начало работы, и поджелудочная железа начинает активно вырабатывать ферменты. Это продолжается и во время приёма пищи и некоторое время после, ведь пища доходит до кишечника не моментально8.
Особо интересно то, что организм может регулировать выработку тех или иных ферментов в зависимости от характера потребляемой пищи. То есть, если вы потребляете много хлебобулочных изделий, то упор в выработке будет сделан на амилазе, если потребляется жирная пища, то поджелудочная железа отправит в кишечник больше липазы.
Кажется, что работа полностью налажена, и сбоев быть не может. Но сбои случаются и достаточно часто: слишком тонкий механизм работы, который легко нарушить. Даже большой приём пищи с преобладанием жиров может сломать систему, и поджелудочная железа не сможет обеспечить нужное количество ферментов.
Патологические состояния на ЭГДС
Беспокойство должны вызывать следующие формулировки, указанные в протоколе исследования.
Гастрит. Это заболевание проявляется харак тер ными изменениями слизистой оболочки желудка. В первую очередь это отечность и гиперемия. Также может наблюдаться наличие точечных небольших кровоизлияний или эрозий, содержание большого количества слизи и заметное увеличение, и выпуклость складок слизистой оболочки.
Язва желудка. Язвенные образования обычно отчетливо видны на ЭГДС. В протоколе их описывают, указывая форму и цветовые характеристики. Язвы имеют обычно форму кратеров, которые сопровождаются выпуклым валиком. Дно язвы всегда имеет интенсивно-красную окраску, а остальная часть покрывается белым налетом. Налет может представлять собой гной или иметь фибринозный характер.
Опухоли и новообразования. Рак желудка, как и других отделов желудочно-кишечного тракта, на ЭГДС может быть очевиден, если размеры опухоли видны невооруженным взглядом. Часто онкологические состояния проявляются в виде разглаживания продольной складчатости, характерной для данного органа. Также специалист может заподозрить наличие опухолевых образований при изменении цвета слизистой оболочки органа. Для рака характерны беловатый и серый оттенки слизистой.
В нашей клинике ЭГДС проводится на современном аппарате экспертного класса с функцией “i-scan” (виртуальная хромоэндоскопия). Благодаря этой функции возможно диагностировать рак на самой ранней стадии!
В клинике регулярно действуют выгодные предложения на проведение видеогастроскопии.
Необходимо понимать, что расшифровка протокола ЭГДС достаточно сложный и ответственный процесс, который следует доверить только Вашему лечащему врачу. Существует множество патологических состояний, которые невозможно предположить самостоятельно.
Высокоточное экспертное оборудование и дипломированные специалисты нашей клиники не только проведут процедуру корректно и безопасно, но и помогут Вам правильно расшифровать результаты анализа.
Как избавиться от запоров
Справиться с запором на кетодиете можно с помощью нескольких рекомендаций
Но прежде важно определить, имеет ли место сам запор: в ряде случаев стул становится более редким, но симптомы запора отсутствуют. Если у вас нет боли, тяжести, дискомфорта, кал сохраняет нормальную консистенцию, это может быть вариантом нормы
Продукты с высоким содержанием жиров и белков питательны, и вы употребляете меньший объем пищи.
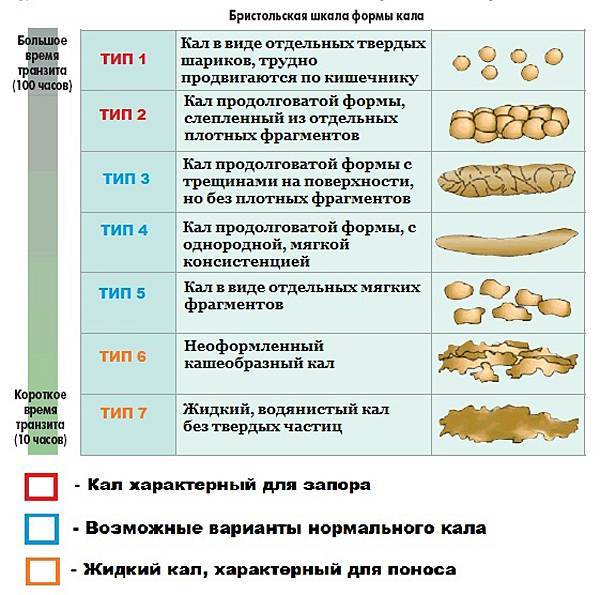
Беспокоиться о запоре необходимо в случаях, когда стул стал более редким и это сопровождается болью в животе, повышенным газообразованием, вздутием, необходимостью натуживания. Кал становится более сухим и плотным, выходит небольшими объемами (бобовидный кал). Даже отсутствие болезненных симптомов в сочетании с отсутствием дефекации в течение трех и более суток — основание подозревать запор.
Справиться с проблемой можно с помощью следующих рекомендаций:
Увеличивайте объем овощей в рационе постепенно. Отдавайте предпочтение шпинату, сельдерею, руколе, цветной капусте, спарже. Допускается употребление ферментированных овощей: квашеной капусты, кимчи. Это поможет плавно адаптироваться к изменениям, поддержать микрофлору кишечника и пополнить запасы важных микроэлементов.

- Постарайтесь питаться дробно, небольшими порциями.
- Позаботьтесь о том, чтобы в рационе были все необходимые минералы или обсудите с врачом перспективы дополнительного приема калия, магния, натрия, кальция.
- Пейте достаточное количество жидкости — 1,5−2 литра в сутки. Если вы любите чай или кофе, помните о мочегонном действии этих напитков — обеспечьте дополнительный прием чистой воды. Если это возможно, замените утреннюю чашку бодрящего напитка на стакан теплой воды.
- Воздержитесь от употребления орехов и молочных продуктов в течение 2−3 дней и понаблюдайте за реакцией организма. Выбирая сыры, отдавайте предпочтение низколактозным и безлактозным сортам. Употребляйте сыры, изготовленные из козьего молока, они усваиваются лучше.
- Можно обсудить с врачом необходимость включения в меню масла: кокосового, оливкового, льняного или др.

Запор на кетодиете может возникать в течение первых нескольких дней. Адаптация пищеварительной системы к новой диете займет определенное время. Но если советы не помогают восстановить регулярный стул, особенности питания необходимо пересмотреть.
Чтобы не допустить интоксикации организма каловыми массами, в некоторых случаях целесообразно прибегать к слабительным препаратам. Лучше отдать предпочтение растительным средствам, не вызывающим привыкания и действующим мягко. Например, «Фитомуцил Норм» восстанавливает регулярное опорожнение кишечника за счет действия мякоти плодов сливы в составе. Вторым компонентом средства является оболочка семян подорожника, которая выступает в качестве натурального сорбента.
Препарат может помочь и при уже возникшем запоре, и в качестве профилактической меры. Особенностью кетодиеты является нехватка клетчатки, что связано с ограничением потребления углеводов, в число которых входят свежие овощи и фрукты. Разумное решение: поиск другого источника пищевых волокон, чтобы помочь кишечнику справиться с изменениями в рационе и предупредить запор. В отрубях и других естественных источниках клетчатки может быть большое количество нерастворимых пищевых волокон, что чревато повышенным газообразованием, вздутием, болями в животе и даже запором. Использование продукта с большим количеством растворимых пищевых волокон — один из лучших способов профилактики нарушений пищеварения на кетогенной диете. «Фитомуцил Норм» содержит в 4 раза больше растворимых пищевых волокон, чем отруби, и способен справиться с запором, а также восполнить нехватку клетчатки.
Помните, что применение любых лекарственных препаратов нужно согласовывать с врачом. Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Список литературы
- Лукьянчиков В. С. Кетоз и кетоацидоз. Патохимический и клинический аспект // РМЖ. —2004. — № 23.
- Васильев Ю. В. Функциональный запор: возможности рациональной терапии. — М., 2012. — С. 82−86.
- Скворцов В. В., Тумаренко А. В. Современные подходы к фармакотерапии запоров. — М., 2016. — С. 80−83.
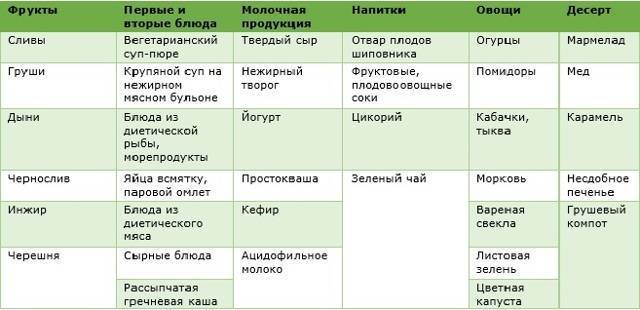
Примерное меню на неделю
Ниже представлено примерное меню диеты при запорах на неделю. Все блюда можно корректировать при питании по столу номер 3.
Понедельник
Утром: сок из овощей свежевыжатый.
1-й завтрак: паровой омлет, салат фруктовый, слабый чай.
2-ой завтрак: йогурт.
Обед: свекольник холодный, отварное мясо с овощным гарниром, отвар шиповника.
Полдник: печенье овсяное сухое, компот из ягод и фруктов.
Ужин: запеканка картофельно-тыквенная с сыром, слабый чай.
На ночь: чернослив.
Вторник
Утром: вода с медом холодная.
1-й завтрак: запеканка овощная, печенье сухое овсяное, заменитель кофе.
2-ой завтрак: яблоко.
Обед: суп из овощей вегетарианский, рыба куском паровая, тушеные овощи, слабый чай.
Полдник: салат из фруктов, настой шиповника.
Ужин: кабачки, запеченные с помидорами, сок ягодно-фруктовый.
На ночь: кефир.
Среда
Утром: холодный компот из сушеных фруктов.
1-й завтрак: салат капустный, каша гречневая с молоком, слабый чай.
2-ой завтрак: йогурт с фруктами нежирный.
Обед: ботвинья, отварная курица с гречкой, компот из сушеных фруктов.
Полдник: печенье ржаное, сок фруктовый.
Ужин: рулет из виноградных листьев и овощей, компот ягодный.
На ночь: яблоко.
Четверг
Утром: отвар шиповника холодный.
1-й завтрак: салат из свежих помидор, белковый омлет, печенье, слабый чай.
2-ой завтрак: салат из фруктов.
Обед: суп на курином бульоне с пшеном, запеченное мясо с отварными овощами, компот.
Полдник: йогурт нежирный с фруктами.
Ужин: запеканка из брокколи и тыквы, слабый чай.
На ночь: кефир.
Пятница
Утром: компот ягодный холодный.
1-й завтрак: запеканка тыквенно-кабачковая, бутерброды из подсушенного ржаного хлеба с сыром, заменитель кофе.
2-ой завтрак: сухое печенье, фруктовый сок.
Обед: суп огуречный на кефире, рыба запеченная, тушеные овощи, сок ягодно-фруктовый.
Полдник: яблоко, компот.
Ужин: овощи тушеные, сок фруктовый.
На ночь: чернослив.
Суббота
Утром: свежевыжатый сок из фруктов.
1-й завтрак: салат из капусты с яблоком, каша пшеничная с молоком, компот.
2-ой завтрак: яблоко.
Обед: суп с цветной капустой на мясном бульоне, запеченная рыба с овощами, слабый чай.
Полдник: салат из капусты и моркови, сок из овощей.
Ужин: крупяник гречневый, компот из ягод и фруктов.
На ночь: кефир.
Воскресенье
Утром: отвар шиповника холодный.
1-й завтрак: салат из свеклы, каша гречневая с молоком, фруктовый компот.
2-ой завтрак: салат фруктовый.
Обед: суп крупяной на мясном бульоне, свекла тушеная, мясо запеченное куском, компот.
Полдник: печенье сухое песочное, фруктовый сок.
Ужин: голубцы овощные, слабый чай.
На ночь: фрукты.