Рецептурные препараты для печени
Рецептурные препараты для печени – это гепатопротекторные препараты. Отпускаются по рецепту, так как оказывают прямое влияние на процессы, протекающие в печени и в организме в целом.
Часто назначаются:
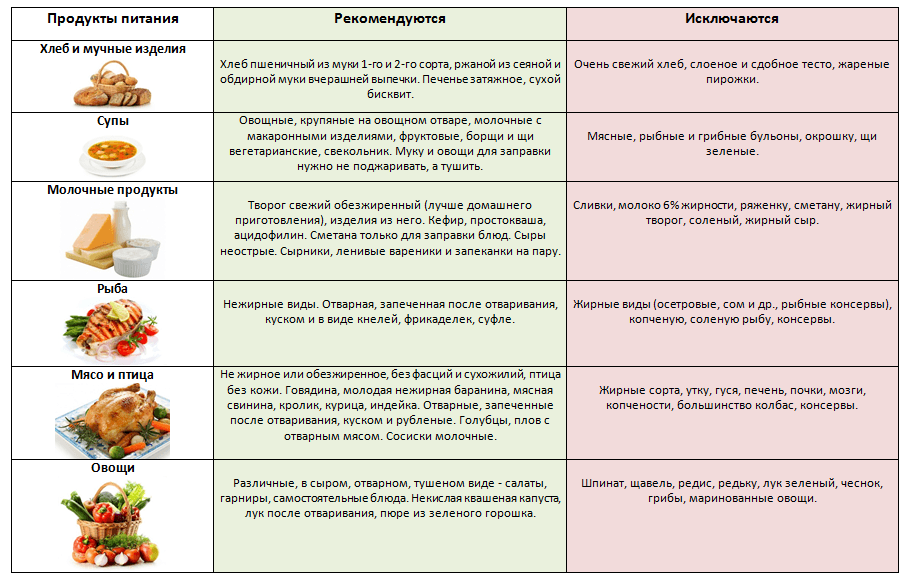
- Урсодезоксихолевая кислота – гидрофильная желчная кислота. Увеличивает секрецию желчи при одновременном снижении секреции холестерина в желчь.
- Орнитин. Участвует в детоксикации аммиака, в том числе в процессах синтеза мочевины и глутамина.
- Тимоациновая кислота (другие названия: тиазолидинкарбоновая кислота, тиопролин). Компонент, метаболизирующийся в печени до цистеина, благодаря чему поддерживает процессы детоксикации.
Такие средства выпускаются в форме капсул, таблеток, гранул, инфузионных растворов или суспензий.
Диета при панкреатите, протекающем в острой форме
В период обострения приступа панкреатита, до приезда скорой помощи, допускается применять холодные компрессы на участок боли, обычно боль подложечкой. В этот период разрешается пить минеральную воду (например боржоми, нарзан). Суточный объем жидкости до пяти-шести стаканов, при нормальном мочевыделении. Простые жидкости подавляют выделение панкреатического сока в просвет двенадцатиперстной кишки, снижают болевой синдром, выводят токсины из организма.
При поступлении заболевшего в лечебное учреждение пациенту будет назначено диетическое питание, разработанное врачом-диетологом.
Наборы продуктов, наименования диеты, другие сведения утверждены приказом МЗ РФ №330 от 5 августа 2003 г «О мерах по совершенствованию лечебного питания в лечебно-профилактических учреждениях РФ» и письмом МЗ РФ от 07.04.2004 № 2510/2877-04-32. Указанные документы действуют на момент написания статьи.
Для иллюстрации принципов диет при панкреатите мы сделали выписки из указанных документов. Номерные диеты, официально, в лечебных учреждениях не используются. При панкреатите рекомендованы диеты с аббревиатурой – ЩД и ВБД.
При остром панкреатите в первые двое суток пациенту прописывается голод. Допускается пить только отвар шиповника или минеральную воду – по одному стакану до пяти раз в день. На третий день разрешается принимать пищу, но только низкокалорийные продукты, исключая жиры, соль и блюда, повышающие секрецию желудочного сока и стимулирующие процесс газообразования в кишечнике.
Все последующие дни, пока пациент находится в стационаре, он должен четко придерживаться указанной врачом диеты!
Чай при остром и хроническом панкреатите
Несмотря на благоприятное влияние чая на организм напиток не одинаково полезен при разных формах панкреатита. При острой форме, протекающей в легкой форме, показана строгая диетотерапия, пациенту предписывается лечебное голодание. В течение этого времени разрешается только питье, причем напитки должны соответствовать строгим требованиям:
- быть нейтральными на вкус (это могут быть питьевая или щелочная минеральная вода без газа, слабый отвар шиповника или не круто заваренный чай);
- не быть холодными или слишком горячими (рекомендуемая температура напитков – не более 60 градусов);
- быть строго натуральными (недопустимо наличие в составе напитков красителей, ароматических и вкусовых добавок).
Чай, приготовленный по приведенному выше рецепту, без сахара, без лимона и каких-либо других раздражающих добавок, всем этим требованиям соответствует. При остром панкреатите допускается употребление жидкости в объеме 1,5-2 л в сутки, половину из этого количества может составлять чай.
При хроническом панкреатите в фазе ремиссии чай можно пить чуть более крепкой заварки, но опять же не горячим, без химических и кислотосодержащих добавок. Вместо сахара можно добавлять сухую стевию, ксилит или сорбит. В качестве добавок разрешаются мед и молоко. В фазе обострения хронического панкреатита требования к чаю такие же, как и при остром воспалении. Суточный объем потребляемого при панкреатите чая может составлять до 1 л.
4
Вопрос-ответ
Что лучше Ессентуки или Нарзан?
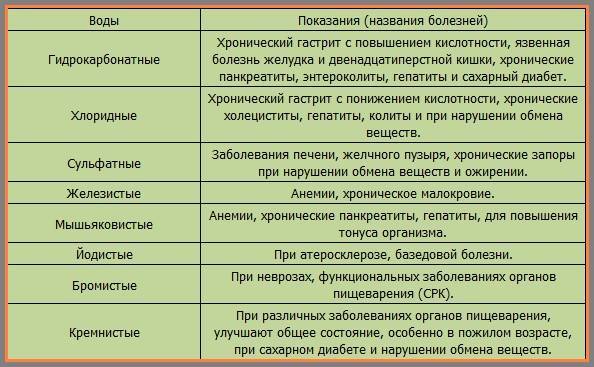
Нарзан чаще рекомендуется применять при проблемах в работе пищеварения. Это газированная вода невысокой минерализации – 2—3 г/л. и хорошо подойдёт людям, негативно относящимся к сильной солоноватости во вкусе напитка. Нарзан относится к столовой воде, в сравнении с напитком Ессентуки, имеет менее выраженный клинический эффект.
Что лучше Ессентуки или Боржоми?
Боржоми схож химическим составом с водой Ессентуки, но второй – содержит больший солевой объем. Оба вида относятся к минеральной гидрокарбонатно-натриевой жидкости.
Боржоми не рекомендуется употреблять каждый день по причине большого содержания фтора, который может привести к флюорозу. Первоначально болезнь поражает кости и зубы, в дальнейшем оказывает негативное воздействие на работу всего организма. В вопросе ценовой политики Ессентуки являются более дешёвым напитком.
Можно ли пить Ессентуки при беременности
Женщинам, вынашивающим ребёнка, рекомендуется пить этот напиток при наличии:
- проблем в работе желудочно-кишечного тракта;
- сбоев гормонального фона;
- заболеваний печени и почек;
- железодефицитной анемии;
- частых запоров, изжоге.
Компоненты напитка оказывают положительное воздействие при беременности:
- способствует улучшению состояния костной ткани;
- магний уменьшает риск возникновения судорог у беременной женщины;
- гидрокарбонат помогает избавиться от изжоги.
Напиток эффективно устраняет нежелательные симптомы токсикоза и способствует лучшему насыщению крови кислородом, что особенно важно при редких прогулках на свежем воздухе. Независимо от выбора воды, перед началом приёма нужно в обязательном порядке проконсультироваться у врача, поскольку плод может по-разному реагировать на этот напиток
Чаще всего, специалисты рекомендуют пить воду за 30 минут до еды по 150 мл 3 раза в день
Независимо от выбора воды, перед началом приёма нужно в обязательном порядке проконсультироваться у врача, поскольку плод может по-разному реагировать на этот напиток. Чаще всего, специалисты рекомендуют пить воду за 30 минут до еды по 150 мл 3 раза в день.
Желчегонные продукты питания и их важность
Различные продукты питания по-разному действуют на моторику желчного пузыря. Одни стимулируют его деятельность, употребление других может вызвать холестаз и привести к застою желчи. В результате нарушается работа всей пищеварительной системы.
Это может спровоцировать развитие таких опасных заболеваний, как авитаминоз, остеопороз, холецистит, печеночная недостаточность и др.
Желчегонные продукты питания продуктивно влияют на процессы выработки и выделения желчи, поэтому необходимо их обязательное присутствие в ежедневном рационе.

Желчь — это пищеварительный сок, который непрерывно вырабатывается в процессе холереза клетками печени, гепатоцитами.
По системе канальцев она собирается в желчном пузыре, накапливается, концентрируется, меняя свой состав, и хранится там между приемами пищи.
Во время активной пищеварительной фазы происходит холекинез — выброс зрелой пузырной желчи из пузыря в двенадцатиперстную кишку (ДПК). Часть молодой печеночной желчи поступает в пищеварительный тракт сразу из печени.
Когда из желудка частично переработанная пища попадает в ДПК, сюда же поступает желчь и сок поджелудочной железы. Желчь инактивирует пепсин — основной фермент желудочного сока, расщепляющий белки до простых пептидов и свободных аминокислот.
Пепсин опасен для ферментов поджелудочной железы. Поэтому его нейтрализация способствует смене желудочного переваривания на кишечное. Желчные кислоты эмульгируют жиры, увеличивая их площадь соприкосновения с пищеварительными ферментами.
Далее панкреатическая липаза начинает активно расщеплять жиры.
Помимо пищеварительной функции, желчь выполняет роль абсорбента, образуя водорастворимые комплексы витаминов А, D, Е, К и минералов (железа и кальция). Третья важная функция желчи — выделительная.
Желчь способствует выведению лецитина, билирубина, холестерина, бактериальных токсинов, лекарственных препаратов, тяжелых металлов и образовавшихся в процессе пищеварения солей желчных кислот.
Желчь также играет роль регулятора пищеварения: стимулирует образование и выделение новых порций желчи, усиливает моторную и секреторную деятельность тонкой кишки.
Механизм действия желчегонных продуктов

Чаще всего причиной застоя желчи является неправильное питание. Поэтому для профилактики и лечения данного заболевания рекомендуется соблюдение специальной диеты, которая включает в себя желчегонные продукты. Механизм их действия основан на стимуляции сокращения желчного пузыря. Усиление его моторики улучшает процесс оттока желчи и нормализует процесс ее выведения в ДПК, а затем в кишечник.
Утром, после сна, желчный пузырь наиболее расслаблен, отток секрета из него замедлен и наблюдается сильный застой желчи. Заставить его активнее сокращаться, чтобы улучшить отток, помогает правильный желчегонный завтрак.
Как распознать проблемы с печенью?

Питание должно быть сбалансированным
Печень – неутомимая труженица; она отвечает за вывод из организма ядовитых и токсических компонентов. Защитный барьер организма может дать сбой при определенных обстоятельствах:
- Если человек ест копченые и жареные продукты и они составляют львиную долю его рациона;
- В случае частого употребления спиртного;
- Неоправданное и частое лечение антибиотиками также является сильным ударом по защитным силам организма.
Не обязательно болезнь проявится в короткий срок: многие пациенты долгое время не жаловались на проблемы с печенью, иногда отмечая неприятные ощущения в правом подреберье и появлявшуюся на лице пигментацию. Провоцировать сбои в работе печени могут инфекции, частые стрессы и переохлаждение.
Если человек следит за своим самочувствием, многие неполадки в организме можно заметить на ранних стадиях. Как проявляются нарушения в работе печени:
- Человека мучает тошнота, изжога.
- Пациент замечает ощущение горечи во рту.
- Окружающие замечают изменение цвета кожи (она становится желтоватой);
- Изменяется цвет экскрементов;
- Начинаются боли в области печени.
Когда страдает печень, у человека диагностируют гепатит (воспалительные процессы в указанном органе), цирроз (при таком заболевании функциональная ткань печени меняется на фиброзную соединительную).
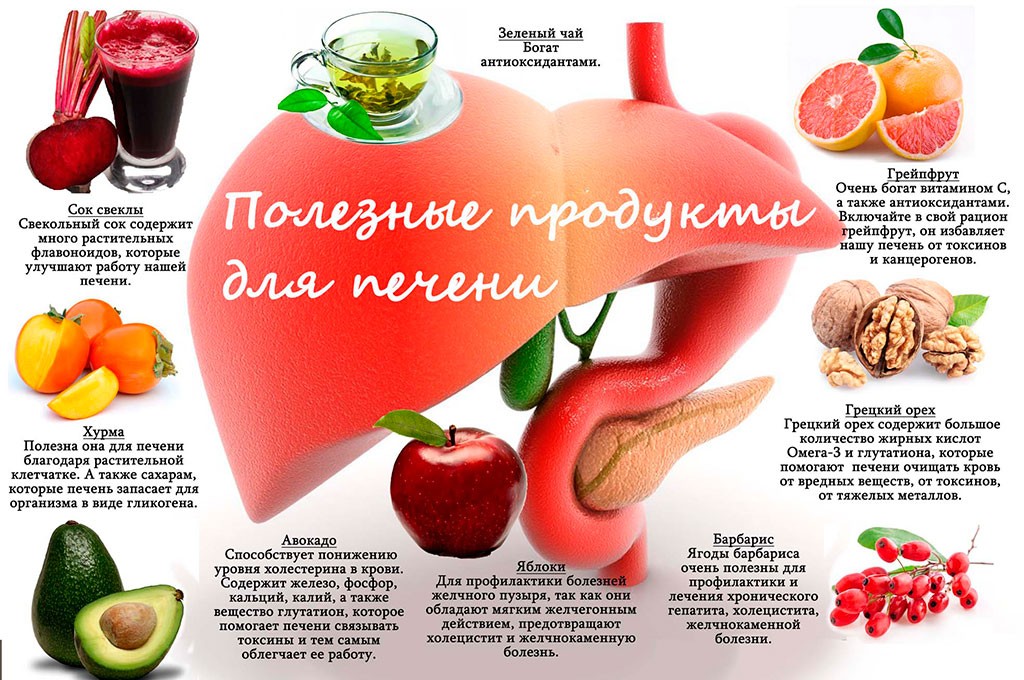
В народной медицине многие проблемы с печенью сглаживает применение гепатопротекторов . Особенно ценится расторопша; эта трава обладает свойством восстанавливать клетки печени. Перед тем, как заняться фитолечением , больной должен пройти полное обследование у гастроэнтеролога, гепатолога – этот специалист владеет современными методиками лечения печени.
Игнорировать первые проявления болезни не стоит: часто в запущенных случаях диагностируется рак печени, с которым сложно бороться. Пациентам назначаются биохимические, иммунологические, общеклинические исследования. Информативен метод МРТ брюшных органов. В зависимости от результатов обследования и самочувствия пациента выбирается тактика лечения.
Часто больные жалуются на отсутствие аппетита, поэтому все продукты должны быть легкоусвояемыми и полезными. Принципы формирования ежедневного питания человека, имеющего проблемы с печенью:
- Львиную долю в рационе занимает легкоусвояемый белок (растительные и животные вариации должны быть представлены равными пропорциями, всего можно съедать до 150 гр. в день).
- Количество углеводистых продуктов – не более 450 гр. (при наличии лишнего веса показатель корректируется).
- Количество жирной пищи определяется в индивидуальном порядке; растительные жиры должны обязательно присутствовать на столе (они улучшают отток желчи).
- Оптимальные способы подачи пищи: приветствуются вареные блюда, не принесут вреда блюда на пару. Их можно перетирать и мельчить.
Для пациентов должно быть организовано дробное питание, они должны получать богатые клетчаткой продукты.
Какими блюдами можно разнообразить диету под №5

Правильное питание: вкусно и полезно
На этом перечень блюд, приготовление которых не выходит за рамки указанной диеты, не заканчивается. Дар экспериментаторства помогает разнообразить меню больного и учесть его пищевые пристрастия, сформировавшиеся до болезни. Какие блюда разнообразят не только повседневное меню, но и станут достойными гостями на праздничном столе?
Суп из гречки
Любой человек, столкнувшийся с проблемами с печенью, должен знать, что для него гречка – полезный продукт. Гречневый суп, сваренный на молоке, имеет необычный вкус. Сначала крупу варят на воде, потом добавляют молоко и заправляют блюдо сливочным маслом.
Морской окунь
Тяжело приходится людям с панкреатитом и гепатитом: им нельзя жареную копченую рыбу. Аппетитный гриль также под запретом. Можно готовить нежирную рыбу. Очень вкусные и аппетитные блюда получаются из окуня. Нужно подготовить рыбу: почистить, промыть. Отварить до готовности. На гарнир к отварной рыбе подходит рис. Измельченная петрушка и тертая морковь украсят блюдо.
Салат из моркови
Всем, кто столкнулся с проблемами ЖКТ , нужно включать в рацион больше овощей. Как сделать из обычной моркови вкусный салат? Добавить в салат изюм, лимонный сок и мед. Такое блюдо очень понравится детям.
Торт из бананов
Диета №5 имеет много ограничений, в том числе нужно отказаться от сдобной выпечки, так любимой многими. Но находчивые пациенты гастроэнтеролога всегда найдут, как порадовать себя. Можно приготовить торт и не нарушить рекомендации врача.
Нужно подготовить 2 пачки желатина (залить водой). Смешать желатиновую смесь с 500 мл. йогурта. Подготовить форму. На нее уложить галетное печенье, смазать йогуртно-желатиновой смесью, добавить слой из бананов, опять залить указанной смесью. Торт помещается в холодильник. Диетическое лакомство готово.
Диета в стационаре
Продолжительность пребывания в стационаре во многом определяется технологией выполнения холецистэктомии. Золотым стандартом в лечении холецистита является лапароскопическая холецистэктомия. Этот вид операции выгодно отличает минимальное травмирование и укороченное пребывание в стационаре (обычно 1-3 дня). После лапароскопии восстановление пациента происходит сравнительно быстро и безболезненно, а диета как в стационаре, так и в последующие недели является менее консервативной.

К сожалению, лапароскопическая холецистэктомия не всегда может быть проведена из-за особенностей течения заболевания и индивидуальных особенностей анатомического строения желчного пузыря и протоков. По этой причине врач вынужден прибегать к открытой (лапаротомической) холецистэктомии. В зависимости от степени инвазивности операции сроки пребывания в стационаре могут увеличиваться (5-10 суток и более). Повышенная инвазивность этого подхода к удалению желчного пузыря приводит к более значительным ограничениям в режиме питания в первые недели после операции.
После лапароскопической холецистэктомии пациент проводит 2 часа в отделении интенсивной терапии, восстанавливаюсь после наркоза. Затем его переводят в условия палаты, где проводится надлежащая послеоперационная терапия. Первые 5 часов пациенту запрещено подниматься с кровати и пить. Начиная с утра следующего дня разрешено пить простую воду маленькими порциями (до 2 глотков каждые 15 минут). Вставать можно примерно через 5 часов после операции. Это допустимо делать только при отсутствии слабости и головокружения. Первые попытки подъема необходимо предпринимать только в присутствии медсестры.
Начиная со следующего дня пациенту можно перемещаться по палате и начать принимать пищу. Допустимо употребление только жидкой пищи (овсянка, кефир, диетический суп)
Постепенно пациент возвращается к обычному режиму приема жидкости — это важно для разбавления желчи. Первую неделю после операции важно полностью исключить употребление следующих продуктов и напитков:
- крепкий чай
- кофе
- алкоголь
- сладкие напитки
- сладости
- шоколад
- жареные блюда
- жирная пища
- копченое, острое, соленое, маринованное.
В питании пациента в стационаре присутствуют разнообразные маложирные кисломолочные продукты: йогурт, творог, кефир, простокваша. Также в рацион постепенно вводятся гречневая и овсяная каша на воде, пюре из картофеля, перетертая вареная нежирная говядина, измельченное белое мясо курицы, морковное суфле, блюда из свеклы, постные супы, бананы и запеченные яблоки.
Эффективная диета 5

Некоторые продукты придется исключить навсегда!
Для чего назначается диета? Меры по корректировке рациона позволяют:
- Активизировать желчеотток ;
- Помочь работе желчных каналов;
- Снизить нагрузку на больной орган.
Кому показана Диета №5:
- Пациентам, перенесшим острую стадию холецистита или гепатита.
- Людям, проходящим реабилитацию после диагностирования цирроза.
- Больным, имеющим хронические гепатиты и холециститы и стремящимся наладить работу печени
- Пациентам, имеющим нарушения в работе поджелудочной железы и проблемы с желчным пузырем.
Продукт: можно-нельзя включать в рацион
- Мясо/птица. Способ обработки: варка и запекание. Можно нежирное мясо кролика, курицы, индейки (с птицы снимается кожица). Разрешается употребление говядины и барана. Жирные сорта; мясо гуся, утки, субпродукты, полуфабрикаты
- Рыба. Способ обработки: варение или приготовление рыбы на пару. При одобрении доктора можно разнообразить рацион запеченными в фольге блюдами. Разрешается нежирная морская и речная рыба. Исключается: копченая продукция, соленая рыба, икра, консервированная продукция.
- Яйца. Нельзя съедать больше 1 желтка в день. Разрешается омлет из белков и яйца всмятку. Вредна яичница и варка вкрутую.
- Салаты. Можно использовать для их приготовления свежие, вареные овощи, морепродукты, вареную рыбу и мясо. Следует отказаться от острой заправки и использования пряностей.
- Первые блюда. Можно готовить овощные, вегетарианские, супы-пюре, молочные блюда. На период лечения нельзя употреблять окрошку, зеленый борщ. Стоит отказаться от супов на мясных бульонах.
- Крупы. Твердые сорта макарон, гречка, овсянка. Людям с болезнями печени стоит отказаться от круп с зажаркой.
- Хлеб. Сухарики, мучная продукция грубого помола. Жареные пирожки, сдоба.
- Молочная продукция. Обезжиренные продукты и молоко, кефир, йогурт, неострый сыр с малым процентом жирности. Молочка с жирностью более 6%
- Сладкое. Побаловать себя можно желе, компотом, ягодными десертами, творожными лакомствами, стоит отказаться от большого количества меда и сахара в рационе. Соблюдение основ диеты исключает возможность употребления шоколада, тортов, пирогов, блинов, десертов и мороженого.
- Овощи, фрукты. Сырые и вареные овощи, петрушка, укроп, сухофрукты. Исключаются: щавель, чеснок, редис, помидор, редька, грибы, бобовые, шпинат, маринованные продукты.
- Соусы. Можно готовить соусы с корицей, ванилью, нежирной сметаной и молоком. Горчица, перец, хрен
- Напитки. Полезны травяные, черные, зеленые чаи, фруктовые и овощные соки. Не стоит нагружать больные органы газировкой, какао, кофе.
- Жир. Сливочное масло должно вводиться в рацион ограниченно. На растительные масла нет запретов. Стоит отказаться от употребления сала и приготовления блюд на смальце .
Уже говорилось о том, что в период обострения стоит отказаться от жареных продуктов. Пользу организму принесут вареные, парные блюда. При наличии желчекаменных проблем стоит отказаться от сладких продуктов, готовить блюда в пароварке или употреблять преимущественно отварную продукцию.
В качестве исключений в праздничные дни можно воспользоваться духовкой и запечь мясо/рыбу в фольге. Температура пищи также важна: все блюда должны иметь температурный режим 15-60 градусов.
Симптомы проблем с печенью
Заподозрить развитие заболеваний печени можно по появлению таких симптомов:
- необъяснимая слабость, утомляемость, заторможенность;
- чувство тяжести, дискомфорта, боли в правом подреберье;
- кожный зуд;
- горечь, неприятный привкус во рту, ухудшение аппетита;
- пожелтение кожи, склер, видимых слизистых оболочек;
- обесцвечивание кала, потемнение мочи, высыпания на коже;
- появление сосудистых «звездочек» (телеангиэктазии) на теле — расширенных поверхностных сосудов в виде паутинки;
- тошнота, рвота с алой кровью из варикозно расширенных вен пищевода, вздутие живота, увеличение живота в объеме при худых конечностях — признак появления свободной жидкости в брюшной полости (асцит);
- резкая потеря массы тела;
- стойкое покраснение ладоней (пальмарная эритема);
- любые виды нарушения стула — диарея, запор, их чередование;
- быстрое появление синяков даже от незначительных повреждений.
Выводы
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Витамины для печени – важнейшие нутриенты для поддержания здоровья гепатобилиарной системы. Данные вещества ускоряют восстановление клеточных мембран гепатоцитов, улучшают метаболические процессы в железе, повышают скорость ферментативных реакций, усиливают секрецию желчи, защищают клетки от окислительного стресса.
Главные витамины для печени – B1, B2, B4, B6, B8, A, C, E, K, N.
На функциональные расстройства пищеварительной железы «указывают» следующие симптомы: отрыжка после еды, горечь во рту, аллергические реакции, высыпания на коже, тёмные круги под глазами, депрессии.
Для улучшения работы пищеварительной железы хотя бы 1 раз в год (весной) пропивают мультикомпонентные комплексы («Гепатрин», «Гепатон-2», «Гепароз форте», «Оптимизатор печени»).
Приятным «бонусом» потребления таких добавок станет гладкая однотонная кожа, свежее дыхание и хорошее настроение!
- Источники
- Мэри Ден Идз. – Витамины и минеральные вещества: Полный медицинский справочник / Мэри Ден Идз. – М.: Комплект, 2015. – 504 c.
- Морозкина Т. С. – Витамины: Краткое руководство для врачей и студентов / Морозкина Т. С., Мойсеёнок А. Г. – Мн.: ООО «Асар», 2002. – 112 с.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Извозчикова Нина Владиславовна
Специальность: инфекционист, гастроэнтеролог, пульмонолог.
Общий стаж: 35 лет.
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист.
Другие статьи автора
Будем признательны, если воспользуетесь кнопочками: