Резистентность к лептину

У людей с ожирением высокий уровень лептина () По логике, мозг должен знать, что энергии запасено в организме более чем достаточно, но иногда чувствительность мозга к лептину нарушена. Это состояние называется лептин-резистентностью и в настоящее время считается основной биологической причиной ожирения ().
Когда мозга теряет чувствительность к лептину, нарушается управление энергетическим балансом. Жировых запасов в теле много, лептина производится тоже много, но мозг его не видит. Лептин-резистентность – это когда ваше тело думает, что вы голодаете (хотя это не так) и настраивает пищевое поведение и обмен веществ соответственно (11, , , ):
- Человек может чувствовать голод постоянно, еда не насыщает, из-за чего он ест намного больше нормы.
- Снижается активность, уменьшаются траты калорий в состоянии покоя, снижается обмен веществ.
Человек ест слишком много, двигается мало, становится вялым, обмен веществ его и активность щитовидной железы снижены, лишний вес вплоть до ожирения — результат.

Это замкнутый круг:
- Он ест больше и накапливает больше жира.
- Больше жира в организме означает, что выделяется больше лептина.
- Высокий уровень лептина заставляет мозг снижать чувствительность своих рецепторов к нему.
- Мозг перестает воспринимать лептин и думает, что пришел голод и заставляет есть больше и тратить меньше.
- Человек ест больше, тратит меньше и накапливаете еще больше жира.
- Лептина еще больше. И так далее.
Названия и описания липолитических препаратов
В таблице представлены только сертифицированные препараты, разрешенные к применению на территории РФ.
| Название препарата | Характеристика |
«Акваликс» (Aqualyx) | Препарат известен тем, что сегодня он единственный устраняет жир, не повреждая мышцы и верхние слои кожи. Подходит для коррекции любых зон, устраняет липомы, гинекомастию, «горб буйвола». Результат – уменьшение жировых отложений на 25-35%, эффект нарастает в течение 3 недель, курс процедур – от 2 до 5 с перерывом 3-4 недели. Если вести здоровый образ жизни, результат сохраняется пожизненно без дополнительной коррекции. «Акваликс» официально зарегистрирован «Росздравом» и имеет европейский сертификат качества СЕ. Он прошел 7-летние клинические тесты, показавшие отсутствие интоксикации от его применения. |
«Ревитал Целлюформ» | Комплексный препарат, имеющий в составе компоненты для мезотерапии: аминокислоты, вытяжка арники, антиоксиданты, витамины и др. Курс состоит из 5-6 процедур с перерывом в 7 дней. Чтобы закрепить результат, рекомендуется дважды в год повторять курс. Этим препаратом делают не только липолиз, но и мезотерапию. |
«Дермахил ЛЛ» (Dermaheal LL) | В составе присутствуют фосфатидилхолин, который растворяет жир, стоматомедин – активный пептид, самый важный посредник в работе гормона роста, стимулирующий кровоток и активизирующей распад жира, карнитин – он выводит продукты распада жировых клеток из организма. Также «Дермахил» содержит гиалуроновую кислоту и аминокислоты – они хорошо воздействуют на кожу, увлажняют, придают красивый внешний вид, омолаживают. Другие полезные вещества в составе – комплекс витаминов. Препарат эффективен при целлюлите любой степени выраженности. |
«Триада» | Имеет в составе три фермента, которые активно действуют на проблемные области. Липаза устраняет жировые прослойки, гиалуронидаза убирает целлюлит и выводит лишнюю воду, коллагеназа стимулирует выработку коллагена. Также эти ферменты регулируют большое количество процессов – минеральный обмен, состояние кожи и ее pH, обмен микроэлементов и др. Курс должен состоять минимум из двух процедур. В результате устраняется целлюлит, в том числе застарелый, убирается «апельсиновая корка», обеспечивается хороший дренаж, улучшается общее состояние кожи и нормализуются обменные процессы на уровне кожи и гиподермы. |
«Дермастабилон» | Состоит из разрушающих жировые клетки солей желчной кислоты и фосфатидилхолина, который превращает жир в гелевую субстанцию. Выраженный эффект заметен после 10 процедур, которые нужно делать раз в 8-10 дней. Уколы делают на глубину 1 см. |
Причины ожирения
Ожирение может быть обусловлено заболеваниями эндокринной системы или органов пищеварения. Однако основная причина состоит в том, что человек получает с пищей большее количество энергии, чем расходует его организм.
Факторы, способствующие ожирению:
- нарушение пищевого поведения (привычка много есть);
- стрессы (человеку свойственно «заедать» стресс, компенсируя негатив положительными эмоциями, возникающими при употреблении вкусной пищи);
- бессонница (бодрствуя ночью, человек склонен организовать себе внеочередную трапезу, повышая суточное потребление калорий);
- малоподвижный образ жизни;
- отказ от курения (привычная сигарета заменяется сладким, орехами, семечками и т.п.);
- семейная традиция;
- алкоголизм;
- приём некоторых медицинских препаратов;
- беременность и роды.
Последствия ожирения
К заболеваниям, ассоциированным с ожирением, и состояниям, при которых ожирение усугубляет риск развития осложнений, относят:
Сердечно-сосудистые заболевания.
Увеличение массы тела на 1 килограмм повышает риск развития сердечно-сосудистых заболеваний на 3,1%. Налипание холестерина на стенки артерий вызывает образование жировых бляшек, сужающих просвет сосудов. Когда орган полностью забился атеросклеротическими бляшками, прекращает поступать кровь, и орган попросту отмирает. По такому механизму развивается мозговой инсульт и инфаркт миокарда. Если же атеросклероз поражает коронарные сосуды, то развивается ишемическая болезнь сердца.
Заболевания желчного пузыря.
Ожирение является фактором риска для развития неалкогольной жировой болезни желчного пузыря (холецеостостеатоза, стеатохолецистита).
Респираторные заболевания.
Ожирение затрудняет функционирование дыхательной системы, а также приводит к симптомам апноэ сна. Также развивается и гиповентиляционный синдром – недостаточная (неполная) вентиляция легкого или его доли. Возникает в результате нарушения проходимости дыхательных путей.
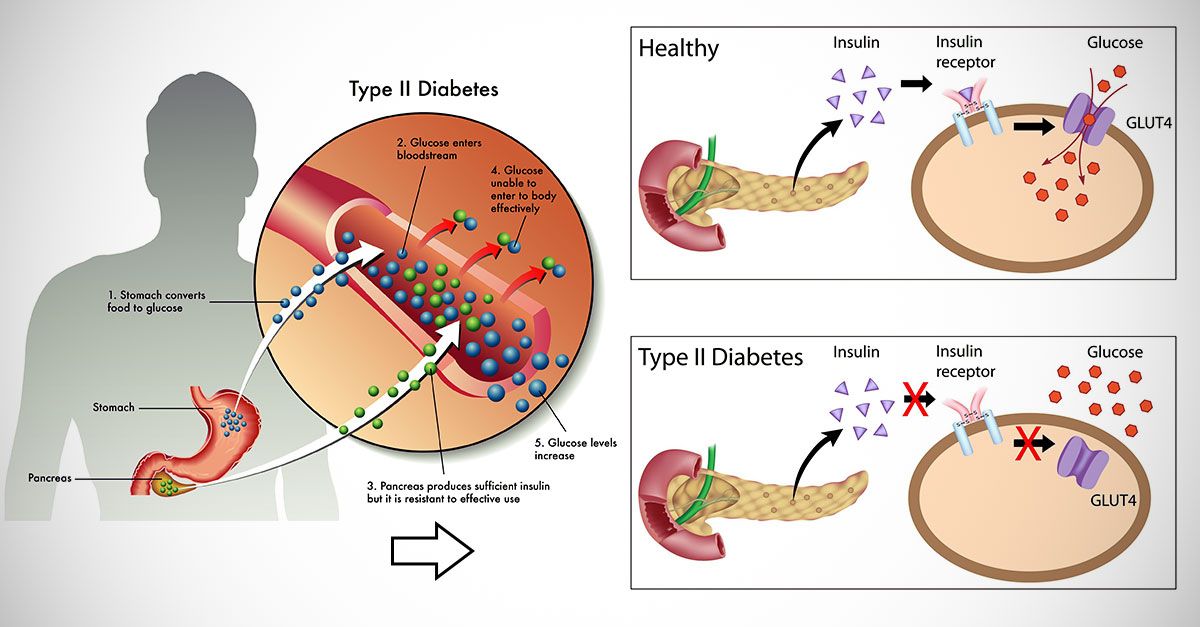
Сахарный диабет.
Ожирение является основным фактором развития диабета второго типа. Эффективность инсулина в этом случае крайне низка, так как он не справляется с переработкой поступающих в организм жиров. Согласно результатам диагностики населения ВОЗ, сахарный диабет у полных людей развивается в 7 раз чаще, чем у лиц с нормальным весом.
Гормональные нарушения.
У женщин отмечается нарушение менструального цикла, заболевания щитовидной железы, синдром поликистозных яичников, проблемы с зачатием, уменьшение гормона прогестерона. Мужчины с избыточным весом сталкиваются с эректильной дисфункцией, снижением уровня тестостерона и бесплодием.
Заболевания печени.
Ожирению сопутствует повышение уровня “плохого” холестерина, образование холестериновых бляшек, цирроз печени.
Заболевания опорно-двигательного аппарата.
Суставы и позвоночник при наличии лишнего веса испытывают на себе колоссальную нагрузку. Появляются сильные боли, которые затрудняют движение. Если запустить процесс ожирения, то это приведет к деформированию и разрушению суставов, развитию подагры и артрита.
Онкологические заболевания.
В 2014 году Международное Агентство по изучению рака (МАИР) показало, что около полумиллиона новых случаев рака ежегодно могут быть вызваны избыточным весом. Многие исследования описывают существование устойчивой связи между ожирением и повышенным риском развития рака. На данный момент обнаружена связь 13 видов рака, ассоциированных с ожирением: менингиома, рак пищевода, щитовидной железы, миелома, рак печени, поджелудочной железы, желудка, кишечника, почек, молочной железы, матки, яичников, эндометрия.
Также к последствиям ожирения относятся проблемы с социальной жизнью и психикой.

Разрешенные продукты
Диета при повышенном инсулине в крови предусматривает употребление:
- Нежирного мяса и курицы (без шкуры). Их нужно варить или запекать, не применяя жиров.
- Рыбы диетических сортов (хек, минтай, судак, треска, щука навага). Рыба переваривается намного легче, чем мясо животных и птиц, богата белком и аминокислотами. В судаке больше белка, чем в курятине. Рыба богата фосфором, йодом, магнием, калием, витаминами А, Е, D. В жирных сортах рыбы высокое содержание жирных кислот (омега-3, омега-6). Семга и тунец обладают высокой пищевой ценностью и их также нужно включать в рацион, употребляя в отварном или запеченном виде.
- Ржаного хлеба, цельно зерновых хлебцев, хлебцев с отрубями.
- Круп, количество которых ограничивается при ожирении. Это может быть пшенная, перловая, ячневая, но предпочтение отдается гречневой и овсяной.
- Бобовых — чечевица, бобы, горох, фасоль — источники белка и клетчатки, полезных веществ (минералы, фитоэстрогены, омега-3 жирные кислоты, витамины) и содержат немного жиров.
- Употреблять их можно несколько раз в неделю небольшими порциями. Обед — самое подходящее время для их употребления. Бобовые сочетаются с любыми овощами.
- Первых блюд, которые готовят на овощном или вторичном мясном бульоне. Стоит отдать предпочтение овощным супам или грибному, поскольку они менее калорийные. Картофель в супах допускается в небольшом количестве.
- Овощей с невысоким содержанием углеводов (листовой салат, кабачки, баклажаны, огурцы, тыква, патиссоны, капуста редька, сырая морковь, редис). Овощи и зелень нужно употреблять каждый день в количестве 400-500 г. Сельдерей и морковь богаты каротиноидами. В зеленых овощах (горох, шпинат, брокколи, перец, брюссельская капуста, артишоки, лук-порей, кабачки, капуста пекинская, зеленые бобы, спаржа, сельдерей) и фруктах (киви, зеленые груши, яблоки) содержатся лютеины и индолы, которые обладают «противоокислительными» свойствами. Синие овощи и фрукты содержат антоцианы, которые являются антиоксидантами. Чеснок снижает уровень «плохого» холестерина. Все овощи употребляют в тушеном или сыром виде. Картофель рекомендован в ограниченном количестве.
- Морской капусты — низкокалорийного продукта, источника йода, витаминов и полезной клетчатки, которые необходимы при нарушенном обмене липидов.
- Нежирных кисломолочных продуктов, молока и полужирного творога. Их употребляют в натуральном виде и в составе блюд. Сметана допускается пониженной жирности и только как добавка в блюда, в малых количествах можно употреблять маложирный 30% сыр.
- Несладких ягод в свежем виде, в компотах, желе и муссах. Из фруктов отдается предпочтение цитрусовым и авокадо, который богат манногептулозой, способствующей снижению сахара в крови. Высокое содержание белка, калия, меди и витаминов группы В делает его незаменимым для питания больных с этой патологией. Нейтральный вкус позволяет его добавлять в любые овощные салаты, он хорошо сочетается с оливковым маслом.
- Различных растительных масел в натуральном виде (2 сл. л в день в составе блюд). Особую ценность представляют: кедровое; тыквенное, облепиховое, авокадо, масло грецкого ореха; кукурузное, льняное, оливковое, кунжутное масло, имеющие в своем составе правильное соотношение омега-3 и омега-6 жирных кислот.
- Употребление меда до 2 ч. л. в день.
- Яиц всмятку или омлета, приготовленного на воде.
- Грецких орехов в умеренном количестве, как источника клетчатки и альфа линоленовой кислоты.
- Магний, цинк, кобальт и железо благоприятно влияют на уровень сахара в крови, на кроветворение и предотвращают ожирение печени. Орехи богаты йодом, который необходим при нарушенном обмене липидов. Орехи с фруктами — полезный и удобный перекус.
- Кофе с молоком, зеленого чая, отвара шиповника, овощных и фруктовых соков, травяных чаев.
Инсулин и потребление отдельных макроэлементов
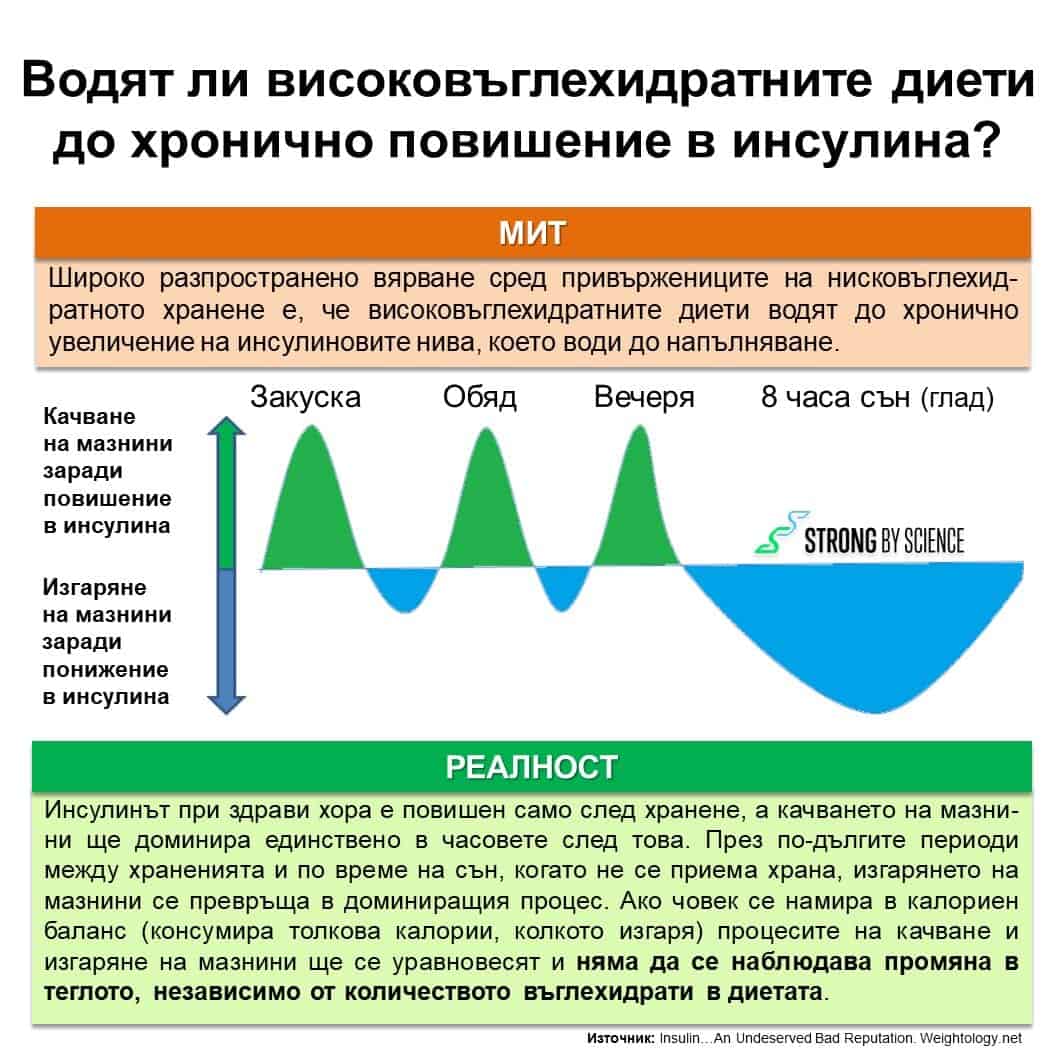
Изучая инсулиновую гипотезу, стоит обратить внимание на то, как человеческий организм реагирует на потребление пищи, богатой белками, жирами и углеводами, а точнее, как реагирует постпрандиальный инсулин на поступление определенных макроэлементов с пищей.
Инсулин и макроэлементы
По мнению подавляющего большинства сторонников низкоуглеводной диеты, инсулин вырабатывается в большем количестве островковыми клетками поджелудочной железы в ответ на потребление пищи, богатой сахаридами, и в гораздо меньшем количестве в ответ на потребление белковых продуктов. Также его секреция незначительна после употребления жирной пищи.
Делая обзор доступной в настоящее время профессиональной литературы, следует отметить, что со значительным увеличением сывороточного инсулина связан не только большой запас углеводов. Также в некоторых случаях может привести к более высокому выбросу инсулина по сравнению с сахаридами белок, что наблюдалось в многочисленных научных исследованиях, проведенных до настоящего времени.
Существуют убедительные данные, свидетельствующие о том, что белки усиливают секрецию инсулина, что, по-видимому, в наибольшей степени связано с инсулинотропным действием аминокислот. Таким образом, стимулируется высвобождение этого анаболического гормона.
По этой причине для людей, выбирающих силовые тренировки, главной целью которых является формирование тела и увеличение мышечной массы, запас углеводов сразу после выполнения упражнения гораздо менее важен, чем обеспечение организма полноценным белком.
Как следует из информации, представленной учеными к настоящему времени, многие очень важные аспекты в инсулиновой теории ожирения, несомненно, были пропущены, что не означает, что потребление углеводов и концентрация инсулина в сыворотке не имеют значения для регуляции содержания жира в организме. Дело скорее в том, что их роль сложнее, чем та, которую широко пропагандируют сторонники этой гипотезы.
Источники
- Фейнман Р.Д., Погозельский В.К., Аструп А. и др. Ограничение потребления углеводов как первый подход к лечению диабета: критический обзор и доказательная база. Питание. 2015; 31 (1): 1-13. doi: 10.1016 / j.nut.2014.06.011.
- Холл К.Д.: Обзор углеводно-инсулиновой модели ожирения. Евро. J. Clin. Nutr. 2017; 71 (3): 323–326. doi: 10.1038 / ejcn.2016.260.
- Холл К.Д., Бемис Т., Бричта Р. и др.: Ограничение жиров в рационе приводит к большей потере жира, чем ограничение углеводов у людей с ожирением. Cell Metab. 2015; 22 (3): 427–436. doi: 10.1016 / j.cmet.2015.07.021.
- Холл К.Д., Чен К.Ю., Го Дж. И др.: Расход энергии и изменения состава тела после кетогенной диеты у мужчин с избыточным весом и ожирением. Am. J. Clin. Nutr. 2016 104 (2): 324–333. Doi: 10,3945 / Ajcn 116,133561.
- Пал С., Эллис В.: Острое влияние четырехразового приема пищи на инсулин, глюкозу, аппетит и потребление энергии у худых мужчин. Br. J. Nutr. 2010; 104 (8): 1241-1248. doi: 10.1017 / S0007114510001911.
- Холт С.Х., Миллер Дж. К., Петоч П.: Индекс инсулина пищевых продуктов: потребность в инсулине, генерируемая порциями обычных продуктов питания 1000 кДж. Am. J. Clin. Nutr. 1997; 66 (5): 1264-1276. doi: 10.1093 / ajcn / 66.5.1264.
- Гринхафф П.Л., Карагунис Л.Г., Пирс Н. и др.: Влияние аминокислот и инсулина на передачу сигналов, убиквитин-лигазы и обмен белков в мышцах человека. Am. J. Physiol. Эндокринол. Metab. 2008; 295 (3): E595-604. doi: 10.1152 / ajpendo.90411.2008.
- Cianflone K., Vu H., Walsh M. и др.: Метаболическая реакция белка, стимулирующего ацилирование на пероральную жировую нагрузку. Дж. Липид. Местожительство 1989; 30 (11): 1727-1733.
О чем «расскажут» избытки и недостатки
Повышенный инсулин, то есть, увеличение его уровня в плазме (сыворотке) крови можно ожидать в случае некоторых патологических состояний:
- Инсулиномы – опухоли ткани островков Лангерганса, бесконтрольно и в больших количествах продуцирующей гипогликемический гормон. Данное новообразование дает довольно высокий уровень инсулина, а содержание глюкозы натощак при этом снижено. Для диагностики аденомы поджелудочной железы данного типа производят расчет соотношения инсулина и глюкозы (I/G) по формуле: количественное значение гормона в крови, мкЕд/мл : (содержание сахара, определенного утром на голодный желудок, ммоль/л – 1,70).
- Начальной стадии формирования инсулиннезависимого сахарного диабета, позже уровень инсулина начнет падать, а сахар будет расти.
- Ожирения. Между тем, здесь и в случае некоторых других болезней нужно различать причину и следствие: на первых этапах не ожирение является причиной повышенного инсулина, а наоборот, высокий уровень гормона повышает аппетит и способствует быстрой трансформации глюкозы, поступающей с пищей, в жир. Впрочем, все так взаимосвязано, что не всегда можно отчетливо проследить первопричину.
- Заболеваний печени.
- Акромегалии. У здоровых людей высокий уровень инсулина быстро снижает содержание глюкозы в крови, что в значительной степени стимулирует синтез соматотропина, у больных акромегалией повышение значений инсулина и последующая гипогликемия не вызывает особой реакции со стороны гормона роста. Эта особенность используется в качестве стимулирующей пробы при мониторинге гормонального баланса (внутривенная инъекция инсулина не вызывает особого повышения СТГ ни через час, ни через 2 часа после введения инсулина).
- Синдрома Иценко-Кушинга. Нарушение обмена углеводов при этой болезни обусловлено усиленной секрецией глюкокортикоидов, подавляющих процесс утилизации глюкозы, которая, невзирая на высокий уровень инсулина, остается в крови в высоких концентрациях.
- Инсулин повышен при мышечной дистрофии, которая стала результатом различных метаболических нарушений.
- Беременность, протекающая нормально, но с повышенным аппетитом.
- Наследственной непереносимости фруктозы и галактозы.
Следует заметить, хотя многие люди и так знают, что нет лечения от повышенного уровня инсулина, есть лечение конкретной болезни, при которой происходит подобный «раздрай» в гормональном статусе и нарушение различных метаболических процессов.
Снижение уровня инсулина наблюдается при сахарном диабете и 1, и 2 типа. Разница лишь в том, что при ИНЗСД дефицит гормона – относительный и вызван иными факторами, нежели абсолютный дефицит при ИЗСД. Кроме этого, к падению количественных значений гормона в крови приводят стрессовые ситуации, интенсивная физическая нагрузка или воздействие других неблагоприятных факторов.
Диетические способы уменьшения лептиновой резистетности
Рассмотрим несколько основных правил, позволяющих стабилизироваться концентрацию гормона в организме:
- питаться стоит небольшими порциями, избегая перееданий, последний прием пищи – за 3 часа до сна;
- основа рациона – овощи и фрукты, здоровая еда с минимальным количеством приправ и соли;
- оптимизировать поступление белка, соблюдая пропорцию: 2 грамма на килограмм веса;
- обязательно включить в рацион рыбу, поскольку она повышает восприимчивость мозга к лептину;
- опасайтесь трансжиров, поскольку они могут стать причиной сбоя.
Редко какой организм отличается высокой восприимчивостью к этому гормону. Нарушить баланс могут различные факторы, это происходит быстро, а вот на стабилизацию требуется гораздо больше времени.
Диагностика лептинорезистентности
Лептинорезистентность может быть вызвана рядом причин:
- генетические мутации;
- низкокалорийные диеты;
- ожирение;
- хроническое воспаление;
- сопутствующие заболевания.
Диагностировать ее можно при помощи анализов: сдается кровь
из вены натощак. Но как понять, что эти анализы нужно сдать? Существует
несколько признаков, внешних проявлений лептинорезистентности:
- проблемы со снижением веса;
- хроническая усталость и слабость независимо от
количества часов сна; - постоянное ощущение голода и тяга к углеводам;
- ожирение по типу спасательного круга;
- склонность к повышенному артериальному давлению;
- склонность к образованию тромбов;
- проблемы с зачатием.
Если вы наблюдаете эти симптомы у себя, то стоит обратиться
к врачу и сдать соответствующие анализы. Если сделать это на ранних стадиях,
есть все шансы справиться с лептинорезистентностью при помощи диеты и избежать возникновения
инсулинорезистентности.
Имеет ли диагноз резистентности к инсулину практическое значение
В связи с недостатками диагностики и низкой их значимостью в лечении ожирения, возникает вопрос, имеет ли смысл выполнять дополнительные действия для распознавания резистентности к инсулину?
Многие европейские руководства для практикующих врачей не поддерживают диагноз инсулинорезистентности, поставленный на основании одного теста и определяют это состояние на основе списка клинических симптомов, общим знаменателем которого может быть снижение чувствительности к инсулину.
При этом клиническая практика доказывает, что вместо поиска инсулинорезистентности лучше сосредоточиться на выявлении клинических симптомов и их лечении, включая методы, которые восстанавливают чувствительность к инсулину.
Лучшие инструменты исследования, чем измерение инсулина — сантиметр для измерения окружности талии, самоконтроль глюкозы, измерение сердечного ритма и артериального давления, и, прежде всего, прямое медицинское обследование у эндокринолога, выявляющее все факторы развития патологического состояния организма.
 Измерение окружности талии
Измерение окружности талии
 Измерение артериального давления
Измерение артериального давления
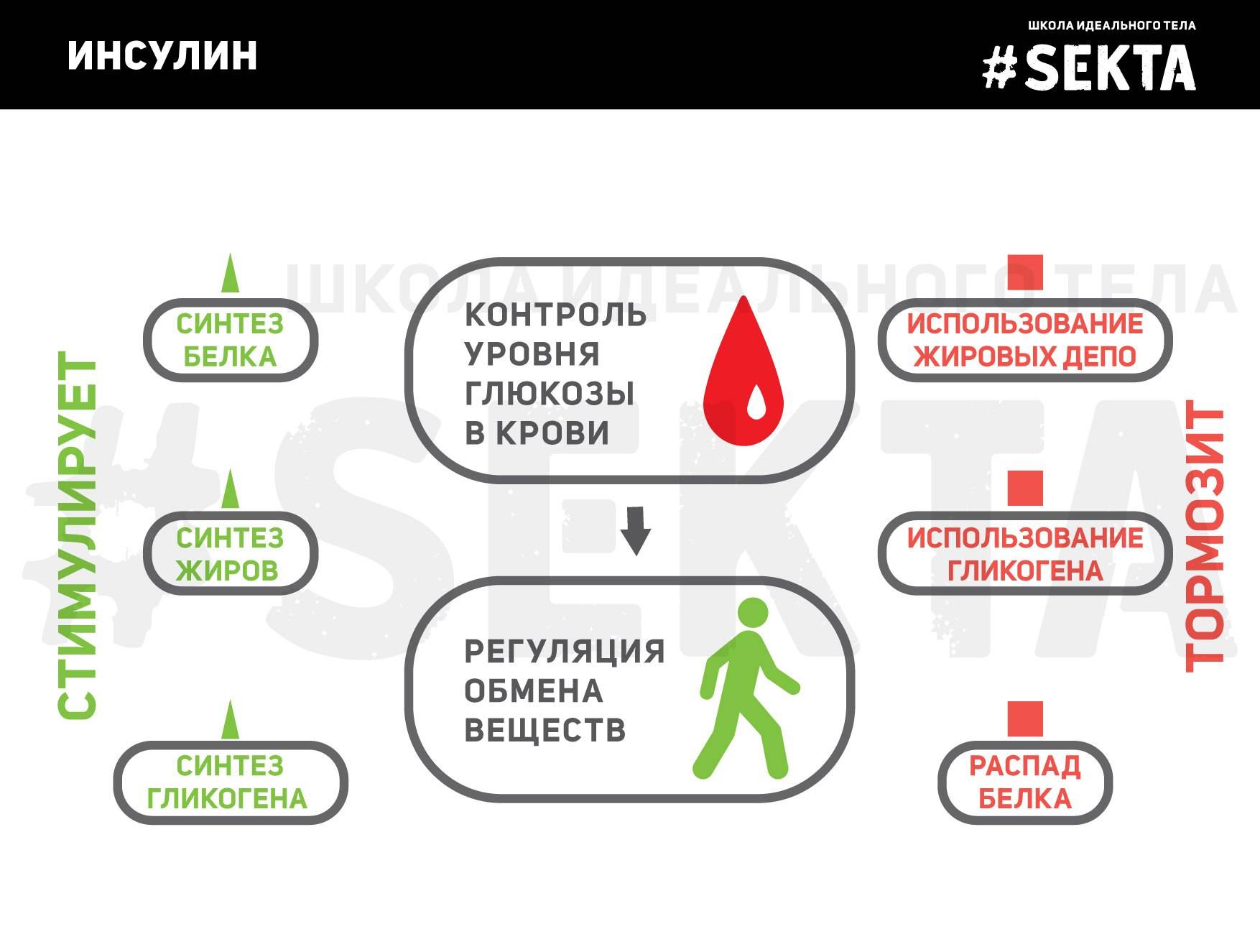
Секреция инсулина и ее нарушения
Для нормального течения обменных процессов важно, чтобы инсулин вырабатывался в нужном объеме. Минимальное количество этого гормона продуцируется всегда
Речь идет о базальной секреции инсулина. После еды и поступления глюкозы в кровь происходит активный выброс гормона — так называемый прандиальный пик. Это необходимо, чтобы глюкоза могла поступить в клетки органов и тканей.
При нормальной работе поджелудочной железы выработка инсулина после приема пищи происходит в две фазы. Быстрая фаза длится 1–3 минуты, медленная — до получаса.
Уровень инсулина в крови здоровых людей колеблется в широком диапазоне. Он зависит от возраста и физиологического состояния. У детей это значение составляет от 3 до 20 мкЕд/мл, у взрослых верхний порог достигает 25 мкЕд/мл.
У женщин во время беременности и после менопаузы происходят существенные изменения гормонального фона. Нормальные показатели инсулина в этом случае составляют от 6 до 27/36 мкЕд/мл.
Нарушением считается не только пониженная секреция гормона, но и повышенная. Существует несколько факторов, из-за которых поджелудочная железа не может вырабатывать инсулин в нужном количестве:
- СД первого типа. Патологический процесс обусловлен аутоиммунной реакцией. У людей с таким заболеванием ß-клетки островков Лангерганса разрушены и не могут покрыть потребность организма в гормоне.
- Панкреатит. Воспаление поджелудочной железы приводит к нарушению секреторной функции и нехватке инсулина из-за фиброза тканей. Сахарный диабет, который развивается при панкреатите, называют панкреатогенным или СД 3 типа.
- Травмы, операции на поджелудочной железе. Они вызывают повреждение островкового аппарата, который продуцирует инсулин.
- Злоупотребление быстрыми углеводами. Избыточное поступление глюкозы с пищей заставляет орган работать в усиленном режиме. Со временем это приводит к нарушению инсулинарной функции из-за износа поджелудочной железы.
- Интоксикация. Алкоголь, сильнодействующие лекарства, химические и природные яды, радиоактивные вещества повреждают клетки поджелудочной железы.
- Инсулинома. Опухоль β-клеток островков поджелудочной железы приводит к избыточной секреции инсулина.
Повышенное содержание гормона вызывает постоянную гипогликемию. Клетки органов и тканей не могут получать достаточное количество энергии из-за низкого уровня глюкозы.
Резистентность к лептину
У людей с ожирением высокий уровень лептина () По логике, мозг должен знать, что энергии запасено в организме более чем достаточно, но иногда чувствительность мозга к лептину нарушена. Это состояние называется лептин-резистентностью и в настоящее время считается основной биологической причиной ожирения ().
Когда мозга теряет чувствительность к лептину, нарушается управление энергетическим балансом. Жировых запасов в теле много, лептина производится тоже много, но мозг его не видит. Лептин-резистентность – это когда ваше тело думает, что вы голодаете (хотя это не так) и настраивает пищевое поведение и обмен веществ соответственно (11, , , ):
- Человек может чувствовать голод постоянно, еда не насыщает, из-за чего он ест намного больше нормы.
- Снижается активность, уменьшаются траты калорий в состоянии покоя, снижается обмен веществ.
Человек ест слишком много, двигается мало, становится вялым, обмен веществ его и активность щитовидной железы снижены, лишний вес вплоть до ожирения – результат.
Это замкнутый круг:
- Он ест больше и накапливает больше жира.
- Больше жира в организме означает, что выделяется больше лептина.
- Высокий уровень лептина заставляет мозг снижать чувствительность своих рецепторов к нему.
- Мозг перестает воспринимать лептин и думает, что пришел голод и заставляет есть больше и тратить меньше.
- Человек ест больше, тратит меньше и накапливаете еще больше жира.
- Лептина еще больше. И так далее.
Острый простатит
Современная медицина выделяет такие виды простатита у мужчин, как острый и хронический. Непосредственной причиной острого простатита является бактериальная микрофлора. Попадая из очага инфекции в простату, бактерии способствуют возникновению воспалительного процесса. Значительно ускоряют процесс предрасполагающие факторы: гормональные нарушения, застойные явления в органах малого таза.

Острым простатитом называют острое воспаление предстательной железы, вызванное проникновением инфекции
Медицинская классификация выделяет три формы простатита:
- катаральную. Отмечается воспаление отдельных протоков простаты;
- фолликулярную. Распространение патологического процесса на доли предстательной железы;
- паренхиматозную. Отсутствие лечения на начальных, легких стадиях приводит к распространению воспаления на обе доли железистого органа, вовлечению соединительной ткани. Абсцесс – наиболее тяжелая форма.
Диагностика острого простатита включает сбор анамнеза, ректальный пальцевой осмотр (пальпация), лабораторные анализы (кровь, моча).
По итогам проведения диагностики назначается комплексное лечение, включающее медикаментозную терапию (обязательно прием антибиотиков), соблюдение строгой диеты, отказ от курения, употребления алкогольных напитков.
ИНСУЛИНОРЕЗИСТЕНТНОСТЬ, ДИСЛИПИДЕМИЯ И СЕРДЕЧНО-СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ
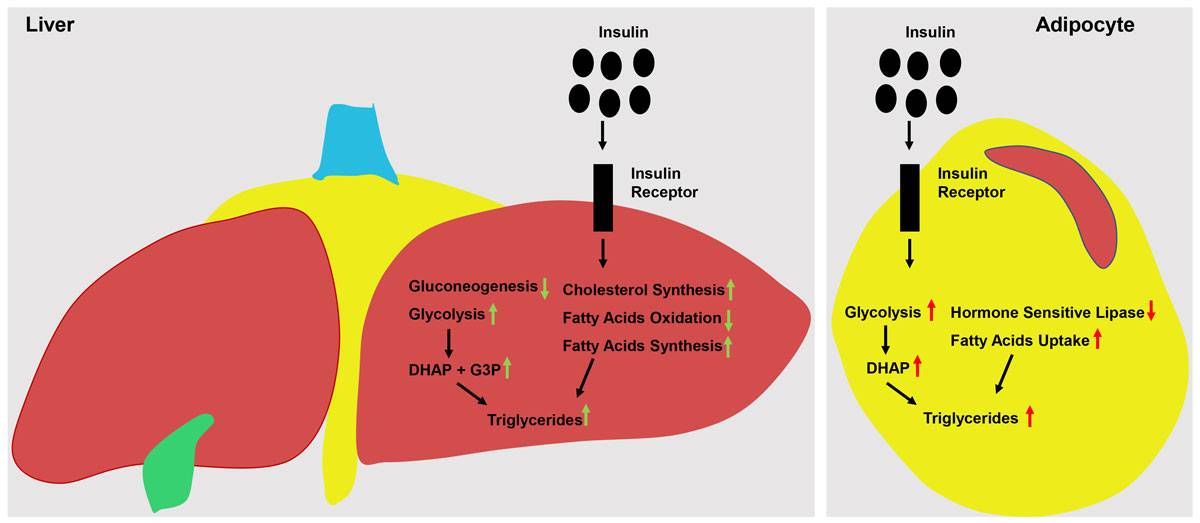
В настоящее время собрана широкая доказательная база близкой взаимосвязи ИР, гиперинсулинемии и артериальной гипертензии (АГ). По данным некоторых авторов, до 58% пациентов с АГ имеют ИР той или иной степени выраженности . Есть данные, что ИР является независимым фактором риска развития АГ и у людей с нормальной массой тела и может являться первым предиктором ее развития . При ожирении ИР усугубляет развитие воспалительной реакции, усиливает гиперактивацию симпатоадреналовой системы, ренин-ангиотензин-альдостероновой системы, способствует увеличению объема циркулирующей крови на фоне повышения реабсорбции ионов натрия в почечных канальцах, что приводит к возрастанию сердечного выброса и повышению общего периферического сопротивления сосудов . В условиях развивающейся дисфункции эндотелия на фоне ожирения гиперинсулинемия приводит к подавлению синтеза оксида азота (NO), простациклина и увеличению синтеза вазоконстрикторов.
Хроническое воспаление, снижение синтеза NO, вазоконстрикция, оксидативный стресс оказывают существенное влияние на развитие атеросклероза. Во многих работах продемонстрировано увеличение частоты и выраженности атеросклеротического поражения коронарных артерий на фоне ИР и гиперинсулинемии. Результаты исследований показывают, что ИР способствует развитию ишемической болезни сердца и осложнений, в частности, острого инфаркта миокарда, влияя на их исход . Известно, что дисбаланс секреции активных метаболитов жировой ткани существенно влияет на коагуляцию крови. Развившаяся ИР и гиперинсулинемия усугубляют эти нарушения, приводят к увеличению уровня фибриногена и повышению активности ингибитора тканевого активатора плазминогена-1 . Снижение фибринолитической активности способствует развитию тромбозов и формированию атеросклеротической бляшки, что значительно увеличивает сердечно-сосудистые риски у таких пациентов.
Снижение чувствительности миоцитов к инсулину захватывает все типы мышечной ткани, в том числе и кардиомиоциты. Прогрессирование ИР в миокарде усугубляет дисфункцию и изменение морфологии митохондрий при ожирении, приводит к снижению энергетического запаса в кардиомиоцитах, к увеличению риска развития дисфункции левого желудочка на фоне увеличения объема циркулирующей крови и хронической стимуляции симпатической нервной системы . Отмечено, что ИР усугубляет развитие дислипидемии при ожирении. При ИР возрастает уровень триглицеридов (ТГ), липопротеинов очень низкой плотности (ЛПОНП), снижается уровень липопротеинов высокой плотности (ЛПВП), умеренно повышается уровень липопротеинов низкой плотности (ЛПНП). Субстратом для избыточного образования ТГ являются СЖК, синтез которых увеличен при ожирении и ИР. Помимо избыточного синтеза СЖК на фоне избытка жировой ткани и ИР, эти изменения также связаны с нарушением регулирующих влияний инсулина на липидный обмен. В условиях ИР и гиперинсулинемии происходит изменение активности ферментов – липопротеинлипазы и печеночной триглицеридлипазы, приводящее к увеличению синтеза и секреции ЛПОНП и замедлению их удаления из кровотока. Кроме того, подавляется ингибирующее влияние инсулина на высвобождение ЛПОНП в печени, вследствие чего нарушается баланс между синтезом и элиминацией ЛПОНП. В свою очередь, дислипидемия усиливает инсулинорезистентность. Известно, что высокий уровень ЛПНП способствует снижению числа рецепторов к инсулину .
Возможные причины вреда фруктозы
Ниже перечислены несколько основных особенностей метаболизма фруктозы, которые могут делать ее опасной для здоровья:
- вещество может увеличивать уровень ферментов, участвующих в формировании триглицеридов – частиц жира, высокая концентрация которых – признанный фактор, увеличивающий риск развития сердечно-сосудистых патологий;
- фруктоза транспортируется в печень в достаточно больших количествах, которые значительно превышают концентрацию в других тканях;
- для метаболизма веществу не нужен инсулин (он не контролирует уровень фруктозы в крови). Поэтому даже при невосприимчивости к инсулину, которая характерна для диабета, фруктоза принимает активное участие в жирообразовании;
- фруктоза может препятствовать похудению, так как она подавляет процесс окисления жиров внутри клеток для получения энергии;
- вещество может стимулировать создание мочевой кислоты, способствующей образованию жира в печени;
- при метаболизме фруктозы образуются свободные радикалы, которые могут усиливать жирообразование в печени.

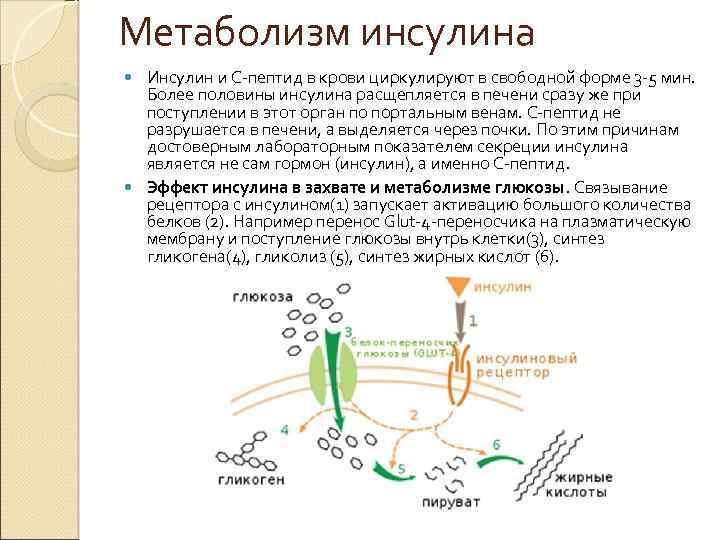
ГОРМОН ИНСУЛИН

Не вдаваясь в медицинскую терминологию, инсулин – это такой «плюшкин», который всё тащит в «дом», откладывая тем самым жирок, особенно на талии. Недаром его именуют «жиронакапливающим» и препятствующим к похудению.
Этот гормон выделяется не только в ответ на углеводы, но также на белки. Единственное, что не влияет на гормон инсулина – это чистый жир (сало без прослоек, топлёное масло), поэтому если очень хочется кушать и вы не можете заснуть от чувства голода, то без вреда можно съесть немного топлёного или кокосового масла.
Это не поднимает инсулин и стимулирует жиросжигание, так как чистый жир способствует переключению рычага на сжигание жиров.
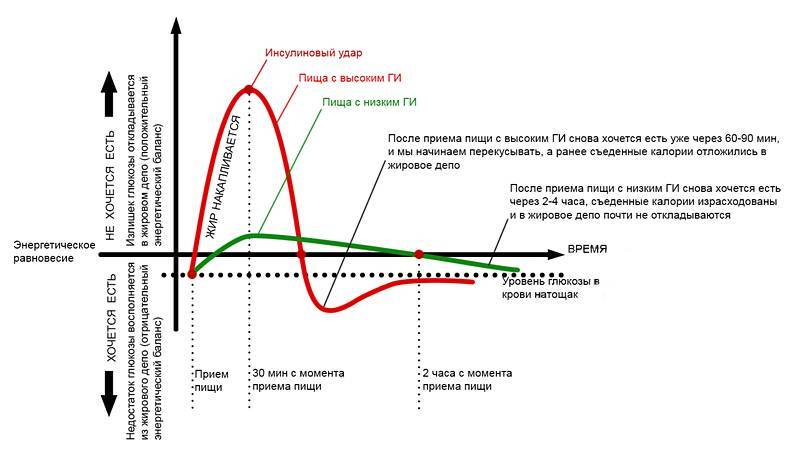
Все съедаемые продукты, в первую очередь углеводы, начинают в кишечнике расщепляться. Напомню, что бывают углеводы простые, которые состоят из сахаров, например, глюкоза, фруктоза, сахароза и сложные – сахара типа крахмалов, состоящие из целого ряда цепочек.
Дело в том, что ограничителя на скорость всасывания из кишечника в кровеносный сосуд не существует. А это означает, что все углеводы, поступающие в кишечник, всасываются практически сразу и чем быстрее, тем больше организм вынужден увеличивать уровень инсулина, для того чтобы в крови не произошло превышения глюкозы выше критических мер.
Таким образом, задача инсулина – распихивать поступившие углеводы.
Вопрос в том, куда именно их раскидывать.
Идеальная ситуация — на текущие потребности, например, после физической активности.
Понятно, что если вы не занимаетесь спортом, то объём сильно ограничен.
Запасы углеводов.
Углеводы хранятся в виде гликогена, которого много в печени и мышцах, приблизительно от 800 до 1200 ккал, т. е. почти половину суточной потребности можно загрузить углеводами.
Чем больше мышц, тем значительнее количество сохраняемых в них углеводов. Мышечный гликоген расходуется на работу мышц, а печёночный предназначен для деятельности мозга и всего остального организма.
Белая жировая ткань.
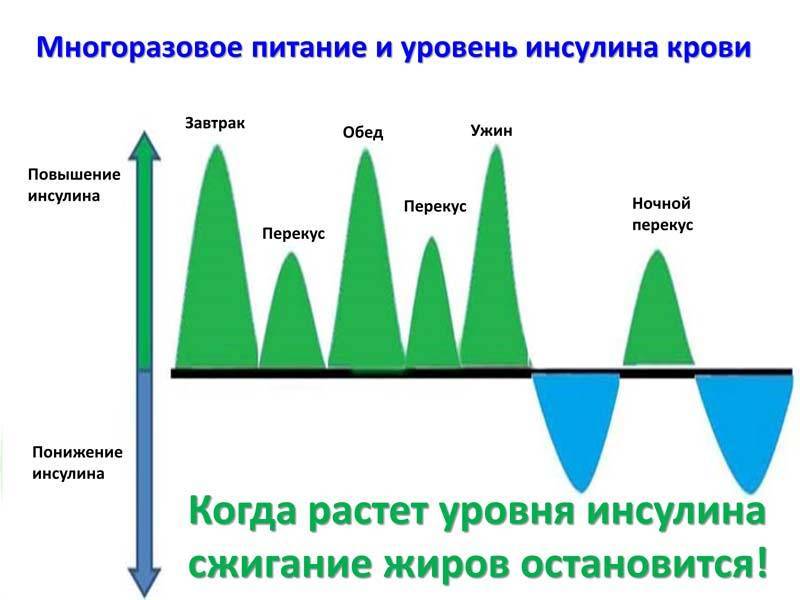
По официальной статистике ещё 70 лет назад средняя частота питания составляла 2,7 раза, т. е. 2-3 раза в день. Сейчас она выросла до шести раз, включая все мелкие перекусы. Это означает, что промежутки времени, отпущенные на жиросжигание практически перестали работать.
Если гормон инсулин уже выработался, то просто так исчезнуть он не может так как существует период полураспада. Поэтому независимо от того сколько раз вы перекусили, один, три или пять, инсулин упорно будет делать свою работу.
Период снижения инсулина до базового уровня составляет 40 минут.
Приведу маленький пример. Промежуток, отпущенный на жиросжигание, равен четырём часам и если через час вы перекусите печенькой, то сорок минут из этого времени уже выпадает. Далее, через часик захотелось полакомиться яблочком, это снова минус 40 минут, потом подвернулась вкусная конфетка – долой ещё сорок.
В итоге на жиросжигание, чисто физически, остаётся времени в два раза меньше положенного. Кроме этого, запускается механизм под названием «сахарные качели».
Это очень распространённая ситуация, когда периодически вы перекусываете конфеткой с чаем, особенно частенько это происходит на работе. Съедая сладость, уже через 10-15 минут, вы начинаете испытывать нестерпимое чувство голода и шнырять в холодильнике и шкафчиках в поиске любой еды.
Происходит это оттого, что организм «по умолчанию» воспринимает любой перекус как полноценную трапезу. Пока вы ничего не едите, уровень инсулина низкий, поэтому механизм работает на жиросжигание, забирая небольшую часть глюкозы. Как только съедается сладость, инсулин мгновенно взлетает вверх, но падать он будет постепенно в течение 40 минут.
Малюсенькая конфетка «сгорит» уже за 10 минут, а гормон инсулина, оставшийся в крови, продолжит снижать уровень сахара. Из кишечника сахар больше не поступает, так как от конфеты ничего не осталось, поэтому возникает чувство голода. «Сахарные качели» вредны тем, что сильно расшатывают нервную систему человека.
Если перетерпеть сорок минут, то чувство голода полностью исчезнет.
Выводы
Инсулинорезистентность (или преддиабет) – это опасное состояние, которое очень быстро может привести к развитию диабета. Поэтому к нему нужно относиться со всей серьёзностью, чтобы избежать или, по крайней мере, максимально отсрочить этот момент. Одним из важных элементов лечения инсулинорезистентности является похудение, так как именно гормональная активность жировой ткани является одной из причин этого состояния. Именно поэтому необходимо постараться полностью отказаться от сахара и сформировать свой рацион таким образом, чтобы максимально нормализовать нарушенные обменные процессы.