Что вызывает перепады настроения во время менопаузы?
Что вызывает перепады настроения у женщин, часто не определить. Это может быть особенностью характера, влияние обстоятельств и даже плохая погода. Однако женщины, у которых периодическая раздражительность связана с предменструальным синдромом (ПМС), могут быть уверены в связи между уровнем гормонов и эмоциями.
Доказано, что изменение уровня гормонов во время менструального цикла зависит от взаимодействия гипоталамуса и гипофиза — отделов мозга, взаимодействующих с репродуктивной системой женщины.
Связь между мозгом женщины и репродуктивными органами во время климакса может происходить по-разному. Хотя нет точного понимания того, как гормоны влияют на настроение, но существует несколько теорий, в том числе те, которые исследуют, как механизмы, улучшающие настроение в мозге, связаны с уровнями гормонов.
Например, у женщин, использующих пластыри с женскими гормонами — эстрогенами, вырабатывается больше серотониновых рецепторов, улучшающих настроение. Гормоны также могут влиять на уровень эндорфинов — химических веществ, связанных с «высоким уровнем радости». Ученые выдвигают гипотезу о том, что снижение уровня гормонов у женщины также может изменить ее общее самочувствие.
Две другие общие проблемы во время менопаузы — бессонница и ночная потливость — также связаны с переменой настроения. Ночная потливость может затруднить хороший сон. Поэтому неудивительно, что ухудшение сна может вызвать у человека капризность и раздражительность.
Исследование, проведенное специалистами психосоматической медицины, показало, что женщины в возрасте от 45 до 54 лет, которые сообщали о тяжелых симптомах депрессии, также говорили о большем количестве приливов, ночных потов, проблем со сном, перепадов настроения и проблем с памятью. У женщин, у которых не было депрессии таких симптомов не наблюдалось.
Что происходит с депрессивными людьми — почему они такие?
Люди с депрессией могут испытывать разные чувства. Чаще всего они мрачные, не ощущают красок жизни. Так какие же мысли и чувства одолевают пациентов с депрессией?
Вот десять классических тезисов, которые помогут вам лучше понять тех, кто страдает этим серьезным хроническим заболеванием:
- «Мне кажется, что настроение будет плохим всегда, и в мире не осталось ни одной вещи, приносящей радость».
- «Все счастливы, кроме меня. Меня же одолевают бесконечная печаль и тоска».
- «Во мне пустота. И чувство тяжести в груди затмило любые счастливые чувства».
- «Раньше я любил гулять, плавать, ездить за рулем. Сейчас я ничего не хочу, мне ничего не интересно».
- «Я чувствую усталость по утрам и целый день жду, что наступит вечер чтобы снова отдохнуть. Но и ночью я не могу выспаться — плохо сплю, и мне трудно заснуть».
- «Друзья спрашивают меня, куда я пропал. Но я не хочу общаться ни с кем. Я устаю от общения».
- «Мне гораздо сложнее справляться с различными ситуациями. Любая проблема оказывает на меня давление. Я очень раздражителен».
- «Я не понимаю, почему я постоянно испытываю чувство вины, тревоги и отчаяния».
- «Я забываю о еде. У меня нет аппетита».
- «Я не могу сконцентрироваться. Мои мысли рассеяны и словно покрыты туманом».
Если вы или ваш друг, родственник, коллега испытываете подобные чувства, немедленно обратитесь за помощью к психотерапевту. Депрессию можно обуздать, и чувство счастья обязательно вернется.
Почему депрессия (почти по всем пунктам) совпадает с хронической болью?
Похожесть в симптоматике хронической боли и депрессии объясняется очень просто – мозг вырабатывает химическое вещество (нейротрансмиттер), которое проходит по нервным клеткам. А у этих заболеваний нервные клетки общие.
Хроническая боль оказывает очень сильное влияние на жизненные процессы человека. Люди, страдающие хронической болью, очень многое теряют в своей жизни: они не могут нормально спать, им приходится менять работу, отношения в семье часто портятся, сексуальная активность уже не та, что была раньше, изменяется и социальная жизнь. Такие изменения и потери не могут пройти для человека бесследно: некоторые больные находят в себе силы, чтобы с этим бороться, но многие просто уходят в депрессию.
Если провести сравнение между пациентами с хронической болью и депрессией и теми, у кого только болевой синдром без депрессивного состояния, то можно заметить следующее: первая группа людей страдает наиболее сильными болями, они не могут управлять своей жизнью, и часто пытаются бороться с болезнью нездоровыми способами.
Так как хроническая боль и депрессия имеют тесную взаимосвязь, то и лечение к ним применяют комплексное. Существуют даже лекарства, которые одновременно лечат и болевой синдром, и депрессию.
Что нельзя делать?
При депрессивном состоянии категорически запрещено делать следующие вещи:
- Принимать спиртные напитки. Употребление алкоголя разрушает нейронные связи в головном мозге, притупляет работу нейромедиаторов. Вместо облегчения состояния он лишь усугубит симптомы болезни.
- Самостоятельно подбирать лекарства. При выборе антидепрессантов учитывается множество факторов: возраст, вес, общий анамнез. Подбор неправильного средства может усугубить депрессию, а смесь неподходящих препаратов способна спровоцировать шоковое состояние, кому или летальный исход.
- Сосредотачиваться на плохом. Негативное мышление – верный способ глубже погрузиться в депрессивное состояние. Чтобы справиться с болезнью, нужно научиться искать положительные стороны в вещах и событиях, которые окружают.
- Мешать себе радоваться. Люди с перфекционизмом и заниженной самооценкой, страдающие депрессией, склонны корить себя за маленькие радости. Не стыдите себя за удовольствие – именно позитивные эмоции помогут победить болезнь.
- Сдаваться апатии. Отсутствие желания что-то делать – норма во время депрессии. Занимайтесь работой, хобби, уходом за собой и домашними делами через силу, пока не почувствуете себя лучше.
- Загонять себя. Отдых – важная часть лечения депрессии. Выделите побольше времени на сон, развлечения и занятия, доставляющие вам удовольствие. Если есть возможность, уйдите в отпуск на время лечения.
- Переедать и недоедать. Нехватка питательных элементов может привести к обморокам и ухудшению состояния, а переедание способно вызвать ожирение, проблемы с холестерином и сердечно-сосудистой системой. Соблюдайте меру в питании.
- Отказываться от общения. При депрессии не хочется общаться даже с самыми близкими людьми. Пересильте тягу к одиночеству и поговорите с кем-нибудь.
- Несерьёзно воспринимать болезнь. Депрессия – не затяжной приступ плохого настроения. Это тяжёлая болезнь, которую недопустимо игнорировать. Депрессивное состояние не пройдёт само по себе – если хотите почувствовать себя лучше, приложите усилия.
- Бояться обратиться к врачу. Люди склонны избегать психотерапевтов и психиатров, считая, что их посещают только шизофреники и психопаты. Не стоит переживать из-за подобных стереотипов, при плохом самочувствии – обязательно проконсультируйтесь со специалистом и следуйте схеме лечения.
Самостоятельная борьба с депрессией – сложное и не всегда эффективное занятие. Улучшить состояние помогут путешествия, спорт, хобби, отказ от вредных привычек, правильное питание и общение с близкими людьми. От тяжёлой депрессии невозможно избавиться в одиночку – здесь потребуется консультация специалиста: психолога, психотерапевта или психиатра. Также эффективны групповые занятия, психотерапия и антидепрессанты, подобранные лечащим врачом.
Почему Цитамины стали так популярны?
Новый класс средств – Цитамины, был разработан результате многолетних исследований, на основе теории пептидной биорегуляции.
Согласно теории биорегуляции (которая изучает молекулярные и клеточные механизмы), для лечения и профилактики различных заболеваний успешно применяются специальные комплексы органоспецифичных белковых структур, например, пептиды.
Пептиды — это биологически активные вещества, представляющие собой белковое соединение из нескольких аминокислот, которые регулируют внутриклеточные процессы и обеспечивают нормальную работу органов и тканей.
Полезные свойства пептидов не ограничиваются только лишь «лечением» поврежденных клеток. Встретившись с молодыми клетками, пептиды посредством участия в метаболизме этих клеток (обменных процессах) способствуют их «подготовке» к полноценному развитию и становлению в зрелые формы.
Точно так же – посредством участия в процессах клеточного обмена – пептиды оказывают положительное влияние на функционирование взрослых здоровых клеток, предотвращая их преждевременное старение.
Таким образом, Цитамины за счет входящих в их состав пептидов обладают не только «лечащим» (восстанавливающим) свойством в отношении старых, поврежденных клеток, но также и превентивным эффектом в отношении молодых, здоровых клеток. Поэтому Цитамины могут быть использованы как для восстановления текущего здоровья, так и для предотвращения преждевременного старения и профилактики возможных заболеваний в будущем.
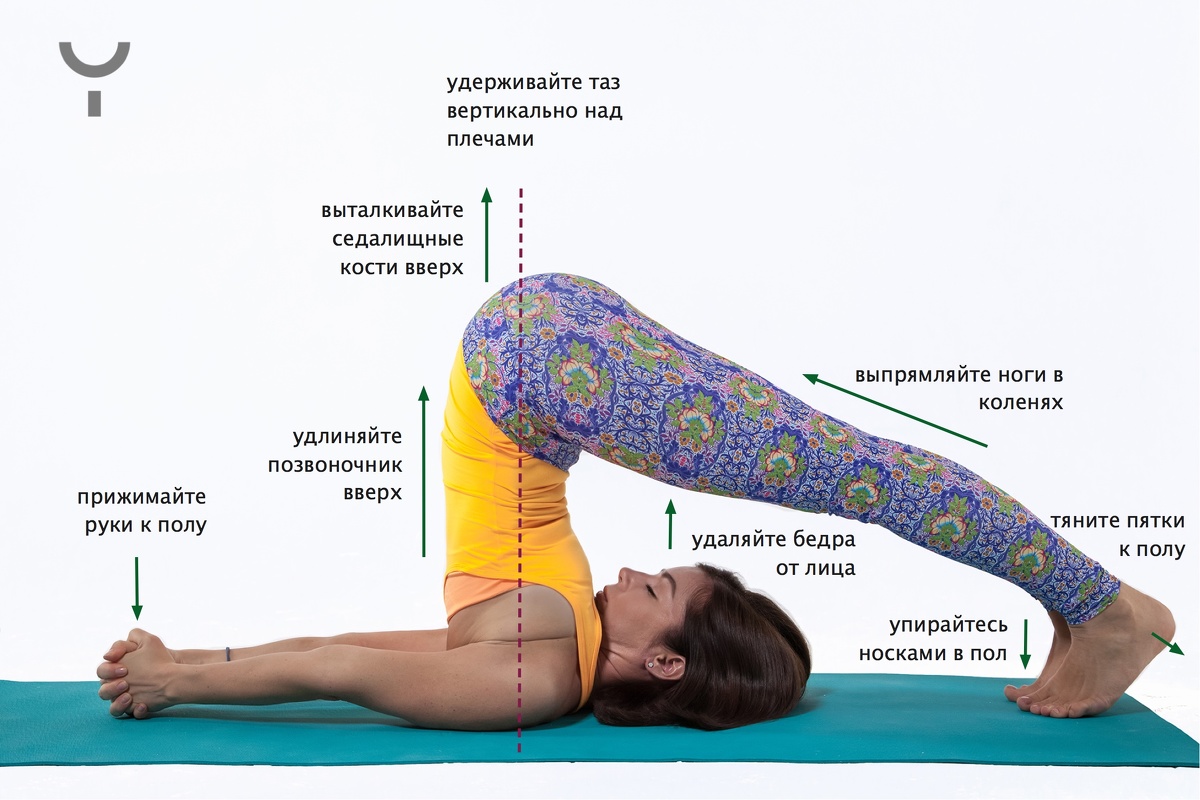
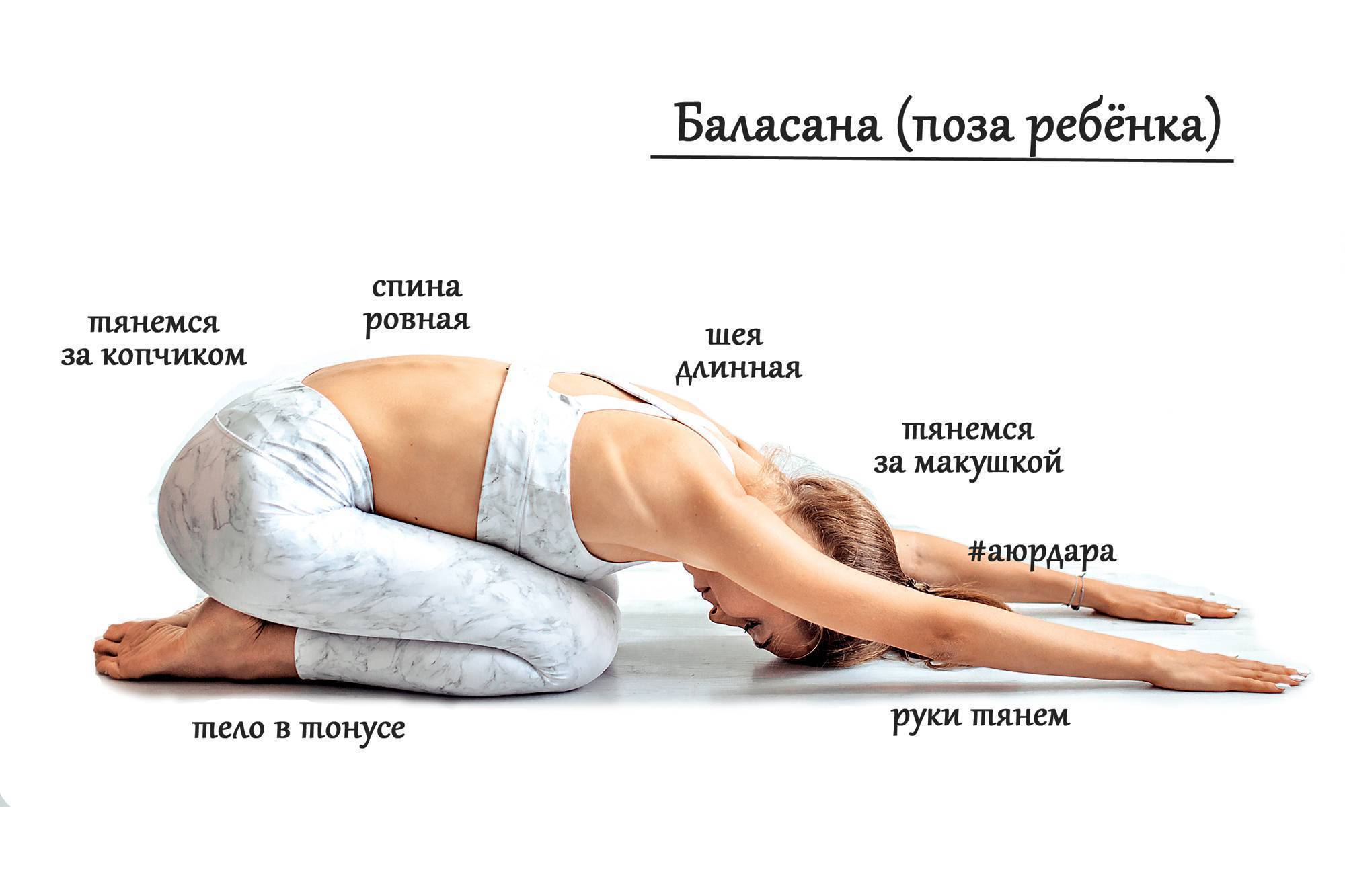
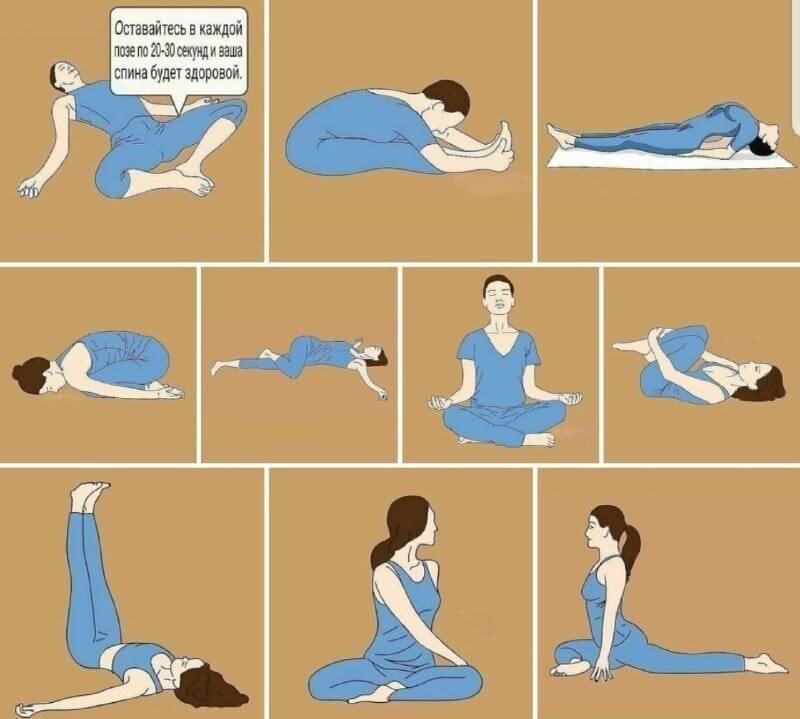
Когда стоит пойти в центр йоги?
Занятия йогой в Санкт-Петербурге сейчас очень посещаемы и популярны, поэтому найти вариант, гармонирующий внутреннему состоянию, достаточно легко. Выбирать есть из чего. Если домашние уроки не дают никакого результата, самодисциплина хромает, лучше пойти к инструктору с профессиональной подготовкой, заниматься в группе. Поддержка других спортсменов и возможность быстрого обучения поднимет не только настроение, но и уровень подготовки тела к новым асанам. Тело на регулярные, грамотно построенные занятия отзовется прогрессом. Результат станет заметнее, что приободрит и вселит надежду стать продвинутым йогом.
Что такое межпозвоночная грыжа?
Грыжа позвоночника – образование, вызываемое неравномерной нагрузкой на межпозвонковое фиброзное кольцо. Заболевание сопровождается появлением болевого синдрома и воспаления. В некоторых случаях наблюдаются внешние изменения, такие как искривление и выпуклость.
 Грыжа межпозвонкового диска возникает из-за неравномерной нагрузки на позвоночник
Грыжа межпозвонкового диска возникает из-за неравномерной нагрузки на позвоночник
Спровоцировать развитие межпозвоночной грыжи могут травмы, чрезмерные нагрузки, малоподвижный образ жизни, дефицит питательных веществ в организме, неправильный режим питья и питания, резкое изменение режима активности, долгое пребывание в неудобном положении.
Чаще всего грыжа позвоночника развивается в районе поясницы. Что касается грудного и шейного отделов, то они страдают гораздо реже.
Что такое головокружение при неврологических проблемах?
Головокружение или это как говорят врачи vertigo – это ощущение, что предметы вращаются вокруг больного. Или больной чувствует ложное ощущение собственного движения или вращения. Очень часто вертиго сопровождается тошнотой и рвотой.
Истинное головокружение может возникнуть по разным причинам. Больные с головокружением – это неоднородная группа. Часть из них нуждается в помощи отоларинголога, другие лечатся у терапевта, третьи у нейрохирургов.
По статистике взрослые люди очень часто обращаются к невропатологу именно из-за головокружений. Это причина уступает по частоте только головным болям и болям в спине.
Причины сбоев в работе нервной системы, приводящих к шаткости походки
По статистике у 70% людей с систематическими головокружениями данная патология вызвана дегенеративными изменениями в шейном отделе позвоночника. Кроме того, причиной головокружений, вызывающих шаткость походки, являются черепно-мозговые травмы и травмы позвоночника. Патологии мозжечка и спинного мозга могут быть и врожденными.
Головокружение при шейном остеохондрозе вызывается нарушением правильного кровообращения и недостаточным снабжением мозга кислородом. По шейному отделу проходит большое количество кровеносных сосудов и нервных каналов, снабжающих головной мозг. Даже небольшое деструктивное изменение в одном из семи шейных позвонков приводит к смещению или сдавливанию сосудов и нервов, идущих к мозгу. Мозжечок, отвечающий за координацию движений, начинает работать неполноценно, что и приводит к проблемам с координацией и равновесием.
Диагностика и лечение шейного остеохондроза
Шейный остеохондроз считается самым опасным из всех видов остеохондроза, потому что при нем нарушается снабжение мозга кровью. Такое заболевание нужно незамедлительно лечить.
Для диагностики используют МРТ и ультразвук. Проводится медикаментозное и физиотерапевтическое лечение. Положительный результат наступает при комплексном подходе.
Шейный остеохондроз, ставший причиной головокружения, может привести и к более серьезным заболеваниям. Со временем человека начинают преследовать страхи и депрессии. Он испытывает чувство тошноты. Снижается работоспособность, появляется звон в ушах и общая слабость.
Лечение нужно начинать как можно скорее. В противном случае появляются протрузии и межпозвоночные грыжи. В тяжелых случаях травмируются нервные корешки шеи, после чего человек начинает испытывать испытывает постоянную боль.
Что следует срочно предпринять, если головокружение и шаткость повторяются
При появлении систематических головокружений следует немедленно обратиться в медицинское учреждение к невропатологу. Врач назначит обследования, которые помогут найти настоящую причину проблем с походкой.
Если на обследовании будут выявлены дегенеративные изменения шейного отдела позвоночника, включая остеохондроз, придется приготовиться к длительному комплексному лечению. Одной таблеткой или курсом уколов от этого заболевания не избавиться. Потребуется лечебная гимнастика, физиотерапия, массаж, санаторно-курортное лечение. Врач назначит медикаменты в виде таблеток или мазей.
Если же обследование покажет, что с позвоночником все в порядке, невропатолог перенаправит к другим специалистам.
Чем отличаются антидепрессанты от транквилизаторов?
Антидепрессанты (АД) – психотропные препараты, используют в лечении депрессии, апатии инволюционной меланхолии и при частых панических атаках. У больных, находящихся в этом состоянии, они поднимают настроение, повышают аппетит, успокаивают, снижают вялость, тоску, устраняют беспокойство и тревожность.
АД борются с эмоциональной раздражительностью, стимулируя функции ЦНС (тимиретический эффект), улучшают качество и длительность сна, эффективны при бессоннице. Одним словом оказывают тимолептический эффект из-за чего и называются тимолептики.
Основным фактором манифестации депрессии считают дефицит нейромедиаторов, которые отвечают за бодрствование и принятие быстрых решений, снижение восприимчивости к негативным ситуациям и получении удовольствия от процесса ожидания приятных событий. АД купируют распад таких моноаминов (дофамина и норадреналина) и катехолинов (серотонина).
Механизм действия препаратов, улучшающих настроение, основан либо на увеличении восприимчивости клеток головного мозга к нейромедиаторам, либо на повышении их концентрации. Эффект зависит от персонального «антидепрессивного порога» пациента, ниже которого антидепрессанты не работают
ИМАО (ингибиторы моноаминоксидазы) эффективны, когда захват моноаминов снижается вдвое, а для средств, которые понижают обратный захват моноаминов, этот захват важно уменьшить минимум в 5, максимум в 10 раз
Разница между антидепрессантами и анксиолитиками (транквилизаторами):
- Первые поднимают настроение, а транквилизаторы затормаживают работу ЦНС , уменьшают выраженность как негативных, так и положительных эмоций.
- Анксиолитики можно пить длительно, более того, их эффект наступает только после нескольких недель приема. Антидепрессанты рекомендуют пить короткими курсами, иначе они могут вызвать зависимость.
- Тимолептики применяют в основном о психиатрической практике, а транквилизаторы используют также при подготовке к анестезии, при родовспоможении и в иных сферах медицины.
АД хуже влияют на организм, так как у них насчитывается больше побочных эффектов.
Панические атаки. Современные методы диагностики.
Только квалифицированный врач невролог-вегетолог может поставить диагноз паническое расстройство, которое проявляется паническими атаками, выявить его симптомы и назначить оптимальное лечение.
На первичном осмотре врач-вегетолог должен исследовать нормальные рефлексы пациента, его мышечную систему, органы чувств, когнитивные функции (память, речь, восприятие), оценить общее психоэмоциональное состояние больного, при этом учитывая все его жалобы, чтобы собрать полную картину болезни.
Далее есть несколько методов диагностики вегетативного нервного расстройства. Один из них – это исследование вариабельности сердечного ритма.
Пациент выполняет несложную нагрузку: сначала он ложится на спину, а через несколько минут – встает на ноги. Таким образом мы моделируем стандартную повседневную ситуацию, когда на наш организм оказывается самая минимальная нагрузка. Все это время датчики, прикрепленные к груди пациента, записывают ритм его сердца, а врач затем сравнивает изменения ритма в обоих положениях. Такое исследование показывает, насколько организм человека приспособлен к обычной минимальной нагрузке, с которой в норме – каждый день без малейшего труда справляется наша вегетативная нервная система.
Как это работает? В здоровом состоянии наше тело адекватно реагирует на любой «стресс», любую нагрузку (умственную, физическую, эмоциональную). Поэтому, когда здоровый человек встает, то в его теле срабатывает симпатический отдел вегетативной нервной системы и вырабатывается гормон адреналин, а значит сердцебиение учащается. Когда человек ложится, то в норме его организм должен настроиться на отдых и расслабление. На уровне физиологии это проявляется так: в активность вступает парасимпатический отдел вегетативной нервной системы и выделяется гормон ацетилхолин, который гасит активность адреналина, и наступает фаза релаксации и восполнения резервов организма.
Но у пациентов с симптомами панических атак наблюдается аномальная смена кардиоритмов: то есть, когда человек ложится, его пульс учащается и становится все быстрее и быстрее. То есть когда человек дает своему организму команду настроиться на отдых, организм понимает все наоборот – и готовиться к выполнению забега на короткую дистанцию. Именно поэтому люди с расстройствами вегетативной нервной системы так часто не могут уснуть ночами и никогда не чувствуют себя отдохнувшими и бодрыми.
Таким образом врач делает вывод, что гармоничная работа симпатического и парасимпатического отделов нервной системы нарушена. Значит, можно переходить к следующему этапу обследования.
Среди инновационных методов диагностики панического расстройства – исследования вегетативной нервной системы методом инфракрасной термографии. На инфракрасном снимке тепловизор наглядно показывает, в каких именно узлах (ганглиях) вегетативной нервной системы нарушена работа. Именно с этими вегетативными узлами впоследствии будет работать врач невролог-вегетолог.
«Серьезные научные исследования последнего десятилетия показали высокую достоверность и надежность термографии. Это позволяет использовать данный метод в медицинской практике для постановки диагноза в сложных случаях», — Джеймс Мерсер, профессор, президент Европейского общества термографии (EAT).
Рис.1 – Снимок тепловизора до лечения панических атак и ВСД – нарушена работа вегетативного узла в шейном отделе (цвета – красный и оранжевый) | Рис.2 – Снимок тепловизора того же пациента после лечения панических атак и ВСД – температура в вегетативном узле шейного отдела нормализовалась (цвета — синий и зеленый) |
После лечения можно сделать повторный инфракрасный снимок, на котором Вы заметите прогресс от пройденного курса. Зоны с аномальной температурой (ярко-красного или темно-синего цвета) изменят свой цвет на снимке, потому что их температурный режим приблизиться к нормальному показателю.
Миф 1. Депрессия – не болезнь, поэтому лечить ее не надо
Существует распространенное мнение о том, что депрессия – пустяки, дело житейское и со всеми иногда случается. Или даже кому-то делать нечего, вот он и выпендривается. Это не болезнь вовсе, просто человек сам дает волю своему плохому настроению. А раз не болезнь, а баловство какое-то, то и лекарства от депрессии никакие не нужны.
Придется разочаровать оптимистов. Депрессия – самое настоящее заболевание. И заболевание серьезное, даже с возможным смертельным исходом. Не даром основную массу суицидов приписывают именно расстройствам настроения. Конечно, с легкой формой депрессии человек может справиться сам, но в тяжелых случаях без лечения депрессия может длиться годами, усиливаться и перерастать во что-нибудь еще более тяжелое, например в маниакально-депрессивный психоз.
Здесь все как с любой другой болезнью, например, с гриппом: можно «перележать», можно даже «переходить» по принципу «само пройдет», но всегда есть риск, что без профессиональной помощи дело закончится серьезными осложнениями и больницей. В общем, лучше сразу показаться доктору, и пусть уж он решает, что сейчас необходимо – попить чайку с медом или сразу приниматься за антимикробные лекарства.
Точно так же и с депрессией. Человек самостоятельно не может оценить свое состояние. В отличие от гриппа, опыт лечении которого имеется буквально у всех, с депрессией даже друзья и родственники не помогут. Надо обращаться к специалисту. Тут-то и вылезает другой злокачественный миф.
Чем вредны антидепрессанты?
Поскольку доказано негативное влияние антидепрессантов на организм при длительном приёме или неправильном подборе, врачи стараются применять наименее короткий терапевтически эффективный курс, иногда даже разовый прием. Также важна плавная отмена длительностью до 6 месяцев после основного курса лечения, чтобы организм привыкал работать без стимуляторов настроения.
Потенциальная опасность таких препаратов:
- Зависимость. При превышении возможного курса возникает лекарственная зависимость. В этом случае антидепрессант необходим человеку, как наркотик. Без приема очередной таблетки выражено угнетенное состояние, есть агрессия, раздражительность и другие признаки абстинентного синдрома.
- Ухудшение самочувствия. Возможно развитие таких побочных эффектов, как сонливость, апатия, снижение умственных способностей или, наоборот, раздражительность.
- Со стороны ЖКТ иногда возникают такие реакции – запоры или диарея, рвота, диспепсия, тошнота, метеоризм.
- Для людей без клинического симптомокомплекса депрессии антидепрессанты не только бесполезны, но и могут нанести вред организму.
- Отмечают также усиление образования тромбов , что повышает риск кровотечений, негативное воздействие на сосуды и сердце.
Без рецепта можно купить преимущественно антидепрессанты гомеопатического плана и на растительном сырье, которые изготовлены из зверобоя, мяты перечной, мелиссы. Сильные средства отпускаются только в рецептурном порядке.
Основные принципы КПТ

Психологи уверяют, что зачастую источник проблем кроется в самом человеке, в его мышлении и убеждениях. С раннего детства мы постигаем правила поведения в обществе, учимся понимать, что хорошо, а что плохо, приобретаем привычки – как здоровые, так и вредоносные, мешающие гармоничному существованию.
Когнитивностью в психологии называется способность человека реагировать на происходящее вокруг в соответствии со своими убеждениями. Когда мы переживаем трудности, то испытываем страх, бессилие, злость. Эти негативные реакции – наша «привычка» именно так воспринимать тревожные события. А такие установки могут заставлять нас совершать необдуманные поступки, неадекватно общаться с окружающими, паниковать. Именно когнитивно-поведенческая психотерапия помогает в осознании этих ошибок в мышлении и поведении, а специальные упражнения побуждают человека отказаться воспринимать события искаженно, по привычке, учат смотреть на проблему с новой позиции и легко справляться с трудностями.